5 день после отмены дюфастона нет месячных
Почему произошел гормональный сбой?
Задержка месячных не всегда означает беременность. И если тест отрицательный, не откладывайте визит к гинекологу. Потому что нарушения менструального цикла — тревожный симптом, с которым нужно разбираться специалисту.
Автор: Марина Вишневская
Дата публикации: 24.11.2020
Задержка месячных не всегда означает беременность. И если тест отрицательный, не откладывайте визит к гинекологу. Потому что нарушения менструального цикла — тревожный симптом, с которым нужно разбираться специалисту. Получить консультацию гинеколога онлайн.
Но сначала надо понять, когда пора начинать беспокоиться. Запомните эти цифры:
24−38 дней должен длиться у женщины менструальный цикл (напомним, что день начала менструации считается первым днем цикла). Меньше 24 дней или больше 38 – это повод для волнений.
В 8 дней должна закончиться менструация. Если кровотечения продолжаются дольше этого срока, надо незамедлительно обращаться в женскую консультацию.
Теперь о том, почему у женщин различается длительность менструального цикла.
Он делится на 2 фазы, в каждой из них — свой показатель женских гормонов. В первой половине цикла, если он регулярен, положено созреть полноценному фолликулу в яичнике, и затем должна состояться овуляция. Во втором промежутке на месте вылупившейся яйцеклетки произойдет формирование жёлтого тела. Оно отвечает за гормон, который понадобится на протяжении 9 месяцев беременности, – гормон прогестерон.
Длительность 2-й фазы одинакова у всех женщин – 14 дней. А вот 1-я может быть от 10 дней до 20, и даже дольше, поскольку каждой женщине требуется разное время для созревания яйцеклетки. Именно этот период определяет продолжительность менструального цикла.
Почему так опасно, если менструации приходят нерегулярно.
Если красные дни календаря не наступили в очередной месяц, то тут же происходят нарушения баланса в работе репродуктивной системы, что отзывается серьёзными проблемами для всего организма женщины.
Например, можно с большой вероятностью предполагать вероятность бесплодия и проблемы невынашивания будущей беременности, если плохо работает жёлтое тело у пациентки, есть недостаточность или дисфункция 2-й фазы?
Возникает маточное кровотечение, появляется патология эндометрия (вплоть до рака), если не происходит овуляция, нет сбалансированного изменения в эндометрии (слизистой матки).
Врач может заподозрить остеопороз, если перестают нормально полноценно развиваться фолликулы, а значит, плохо синтезируются эстрогены (женские половые гормоны). Впрочем рецепторы, восприимчивые к ним, есть не только в костях, но и в волосах, коже, стенках сосудов, головном мозге, слизистых покровах. Поэтому от гормонального сбоя страдают все органы. А значит, решение любой проблемы со здоровьем женщине нужно начинать в кабинете гинеколога. Это сэкономит и силы, и время, и деньги.
Многие женщины не догадываются, что на менструацию влияет вес.
У очень полных женщины будет нерегулярный цикл. Врачу такие пациентки жалуются на необходимость частых смен прокладок. Менструации к ним приходят не по календарю, длятся дольше положенного времени.
Либо совсем другая пациентка – молодая девушка с диагнозом анорексия. Она хочет выглядеть стройной и потеряла всю жировую ткань. В результате организму не из чего выработать эстрогены, менструации прекращаются вовсе. Как правило у таких пациенток остеопороз, сухость слизистых (в том числе и половых органов), им трудно учиться и работать, поскольку им трудно запоминать любую информацию.
С годами репродуктивная система просит отдыха. Обычно она устает к 40 годам. И тогда цикл уже не столь регулярный, – предупреждает гинеколог-эндокринолог Виктория Касян. – Но в каких-то ситуациях менопауза приходит в 30 лет. Такая особенность часто передается от матери к дочери. Если женщина знает о семейной проблеме, она поторопится с рождением ребенка.
Иногда есть другие поводы для нарушения менструального цикла.
Врач обязательно спросит пациентку, не переживала ли она в последнее время серьезный стресс. Любые переживания мешают гормональному балансу. Всем известный факт – во Вторую мировую войну у многих женщин просто прекращались менструации, поскольку природа таким способом защищала потомство, откладывала продолжение рода до более благоприятных времен. Тяжелые физические нагрузки и строгие диеты тоже вызывают гормональный сбой, поэтому врач поинтересуется, не стала ли женщина с большим усердием заниматься фитнесом, не меняла ли рацион.
На регулярность менструаций могут повлиять хронические болезни. Например, у женщин с нарушениями функций щитовидки появляются либо задержки, либо кровотечения.
Существуют определённые группы лекарств, прием которых приводит к нарушению цикла.
Есть и врождённые причины нарушения цикла. Например, такие, как синдром поликистозных яичников, когда вырабатывается избыточное количество мужских половых гормонов.
Впрочем, оснований для нарушений менструального цикла немало. И гинеколог проведет необходимые исследования.
Не ленитесь вести дневники месячных. Сегодня делать это совсем несложно — в любом мобильном телефоне есть календарик. Отмечая «красные дни», вы всегда сможете зафиксировать сбой и вовремя прийти на прием к гинекологу.
Онлайн консультации врачей
в мобильном приложении Доктис
Дежурный терапевт и педиатр консультируют бесплатно
© 2016-2021, ООО «Диджитал Медикэл Оперейшнс»
Лицензия на осуществление мед деятельности ЛО-76-01-002757.
Адрес: 121205, г. Москва, Территория Сколково Инновационного Центра, бульвар Большой, д. 42, стр. 1, эт. 4, пом. 1594, раб. 2
Филиал в г. Ярославль: 150062, Ярославская область, г. Ярославль, ул. 5-я Яковлевская, д.17
Задержка месячных, но тест отрицательный: что делать?
Задержка месячных при отрицательном тесте встречается нередко у современных женщин.
Гормональные расстройства, лишний вес, малоактивный образ жизни, смена климатических условий, стрессы — всё это провоцирует нарушение менструального цикла.
Как распознать задержку месячных?
В норме менструальный цикл длится 21-35 дней. Если тест отрицательный, а месячных нет, необходимо обратиться к гинекологу.
Отсутствие менструации более 5-7 дней на фоне отрицательного теста на беременность является поводом для проведения дополнительного обследования.
В ходе диагностики можно установить истинные причины отсутствия менструации.
Учитывайте то, что отрицательный тест при задержке может быть ложным, особенно если вы его проводите в день предполагаемой менструации, когда уровень ХГЧ (гормона, который вырабатывается после оплодотворения и закрепления яйцеклетки) недостаточен для определения беременности.
Задержка месячных делится на несколько типов:
- нарушение цикла, которое сопровождается редкими менструациями с интервалом в 40-60 дней, при этом продолжительность менструального кровотечения составляет всего 1-2 дня; цикл удлиняется, длится более 35 дней, и менструация запаздывает; отсутствие менструации более 6 месяцев.
Обычная задержка месячных длится несколько дней и не представляет угрозы здоровью. Но если менструации постоянно приходят нерегулярно, запаздывают на недели и месяцы, то нужно бить тревогу.
Признаки задержки на фоне нарушений цикла практически ничем не отличаются от проявлений первых недель беременности. Симптомы при обоих этих состояниях схожи.
Задержка месячных и возможная беременность
Как женщине понять, что у нее — небольшая задержка или беременность? Идеальным решением будет проведение теста. Если результаты сомнительные, появляется еле заметная вторая полоска, насторожитесь и обратитесь к доктору.
Проведите повторный тест на следующий день. Купите его в другой аптеке, чтобы исключить риск использования некачественной продукции. Чем раньше вы узнаете о наступившей беременности, тем лучше. Если есть хоть малейшие сомнения, лучше проконсультируйтесь с гинекологом прежде чем принимать какие-либо препараты или использовать лечебные методики.
На раннем сроке точно определить беременность можно только по результатам УЗИ (ультразвукового исследования) или анализа крови на наличие ХГЧ (гормона беременности).
Ультразвуковое исследование позволяет не только подтвердить зачатие, но и установить количество плодов, определить сердцебиение плода и оценить на основании состояния матки риск развития выкидыша.
Самостоятельно заподозрить развитие беременности на фоне задержки месячных можно лишь по предположительным признакам:
- повышение базальной температуры (самой низкой температуры, достигаемой телом во время отдыха ) до 36,9-37,1°C: к началу первой фазы менструального цикла она обычно имеет более низкие значения, что говорит о скором наступлении менструации; нагрубание молочных желез; переменчивость настроения; изменение цвета наружных половых органов: слизистая гениталий и влагалища приобретает синеватый оттенок (это бывает из-за высокого кровенаполнения); тянущие боли внизу живота: они возникают на фоне прикрепления зародыша к стенкам матки.
Причины задержки месячных при отсутствии беременности

Даже самые эффективные способы контрацепции не дают 100% гарантии. Поэтому любая задержка должна насторожить женщину и заставить пройти несложный тест на беременность.
Причины нарушения менструального цикла и отсутствия менструации могут быть самыми разными:
- стрессовые ситуации, сильное эмоциональное потрясение; частые колебания веса, жесткие ограничения в питании; смена климатической зоны; начало приема гормональных средств для предохранения, переход на другой способ предохранения от нежелательной беременности; недавно проведенные операции на половых органах; гормональные заболевания; ожирение или, наоборот, недостаток массы тела; аборты в прошлом; воспалительные процессы мочеполовых органов; новообразования матки, яичников.
Основная причина задержки месячных при отрицательном тесте — сбой в цикле, вызванный стрессами или гормональными изменениями. Если такая проблема возникает периодически, можно говорить о стойком нарушении менструального цикла.
Поставить точный диагноз может только гинеколог, после получения данных комплексной диагностики. При обращении в клинику женщине предложат пройти осмотр, лабораторные исследования крови, ультразвуковое исследование.
Чем раньше вы обратитесь за помощью к специалистам, тем быстрее вам назначат эффективное лечение нарушений цикла и обнаруженных заболеваний. Не забудьте захватить на прием к доктору данные прошлых обследований. Некоторых женщин специалисты просят показывать календарь менструаций, который отражает постоянство, продолжительность и другие особенности менструального цикла.
В последние годы к периодическому отсутствию менструации женщины стали относиться легко и несерьезно. Они не спешат на консультацию к гинекологу, что приводит к запоздалому началу лечения и плачевному результату.
Многие доброкачественные новообразования половых органов растут без выраженных болей и дискомфорта, но они часто сбивают цикл из-за возникающих гормональных нарушений.
Любая задержка месячных при отрицательном тесте — повод для беспокойства. Регулярность менструального цикла — это показатель женского здоровья. Если не обращать на него пристального внимания, пропускать тревожные симптомы, то в будущем могут возникать проблемы с зачатием, вынашиванием ребенка и родами.
Гормональный фон женщины остро реагирует на неблагоприятные воздействия: стрессы, лечение антибиотиками и другими сильнодействующими препаратами, употребление алкоголя, курение, изменение климата.
Месячные могут пропадать при увлечении спортом, когда на организм приходятся серьезные нагрузки, особенно совмещенные с диетотерапией.
Нарушения цикла нередко появляются во время отпуска, когда женщина много времени проводит под палящим солнцем, резко переходит на другой рацион питания.
Почти всегда нарушения менструального цикла возникают из-за нарушения гормонального баланса, сбоев в работе желез, принимающих участие в регуляции основных функций организма и яичниках. А, как известно, гормоны напрямую влияют на состояние женщины — на ее красоту, настроение, работоспособность и продолжительность жизни. Чем дольше сохранится менструальная функция, тем лучше женщина будет себя чувствовать.
При прекращении выработки женских половых гормонов резко возрастает риск развития артроза (возрастная деформация суставов), артрита (деформация суставов, не зависящая от возраста) и прочих патологий суставов, а также сердечно-сосудистых заболеваний.
Что делать при задержке менструации и отрицательном тесте?
Отрицательный тест при задержке — это повод обратиться к вашему гинекологу. Не спешите делать тест в день предполагаемой менструации — подождите 2-3 дня. Этот срок считается неопасным — незначительное отклонение даты месячных является вариантом нормы.
Лучше сделать два теста на беременность разного производителя. Тогда вероятность получения ложноотрицательного результата будет практически сведена к нулю.
Не пытайтесь вызвать месячные, используя опасные и непроверенные способы народной медицины — это может привести к кровотечениям и усилению признаков основного заболевания.
Продолжительность менструального цикла находится под контролем половых гормонов, воздействовать на которые можно только специальными препаратами. Их должен подбирать врач — и только на основании данных лабораторной диагностики, определения уровня гормонов в крови и результатов ультразвукового исследования.
При своевременном обращении за помощью нарушения цикла легко поддаются коррекции.
Итак, если у вас тест на беременность отрицательный, а месячных нет, запишитесь на прием к гинекологу, чтобы развеять все сомнения и своевременно начать лечение, если все-таки нарушения будут обнаружены. Каждая женщина должна сохранять свое здоровье максимально долго, ведь это залог ее женственности, красоты и физической активности.
Гиперплазия эндометрия – симптомы и лечение

Основная причина чрезмерного разрастания эндометрия – это повышенная выработка эстрогенов и недостаток прогестерона. Чаще всего, данная патология диагностируется у женщин в предменопаузе и у девочек- подростков. Оба состояния связаны с гормональной перестройкой организма. Для гиперплазии эндометрия характерен ановуляторный цикл – отсутствие овуляции.
Что может спровоцировать гиперплазию эндометрия?
Какие симптомы характерны для гиперплазии эндометрия?
Все эти симптомы могут сопровождать миому матки или даже выкидыш на раннем сроке, поэтому необходимо сделать УЗИ малого таза, чтобы определить причину нециклических выделений.
Способы диагностики гиперплазии эндометрия
Узи органов малого таза влагалищным датчиком определяет толщину эндометрия. Толщина эндометрия меняется на протяжении всего цикла, в период перед месячными фиксируется самое высокое значение. Для диагностики следует проводить УЗИ в первой половине цикла, обычно на 7-10 день. Толщина свыше 15 мм дает повод заподозрить патологию и направить пациентку на гистероскопию – внутреннее обследование матки гистероскопом (специальным оптическим прибором), сопровождающееся диагностическим выскабливанием эндометрия и исследование полученного материала для типирования гиперплазии. Так УЗИ дает лишь 68 процентов информативности при гиперплазии, а для гистероскопии это значение достигает 94 процентов.
Аспирационная биопсия – еще один метод диагностики, когда кусочек эндометрия, взятый из полости матки, направляется на гистологическое исследование.
В некоторых случаях гинеколог может направить пациентку на анализ крови на гормоны: эстроген и прогестерон, гормоны щитовидной железы и надпочечников.
Лечение гиперплазии.
Самым эффективным способом лечения гиперплазии эндометрия является раздельное диагностическое выскабливание. Проводится в условиях стационара, обычно под наркозом. Затем полученный эндометрий отправляется на гистологию, и в зависимости от полученного результата исследования назначается гормональное лечение.
Гормонотерапия нужна для подавления разрастания эндометрия и регулирования гормонального фона. Гормональное лечение зависит от возраста пациентки. Так женщинам до 35 лет назначают комбинированные оральные контрацептивы.
Лечение гестагенами – еще один способ гормонотерапии, подходит для лечения гиперплазии эндометрия любого типа. Спираль Мирена – это один из таких вариантов. Но существует и таблетированная форма – это назначение препаратов Утрожестан или Дюфастон.
Не следует пренебрегать гормональной терапией, так как процент рецидивов высок (полипы могут возникнуть вновь после их удаления и не один раз), а обильные кровотечения осложняются анемией.
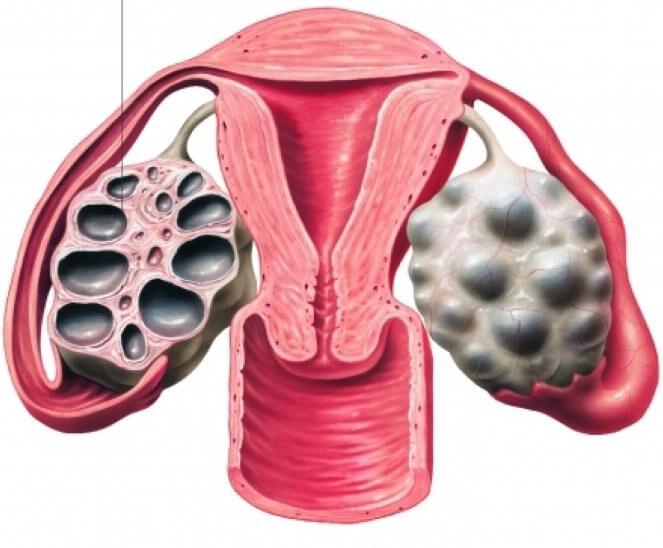
Синдром поликистозных яичников или мультифолликулярные яичники
Врачи на УЗИ нередко видят достаточно типичную картину, которую называют мультифолликулярными яичниками. Для некоторых пациенток мультифолликулярные яичники — синоним поликистоза, при котором также много фолликулов. Между тем, это совершенно разные понятия.
Для начала опишем УЗИ-картину яичников при поликистозе:
Однако описанная картина иногда бывает лишь ошибочно похожа на поликистозные яичники. Например, весьма похожая картина может быть в 1 фазе цикла (на 5-7 день) вследствие чисто физиологических изменений, которые естественно протекают в половой системе женщины. Кроме того, подобные изменения бывают у женщин на фоне длительного приема оральных контрацептивов, в рамках гипогонадотропной аменореи и, наконец, у девушек в периоде полового созревания.
Таким образом, мультифолликулярные яичники — лишь ультразвуковой симптом менструального цикла в рамках нормы. Однако, учитывая, что картина может быть нечеткой, что есть определенные варианты течения поликистоза яичников, при выявлении картины мультифолликулярных яичников необходимо провести дифференциальную диагностику. Для этого исследуют содержание в крови ЛГ и ФСГ, тестостерона, инсулина. При мультифолликулярных яичниках уровень этих гормонов находится в пределах нормы. А при поликистозе яичников соотношение ЛГ/ФСГ больше 2,5-3, увеличен уровень общего и свободного тестостерона, а также инсулина. Кроме того, о наличии поликистозных яичников свидетельствует также и клиническая картина заболевания.
То же относится и к девушкам периода полового созревания, у которых состояние называют также «формирующийся синдром поликистозных яичников». У них специфическую ультразвуковую картину сопровождают специфические гормональные и внешние изменения.
Таким образом, мультифолликулярные яичники — диагноз не заболевания, а определенного состояния, которое само по себе не является причиной бесплодия, нарушений менструального цикла и т.д. Но проводить дифференциальный диагноз с более тяжелыми состояниями все-таки необходимо.
Для дифференциальной диагностики мультифолликулярных и поликистозных яичников можно использовать следующие признаки:
Часто мультифолликулярные яичники принимают за поликистозные яичники, однако мультифолликулярные яичники следует рассматривать как вариант нормы, а поликистоз яичников — заболевание.
Женские половые органы – яичники, маточные трубы, матка, подвержены изменениям в зависимости от фазы менструального цикла. В начале менструального цикла в яичниках начинают созревать 5-7 фолликулов, но дозревает только один из них. При картине мультифолликулярных яичников одновременно дозревают более 7 фолликулов. Мультифолликулярные яичники часто встречаются в начале полового созревания, когда только устанавливается менструальная функция, у женщин длительно принимающих пероральные контрацептивы, а также на 5-7 день нормального менструального цикла. Иногда синдром мультифолликулярныхяичников может сопровождаться нарушениями менструального цикла, чаще всего это связано с недостаточностью лютеинизирующего гормона, что может быть вызвано резкой потерей веса, или наоборот его набором. При этом может наблюдаться аменорея или олигоменорея. Нарушения менструального цикла, сопровождающие мультифолликулярные яичники, может свидетельствовать о начальной стадии поликистоза яичников.
Часто, только лишь по данным УЗИ, бывает сложно отдифференцировать синдром мультифолликулярный яичников от синдрома поликистозных яичников. В таких случаях, необходимо динамическое наблюдение у гинеколога и определение гормонального фона. Однако, есть ряд УЗИ-признаков, отличающих мультифолликулярные яичники от поликистозных. Главным отличительным признаком является размер яичника, при синдроме мультифолликулярных яичников он нормальный, при поликистозных яичниках увеличен. Количество фолликулов при синдроме мультифолликулярных яичников 8-10, диаметр фолликулов 4-8 мм, приполикистозе более 10, диаметр фолликулов более 10 мм. Мультифолликулярные яичники не сопровождаются гормональными нарушениями, в отличии от поликистозных яичников.
Причины СПКЯ
СПКЯ – часто распространенное гормональное расстройство среди женщин репродуктивного возраста, приводящее к стойкому бесплодию. Несмотря на актуальнось проблемы, точные причины возникновения СПКЯ до сих пор неизвестны.
Помимо гормональных причин, к предрасполагающим факторам, ведущим к развитию СПКЯ, относят:
Симптомы СПКЯ
Молочные железы развиты правильно, у каждой третьей женщины имеет место фиброзно-кистозная мастопатия, развивающаяся на фоне хронической ановуляции и гиперэстрогении.
Практически все пациенки с СПКЯ имеют повышенную массу тела. При этом излишки жира откладываются, как правило,на животе (“центральный” тип ожирения). Поскольку уровень инсулина при СПКЯ повышен, довольно часто заболевание сочетается с сахарным диабетом 2 типа. СПКЯ способствует раннему развитию сосудистых заболеваний, таких какгипертоническая болезнь и атеросклероз.
Поскольку симптомов заболевания много, СПКЯ легко можно перепутать с любым дисгормональным нарушением. В молодом возрасте жирную кожу, угри и прыщи принимают за естественные возрастные особенности, а повышенная волосатость и проблемы с лишним весом зачастую воспринимаются как генетические особенности. Поэтому если менструальный цикл не нарушен и женщина еще не пробовала беременеть, то к гинекологу такие пациентки обращаются редко. Важно знать,что любые подобные проявления не являются нормой и при обнаружении у себя подобных симптомов следует очно проконсультироваться у гинеколога-эндокринолога.
Диагностика СПКЯ
Структурные изменения яичников при СПКЯ характеризуются:
Диагностика СПКЯ включает:
После пробы с дексаметазоном содержание андрогенов незначительно снижается, примерно на 25% (за счет надпочечниковой фракции).
Проба с АКТГ отрицательная, что исключает надпочечниковую гиперандрогению, характерную для адреногенитального синдрома. Отмечено также повышение уровня инсулина и снижение ПССГ в крови.
В клинической практике простым и доступным методом определения нарушения толерантности глюкозы к инсулину является сахарная кривая. Определяется сахар крови сначала натощак, затем — в течение 2 ч после приема 75 г глюкозы. Если через 2 ч уровень сахара крови не приходит к исходным цифрам, это свидетельствует о нарушенной толерантности к глюкозе, т. е. об инсулинрезистентности, что требует соответствующего лечения.
Критериями для постановки диагноза СПКЯ являются:
Лечение СПКЯ
Лечение СПКЯ определяется с учетом выраженности симптомов и желанием женщины забеременеть. Обычно начинают с консервативных методов лечения, при неэффективности показано хирургическое лечение.
Если у женщины имеется ожирение, то лечение следует начать с коррекции массы тела. В противном случае консервативное лечение у таких пациенток не всегда дает желаемый результат.
При наличии ожирения проводятся:
Консервативное лечение СПКЯ
При нарушенном углеводном обмене лечение бесплодия начинают с назначения гипогликемических препаратов из группы бигуанидов (Метформин). Препараты корректируют уровень глюкозы в крови, курс лечения составляет 3-6 месяцев, дозы подбирают индивидуально.
Для стимуляции овуляции применяют гормональный препарат-антиэстроген Кломифен-цитрат, который стимулирует выход яйцеклетки из яичника. Препарат применяют на 5-10 день менструального цикла. В среднем, после применения Кломифена овуляция восстанавливается у 60 % пациенток, беременность наступает у 35 %.
При отсутствии эффекта от Кломифена, для стимуляции овуляции применяют гонадотропные гормоны, такие как Пергонал, Хумегон. Стимуляция гормонами должна проводится под строгим контролем гинеколога. Эффективность лечения оценивают при помощи УЗИ и показателей базальной температуры тела. Если женщина не планирует беременность, для лечения СПКЯ назначают комбинированные оральные контрацеативы (КОК) с антиандрогенными свойствами для восстановления менструального цикла.Такими свойствами обладают КОКи Ярина, Диане-35, Жанин, Джес. При недостаточном антиандрогенном эффекте КОКов, возможно совместное применение препаратов с антиандрогенами (Андрокур) с 5 по 15-й день цикла. Лечение проводят с динамическим контролем показателей гормонов в крови. Курс лечения составляет в среднем от 6 месяцев до года.
Высоким антиандрогенным свойством обладает калийсберегающий диуретик Верошпирон, который также используют при поликистозе яичников. Препарат снижает синтез андрогенов и блокирует их действие на организм. Препарат назначают минимум на 6 месяцев.
Стимуляция овуляции при СПКЯ
Кломифен относится к нестероидным синтетическим эстрогенам. Механизм его действия основан на блокаде рецепторов эстрадиола. После отмены кломифена по механизму обратной связи происходит усиление секреции ГнРГ, что нормализует выброс ЛГ и ФСГ и, соответственно, рост и созревание фолликулов в яичнике. Таким образом, кломифен не стимулирует яичники непосредственно, а оказывает воздействие через гипоталамо-гипофизарную систему. Стимуляция овуляции кломифеном начинается с 5-го по 9-й день менструального цикла, по 50 мг в день. При таком режиме повышение уровня гонадртропинов, индуцированное кломифеном, происходит в то время, когда уже завершился выбор доминантного фолликула. Более раннее назначение кломифена может стимулировать развитие множества фолликулов и увеличивает риск многоплодной беременности. При отсутствии овуляции по данным УЗИ и базальной температуры дозу кломифена можно увеличивать в каждом последующем цикле на 50 мг, достигая 200 мг в день. Однако многие клиницисты полагают, что если нет эффекта при назначении 100-150 мг кломифена, то дальнейшее увеличение дозы нецелесообразно. При отсутствии овуляции при максимальной дозе в течение 3 месяцев пациентку можно считать резистентной к кломифену.
Критериями эффективности стимуляции овуляции служат:
При наличии этих показателей рекомендуется введение овуляторной дозы 7500-10000 МЕ человеческого хорионического гонадотропина — чХГ (профази, хорагон, прегнил), после чего овуляция отмечается через 36-48 ч. При лечении кломифеном следует учитывать, что он обладает антиэстрогенными свойствами, уменьшает количество цервикальной слизи («сухая шейка»), что препятствует пенетрации сперматозоидов и тормозит пролиферацию эндометрия и приводит к нарушению имплантации в случае оплодотворения яйцеклетки. С целью устранения этих нежелательных эффектов препарата рекомендуется после окончания приема кломифена принимать натуральные эстрогены в дозе 1-2 мг. или их синтетические аналоги (микрофоллин) с 10-го по 14-й день цикла для повышения проницаемости шеечной слизи и пролиферации эндометрия.
При недостаточности лютеиновой фазы рекомендуется назначить гестагены во вторую фазу цикла с 16-го по 25-й день. При этом предпочтительнее препараты прогестерона (дюфастон, утрожестан).
Частота индукции овуляции при лечении кломифеном составляет примерно 60-65%, наступление беременности — в 32-35% случаев, частота многоплодной беременности, в основном двойней, составляет 5-6%, риск внематочной беременности и самопроизвольных выкидышей не выше, чем в популяции. При отсутствии беременности на фоне овуляторных циклов требуется исключение перитонеальных факторов бесплодия при лапароскопии.
При резистентности к кломифену назначают гонадотропные препараты — прямые стимулятороы овуляции. Используется человеческий менопаузальный гонадотропин (чМГ), приготовленный из мочи женщин постменопаузального возраста. Препараты чМГ содержат ЛГ и ФСГ, по 75 МЕ (пергонал, меногон, менопур и др.). При назначении гонадотропинов пациентка должна быть информирована о риске многоплодной беременности, возможном развитии синдрома гиперстимуляции яичников, а также о высокой стоимости лечения. Лечение должно проводится только после исключения патологии матки и труб, а также мужского фактора бесплодия. В процессе лечения обязательным является трансвагинальный УЗ-мониторинг фолликулогенеза и состояния эндометрия. Овуляция инициируется путем однократного введения чХГ в дозе 7500-10000 МЕ, когда имеется хотя бы один фолликул диаметром 17 мм. При выявлении более 2 фолликулов диаметром более 16 мм. или 4 фолликулов диаметром более 14 мм. введение чХГ нежелательно из-за риска наступления многоплодной беременности.
При стимуляции овуляции гонадотропинами частота наступления беременности повышается до 60%, риск многоплодной беременности составляет 10-25%, внематочной — 2,5-6%, самопроизвольные выкидыши в циклах, закончившихся беременностью, достигают 12-30%, синдром гиперстимуляции яичников наблюдается в 5-6% случаев.
Хирургическое лечение СПКЯ
Несмотря на достаточно высокий эффект при стимуляции овуляции и наступлении беременности, большинство врачей отмечают рецидив клинической симптоматики СПКЯ примерно через 5 лет. Поэтому послебеременности и родов необходима профилактика рецидива СПКЯ, что важно, учитывая риск развития гиперпластических процессов эндометрия. С этой целью наиболее целесообразно назначение КОК, предпочтительнее монофазных (марвелон, фемоден, диане, мерсилон и др.). При плохой переносимости КОК, что бывает при избыточной массе тела, можно рекомендовать гестагены во вторую фазу цикла: дюфастон в дозе 20 мг. с 16-го по 25-й день цикла.
Женщинам, не планирующим беременность, после первого этапа стимуляции овуляции кломифеном, направленного на выявление резервных возможностей репродуктивной системы, также рекомендуется назначение КОК или гестагенов для регуляции цикла, уменьшения гирсутизма и профилактики гиперпластических процессов.
Физиотерапия и фитнесс для лечения СПКЯ
Физиотерапевтические процедуры также показаны при СПКЯ. Применяют гальванофорез лидазы для активации ферментативной системы яичников. Электроды устанавливают в надлобковой области. Курс лечения-15 дней ежедневно.
Лечение поликистоза яичников длительное, требующее тщательного наблюдения у гинеколога-эндокринолога. Всем женщинам с СПКЯ рекомендуется, по возможности, как можно раньше беременеть и рожать, поскольку симптомы заболевания, увы, с возрастом довольно часто прогрессируют.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.