Чем больше вакцинированных тем больше заболевших
Чем больше вакцинированных тем больше заболевших
Загадки иммунитета. Почему болеть COVID-19 будут не все
Вирус, вызывающий COVID-19, легко передаётся от человека к человеку. Но иногда бывает и так: в семье один болеет, а другой, ухаживающий за ним,— нет. Почему некоторые не заражаются даже при тесном контакте с больным?
Ещё одна загадка: у многих после перенесённого COVID-19 не обнаруживаются защитные антитела. Формируется ли в таком случае у них иммунитет? И есть ли люди, устойчивые к этой инфекции?
Ответы на эти и другие вопросы даёт исследование группы сотрудников Национального медицинского исследовательского центра гематологии Минздрава РФ.
Их статья, только что вышедшая в журнале «Иммунитет» (Immunity), одном из самых авторитетных иммунологических журналов в мире, уже привлекла внимание зарубежных коллег. О своей работе рассказывает один из авторов статьи, к. б. н., завлабораторией трансплантационной иммунологии НМИЦ гематологии Минздрава Григорий Ефимов:
— Мы изучаем, в частности, Т-лимфоциты, которые играют важную роль в противовирусном иммунном ответе. Занявшись их исследованием при COVID-19, мы обнаружили ряд интересных фактов.
Например, выяснили, что Т-лимфоциты, узнающие этот вирус, могут встречаться не только у переболевших, но и у людей, которые никак с вирусом не контактировали. Отдельно мы изучали группу людей, которые были в тесном контакте с больными COVID-19, но не только не имели никаких симптомов заболевания, но и не выработали антител к этому вирусу. Выяснилось, что у многих из них есть Т-лимфоциты, которые узнают коронавирус и, вероятно, обеспечивают им защиту от него.
Здесь нужно объяснить, что система приобретённого иммунитета состоит из двух частей. Первая представлена антителами — это особые белковые молекулы (иммуноглобулины). Они вырабатываются организмом в ответ на атаку вирусов или бактерий и находятся в плазме крови. Такой иммунитет называют гуморальным, от латинского слова «гумор» — жидкость. И сегодня, когда говорят о COVID-19, в основном речь идёт именно о них. Наличие антител в крови используют для подтверждения диагноза. Также эти антитела формируются после вакцинации. Кроме того, сыворотку крови переболевших, содержащую большое количество защитных антител, можно использовать в лечении COVID-19.
Вторая часть приобретённого иммунитета — клеточная. Она представлена особыми клетками — лимфоцитами. Среди которых есть Т-лимфоциты (иногда их называют просто Т-клетки). Одни из Т-лимфоцитов, так называемые Т-киллеры, убивают заражённые вирусом клетки и тем самым препятствуют производству новых вирусных частиц. Другие Т-лимфоциты (их называют Т-хелперами) нужны иммунной системе для выработки противовирусных антител. Т-лимфоциты способны не просто справиться с инфекцией. Они хранят память о столкновении организма с вирусом очень долго, годами. Если вирус снова попадёт в организм человека, то именно благодаря иммунной памяти инфекция не разовьётся или будет протекать значительно легче.
Проводя исследование, мы оценивали количество антител и Т-клеток у 3 групп доноров. В первую вошли те, кто переболел COVID-19, во вторую и третью группы были включены только здоровые доноры, не болевшие коронавирусом. У доноров из второй группы мы брали кровь весной 2020 г., когда пандемия уже была в разгаре. В качестве доноров из третьей группы выступили люди, сдавшие кровь в банк крови нашего Центра гематологии до 2019 г., т. е. тогда, когда мир ещё не столкнулся с COVID-19.
Результаты оказались любопытными. Во-первых, не у всех переболевших COVID-19 обнаруживаются антитела — у части выздоровевших иммунный ответ обеспечивается только за счёт Т-клеток. По всей видимости, их оказывается вполне достаточно для защиты организма.
Во-вторых, и это самое интересное, иногда Т-клеточный ответ на коронавирус наблюдается у людей, которые им не болели. Причём мы наблюдали Т-клеточный ответ у доноров из обеих групп. При этом здоровые доноры, которых мы набирали уже во время пандемии, в среднем имели более высокий уровень Т-клеточного ответа, чем те, кто сдавал кровь до 2019 г. Это, вероятно, связано с тем, что часть здоровых людей так или иначе контактировала с вирусом, не зная об этом.
Но вот как объяснить, что Т-лимфоциты были обнаружены и у тех, кто не мог иметь контакта с возбудителем COVID-19? Скорее всего, это результат так называемого перекрёстного иммунитета. Многие сезонные простудные заболевания, в частности ОРВИ, также вызываются вирусами из семейства коронавирусов. Вероятно, некоторые из них с точки зрения Т-лимфоцитов похожи на вирус, вызывающий COVID-19. Поэтому Т-клетки оказываются заранее готовы к борьбе с ним. Возможно, это делает обладателей перекрёстного иммунитета невосприимчивыми к COVID-19.
В-третьих, мы выяснили, какие именно участки коронавируса распознаются Т-лимфоцитами. Эти данные могут быть использованы для создания теста, оценивающего Т-клеточный иммунитет. Тест позволит понять, перенёс человек COVID-19 или нет, даже при отсутствии у него антител. Это важно, ведь мы знаем, что антитела после инфекции возникают не всегда, особенно у тех, у кого инфекция протекала легко или бессимптомно. Сегодня в таких случаях диагноз подтвердить нельзя.
Мы уже разработали такой тест. Пока пользуемся им в научных целях, но рассчитываем, что уже в начале 2021 г. он будет зарегистрирован и для клинического применения.
Привитые болеют чаще: Микробиолог на пальцах объяснила парадокс пандемии
Микробиолог Алёна Макарова на пальцах объяснила парадокс пандемии, на который стали ссылаться противники вакцинации. Эксперт подчеркнула, что выступающие против прививок от COVID-19 стали ссылаться на статистику по Великобритании, согласно которой вакцинированные заражаются коронавирусом чаще, чем те, кто не делал укол.
В комментарии изданию «Доктор Питер» Макарова отметила, что на самом деле на первый взгляд довольно неоднозначно выглядит ситуация в Великобритании, где привитые попадают на больничную койку чаще, чем невакцинированные. При этом авторы статистики уточняют, что к привитым относят только тех, кто уже получил два компонента препарата и прошло уже минимум две недели с даты последней инъекции.
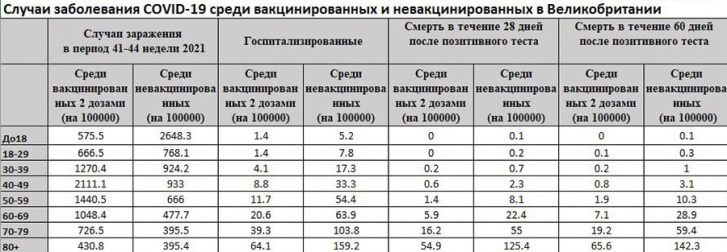
Объясняя такой парадокс, микробиолог призвала в первую очередь обратить пристальное внимание на то, что речь идёт о статистике Великобритании, где вакцинировано уже более 70% граждан. Там на 100 000 человек в возрасте 40-49 лет приходится 933 случая заражения на невакцинированных и 2111 заболеваний на привитых граждан.
Во-вторых, важно смотреть не на число заражённых, а на то, в какой форме они болеют. Привитые болеют в лёгкой форме или совсем бессимптомно, а невакцинированные чаще болеют в тяжёлой форме.
В-третьих, после вакцинации от коронавируса многие перестают соблюдать меры безопасности и отказываются от использования мер защиты.
В-четвёртых, среди вакцинированных много людей, входящих в группу риска, которые в свою очередь внимательно относятся к своему здоровью и тестируются чаще, если подозревают заражение.
Шпаковская районная больница
Шпаковская РБ
Единый контактный номер: 8 (86553) 3-37-01
Детский телефон доверия: 8 (800) 200-01-22
Результат обследования на COVID-19: 8 (86553) 3-37-03
Почему привитые от коронавируса заражаются им чаще, чем непривитые. Антиваксеры могут не радоваться
Многие противники вакцинации начали спекулировать цифрами из британской статистики по госпитализациям и смертям. На первый взгляд они действительно выглядят неоднозначно: привитые попадают на больничную койку чаще, чем невакцинированные. «Доктор Питер» говорит об этом со специалистами.
Великобритания по уровню вакцинации находится на 27-м месте. Прививку получили 73,01 процента взрослого населения, то есть привиты семь человек из десяти. Если бы речь шла об «альфа»-штамме, то, вероятно, эпидемия могла в стране на этом завершиться. Однако «дельта»-штамм требует большего «коллективного иммунитета».
Данные английской статистики огласили в России — на радость противникам иммунизации. В некоторых возрастных группах количество госпитализаций среди привитых даже выше, чем среди невакцинированных. При том, что авторы статистики оговариваются: к привитым относят только тех, кто уже получил два компонента препарата и прошло уже минимум две недели с даты последней инъекции.
На утро 22 ноября вторую дозу вакцины получили уже 80,3 процента жителей Великобритании от 12 лет и старше. И вот какую статистику на этом фоне фиксируют в стране: в возрастной группе от 40 до 49 лет на каждые 100 тысяч вакцинированного населения зарегистрированы 2111 случаев заражения, среди непривитых заражены «всего» 933 на 100 тысяч населения. В группе 50–59 лет — 1440 заболевших вакцинированных против 666 заразившихся непривитых. Если оперировать голыми цифрами, можно заявить, что вакцина не только не защищает от заражения, но и провоцирует его. Разница составляет 2–2,5 раза. Хотя, по данным российских медучреждений, число вакцинированных среди заболевших колеблется от 5 до 18%.
Скриншот: T.me/s / viralload
Допустим, никто не обещал, что привитые не будут заражаться. Но тогда как обстоят дела с госпитализациями? Ведь вакцина от COVID-19 позволяет справиться с тяжелым течением болезни, это не раз озвучивали ученые и врачи. Тут среди вакцинированных картина действительно лучше. «Тяжелые» пациенты есть, но их в три раза меньше, чем среди непривитых. Осложнения чаще всего получают люди в возрасте от 60 лет и старше.
Что касается смертей, то и привитые умирают, это факт. Однако и здесь статистика показывает ощутимую разницу в пользу тех, кто прошел иммунизацию. Риски летального исхода для них снижаются в 2–3 раза. Получается, прививка всё же бережет. Но почему тогда такая разница в заболеваемости?
— Прежде всего, вакцинация выполняет свою основную функцию — защищает от госпитализации и смерти во всех возрастных группах, — говорит микробиолог Алена Макарова. — Например, в возрастной группе 50–59 лет госпитализация вакцинированным потребовалась в 4,6 раза реже, чем невакцинированным.
«Вакцинированные люди умирали в 5,8 раза реже, чем невакцинированные»
Микробиолог Алена Макарова
Алена Макарова — молекулярный биолог, кандидат биологических наук, заведующая лабораторией механизмов репликации повреждений ДНК Института молекулярной генетики НИЦ «Курчатовский центр».
Это говорит о том, что вакцины работают. Да, они не могут полностью защитить вас от заражения, но вы с гораздо меньшей вероятностью попадете в реанимацию, и риск летального исхода снизится до минимума. Частота случаев заражения у вакцинированных и невакцинированных в том числе отличается в зависимости от возраста.
Недавно мы видели это на примере Израиля.
После распространения штамма «дельта» наблюдался рост заражений среди непривитых и привитых более 5–6 месяцев назад. Однако после вакцинации третьей бустерной дозой заболеваемость в стране резко упала.
Дарья Карташева-Эберц назвала три фактора, которые во многом определяют, заболеете вы новой коронавирусной инфекцией или нет. Вероятность заразиться зависит:
— А если в обществе много невакцинированных и мало вакцинированных, что происходит? Вирус размножается без остановки в клетках человека, в организме непривитого и неболевшего ему делать это намного проще, — объясняет иммунолог. — Когда таких людей много, концентрация вируса в популяции становится огромной.
Здоровые люди вместо 100 вирусных частиц (как в вакцине. — Прим. ред.) сразу получают, например, миллион. Иммунитета вакцинированного или болевшего может хватить на обезвреживание 100 вирусных частиц, но недостаточно, чтобы справиться с миллионом.
С первым вариантом вируса защита от госпитализаций была под 98 процентов, но далее вирус мутировал, защита ослабела. И еще один момент — чем медленнее идет вакцинация, тем больше мы даем шансов вирусу мутировать снова и выдвинуть на поверхность наиболее агрессивные варианты.
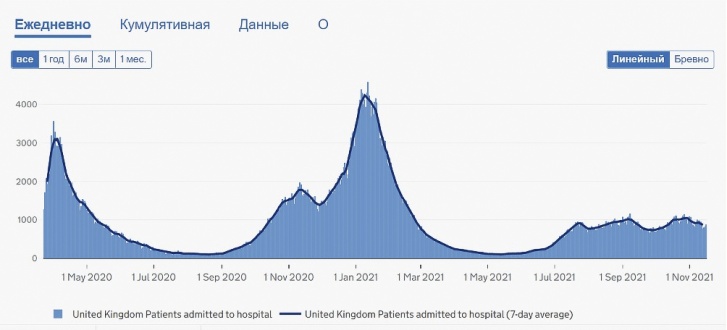
Вернемся к Великобритании. Подробная статистика, которую педантичные британцы собирают ежедневно, полностью подтверждает слова экспертов «Доктора Питера». Например, за последние 7 дней положительных тестов стало больше на 9,4 процента, при этом число госпитализаций снизилось на 4,7 процента. До массовой вакцинации цифры госпитализаций на пике первой волны доходили до 3567 пациентов в день, на пике второй — 4128, в третий и четвертый подъем они не превышают тысячу человек, это максимальный показатель.
График, который показывает, сколько человек попали в госпиталь после положительного теста на COVID-19
Пресс-центр
Резкий рост ковида — откуда, все ведь было нормально? 10 неудобных вопросов
Отвечает молекулярный биолог Ирина Якутенко
Почему вдруг такой рост? Это третья волна?
В разговорах о коронавирусе все очень любят использовать термин «волна». Это удобное понятие, обозначающее резкое увеличение количества заболевших. Но не менее важно понимать значимость другого термина, а именно «распространение вируса в популяции» (community spreading), когда патоген активно перепрыгивает с одного жителя на другого и основная часть заразившихся получают вирус не из-за границы, съездив туда самостоятельно или пообщавшись с недавно вернувшимися знакомыми, а от кого-то из тех, кто не покидал страну.
В России, в отличие от европейских стран, активное распространение коронавируса в популяции не прекращалось и между волнами, так как де-факто в стране уже давно не действуют никакие ограничения. Поэтому, когда в РФ появились высокозаразные штаммы — сначала британский (В 1.1.7 или альфа, согласно новым правилам наименования коронавирусных вариантов от ВОЗ), а потом индийский (дельта или В 1.617.2), они начали стремительно распространяться.
Откуда, все же нормально было?
С чем именно связан столь резкий подъем именно в июне — ясно не до конца, но, вероятно, к этому времени доля высокозаразных штаммов стала достаточно высока для того, чтобы именно их стремительное распространение стало главным драйвером эпидемии.
Чем эти штаммы так отличаются от остальных?
Кроме того, индийский штамм В 1.617.2 умеет частично уходить из-под иммунного ответа. Это означает, что часть антител, выработанных после заражения предыдущими версиями SARS-CoV-2 или после вакцинации препаратами, сделанными на основе спайк-белка этих версий, оказываются неэффективными, и, если вируса много, он может размножиться до значимых количеств, несмотря на наличие антител.
Частичный уход от иммунитета не означает, что вакцины против В 1.617.2 не работают.
Однако вероятность заболеть, чаще всего в легкой форме, после перенесенного заболевания или прививки при встрече с этим штаммом повышается.
С эпидемиологической точки зрения это значит, что эпидемия будет продолжаться, несмотря на большое количество переболевших и/или привитых. Для того, чтобы остановить распространение вируса в таком случае, необходимо иммунизировать больше народу, чем в ситуации, когда по популяции гуляли другие штаммы.
Это потому что люди не прививаются?
Нежелание людей прививаться — главная причина появления и распространения новых штаммов. Ситуация, когда где-то много неиммунных и частично иммунных — идеальные условия для появления новых вирусных вариантов.
Цикл повторяется много раз, пока не сформируются штаммы, способные массово заражать тех, кто уже переболел или привился.
А в других странах: привился — и все в порядке?
Во всех странах, где количество вакцинированных существенно, идет отчетливый спад количества новых случаев. Сначала снижение заражений и смертей наблюдалось в группах привитых — во всех западных странах вакцинацию начинали с основных групп риска, в первую очередь пожилых — затем, по мере постепенного увеличения охвата вакцинацией, начинался общий спад числа новых случаев.
Причем эффект сохраняется даже с приходом новых высокозаразных штаммов — скажем, в Англии индийский штамм вызвал новый всплеск, но, например, 15 июня в стране было выявлено 7 587 новых случаев заражения. До распространения индийского штамма на фоне массовой вакцинации выявляли около 2 000 в день, а на пике третьей волны — 60 тысяч в день.
Индийский штамм намного более заразен, поэтому именно он «пробивает» защиту формирующегося коллективного иммунитета и инфицирует тех, кто еще не переболел. Иммунные также могут заражаться им, но болезнь практически всегда протекает в легкой форме.
Другими словами, вакцинация защищает как лично привитого, так и все общество в целом, позволяя сформировать коллективный иммунитет.
Есть ли понимание, что работает? Маски — работают?
Здесь не нужно изобретать велосипед, достаточно посмотреть на опыт Европы, где много месяцев были жесткие карантины и продолжается обязательный масочный режим. Коронавирус передается как с каплями, так и аэрозольным путем, но оба эти механизма хорошо блокируются масками.
Локдаун работает или так себе?
Локдаун — эффективная, но экстремальная мера. В ситуации, когда количество инфицированных быстро нарастает, только он реально способен быстро остановить этот рост, так как люди практически не общаются за пределами своих домохозяйств, а значит, не формируется новых цепочек заражения. В большинстве европейских стран локдауны разной степени жесткости действовали с конца декабря, это позволило сбить коронавирусные волны.
Но локдаун сам по себе не может истребить вирус, поэтому на его фоне необходима массовая вакцинация — собственно, именно так поступали западные страны.
В результате, когда ограничения стали сниматься, существенная часть населения уже получила хотя бы одну дозу вакцины, и нового всплеска заражений нет, несмотря на послабления.
Вакцинация работает?
Вакцинация — единственный способ окончательно задавить эпидемию и вернуться к нормальной жизни. Иммунитет после вакцины оказывается более «качественным» и стабильным, чем иммунитет после болезни. Особенно по сравнению с теми, кто перенес ковид легко или бессимптомно: часто уже через несколько месяцев уровень антител у таких людей падает ниже уровня детекции.
Чтобы прервать достаточное количество цепочек заражения и остановить распространение вируса в популяции, необходим стабильный коллективный иммунитет. В истории человечества нет ни одного примера, когда его удалось бы достигнуть естественным путем, только массовой вакцинацией.
Люди болеют после вакцинации и перенесенного ковида (легко, но тяжело тоже). Хотя врачи говорят, что на ИВЛ вакцинированных нет.
Но в любом случае, сам факт заболевания после прививки не является доказательством ее неэффективности. Люди заболевают после любых противокоронавирусных вакцин, однако намного реже, чем невакцинированные. Кроме того, практически никогда течение болезни у привитых не оказывается тяжелым.
Например, в Израиле по итогам четырех месяцев прививочной кампании вакциной от Pfizer/BioNTech среди привитых заболевало с симптомами, в среднем, 0,8 человека на 100 тысяч, среди непривитых — 32,5 человек. В больницу из-за коронавируса попадало 0,3 человека на 100 тысяч среди привитых и 4,6 среди непривитых. Смерти от ковида среди госпитализированных составили 0,6 на 100 тысяч человеко-дней среди непривитых и 0,1 на 100 тысяч человеко-дней среди привитых.
Третья и четвертая вакцинация — будет так, да?
Учитывая, что, как минимум, в ближайшие годы коронавирус будет представлять опасность, прививку, вероятнее всего, потребуется обновлять. Особенно актуален вопрос ревакцинации в странах, где вирус продолжает активно распространяться в популяции, и особенно там, где высока доля новых штаммов, способных частично уходить от иммунитета (индийский, южноафриканский, бразильский). Вопрос, какой вакциной имеет смысл делать бустер (усиливающую прививку) остается открытым.
Вероятно, ревакцинация другим типом вакцины также будет, как минимум, не менее эффективной.
Более того, после векторных вакцин, к которым относится и «Спутник», предпочтительно использовать какой-то иной вариант, так как эти вакцины провоцируют иммунитет не только к спайк-белку коронавируса, но также и самому вирусу-вектору (аденовирусу), который доставляет ген спайк-белка в клетки. Такой иммунитет может смазывать формирование иммунного ответа к спайк-белку.
На сегодня у нас нет данных, как быстро угасает иммунитет к аденовирусу после вакцинации «Спутником» — не исключено, что он может быть нестойким и падать до приемлемого уровня, условно, через год. Однако даже в случае, если он будет сохраняться, бустер той же вакциной все равно позволит поднять уровень антител. Это может быть особенно важно в странах, где эпидемия активно продолжается и каждый человек имеет большие шансы встретиться с вирусом.
Данная страница не существует!
Услуги инфекционной клиники
Диагностика, профилактика и лечение
Фиброэластометрия и УЗ-диагностика молочных желез, щитовидной железы, мошонки, брюшной полости
Биохимия. Анализ крови: общий, клинический. Анализы на витамины, микроэлементы и электролиты. Анализ на ВИЧ-инфекцию, вирусные гепатиты, бактерии, грибки и паразиты
Максимально точное определение выраженности фиброза печени неинвазивным методом при помощи аппарата FibroScan 502 TOUCH
Гинеколог в H-Сlinic решает широчайший спектр задач в области женского здоровья. Это специалист, которому вы можете полностью доверять
Дерматовенерология в H-Сlinic — это самые современные и эффективные алгоритмы диагностики и лечения заболеваний, передающихся половым путем, грибковых и вирусных поражений, а также удаление доброкачественных невусов, бородавок, кондилом и папиллом
Возможности вакцинопрофилактики гораздо шире Национального календаря прививок. H-Clinic предлагает разработку плана вакцинации и современные высококачественные вакцины в наличии
Терапевт в H-Сlinic эффективно решает задачи по лечению заболеваний, которые зачастую могут становиться большой проблемой при наличии хронического инфекционного заболевания
Врач-кардиолог H-Сlinic проведет комплексную диагностику сердечно-сосудистой системы и при необходимости назначит эффективное терапию. Сердечно-сосудистые проблемы при инфекционных заболеваниях, требуют специфичных подходов, которые мы в состоянии обеспечить
Наша цель — новое качество вашей жизни. Мы используем современные диагностические алгоритмы и строго следуем наиболее эффективным протоколам лечения.
Общая терапия, Инфекционные заболевания, Гастроэнтерология, Дерматовенерология, Гинекология, Вакцинация, УЗИ и фиброэластометрия, Кардиология, Неврология
Биохимия, Общий/клинический анализ крови, Витамины и микроэлементы/электролиты крови, ВИЧ-инфекция, Вирусные гепатиты, Другие инфекции, бактерии, грибки и паразиты, Комплексы и пакеты анализов со скидкой
В наличии и под заказ качественные бюджетные решения и препараты лидеров рынка лечения инфекционных болезней. Аптека H-Clinic готова гибко реагировать на запросы наших клиентов. Мы поможем с оперативным поиском препаратов, которые обычно отсутствуют в сетях.