Чем быстро вылечить вульвит
Вульвит
Несвоевременная диагностика и отсутствие лечения при вульвите могут привести к распространению инфекции на всю репродуктивную систему. В раннем возрасте (до 6 лет) воспалительный процесс на вульве провоцирует появление синехий (сращения малых половых губ).
Причины вульвита
На фоне тяжелых вирусных инфекций, сбоев в работе ЖКТ и иммунитете причиной вульвита может стать даже влажный купальник или холодный стул.
Развитие вульвита провоцируют:
Значительно увеличивают опасность развития воспалительного процесса нежная слизистая, складки, скопление сосудов и нервных окончаний у поверхности эпидермиса. В редких случаях диагностируют вульвит на фоне дифтерии, туберкулеза, иммунодефицита.
Вульвит вызывают следующие инфекции и грибки:
Виды вульвита
Различают две разновидности заболевания:
Если причиной развития воспалительного процесса вульвы стали органы репродуктивно-выделительной системы (мочевой пузырь, миндалины, почки, влагалище, матка), диагностируют вторичный вульвит. В таком случае основная терапия должна быть направлена на источник инфицирования, а затем уже на лечение наружных половых органов. Как правило, вторичный вульвит возникает на фоне уже имеющихся воспалений: цервицита, эндоцервицита, кольпита.
Первичный вульвит распространен в период формирования репродуктивной системы, гормонального созревания, постменопаузы. Такая клиническая картина заболевания связана с особенностями женской половой системы. У маленьких девочек с несформированным местным иммунитетом первичный вульвит часто развивается из-за остриц.
При уменьшении уровня эстрогенов у женщин (во время менопаузы) происходит атрофирование и истончение слизистой оболочки вульвы, снижается защитная функция,сокращаются влагалищные выделения. Гормональные перестройки в организме могут спровоцировать развитие вульвита.
У женщин репродуктивного возраста со здоровым гормональным фоном, физиологической микрофлорой и Рh-секретом первичный вульвит маловероятен, в редких случаях диагностируют вульвовагинит.
Признаки вульвита
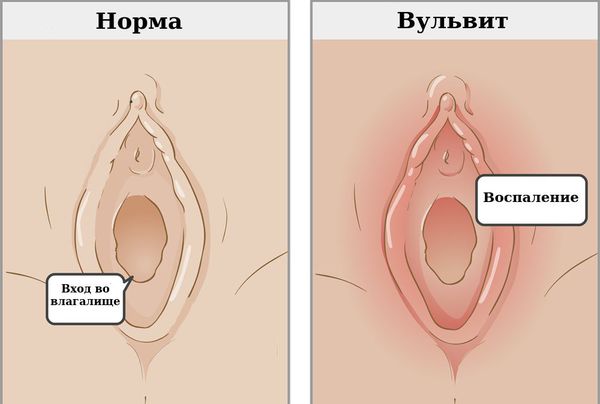
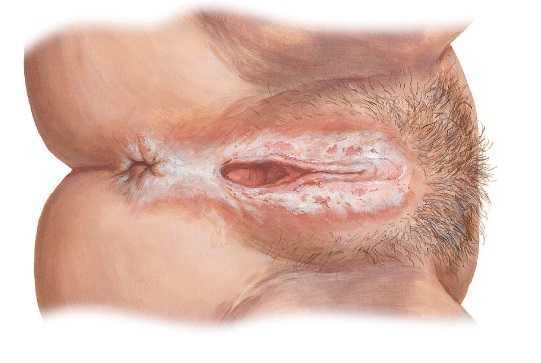
В гинекологии различают хроническую и острую формы заболевания. На фото пациента с вульвитом четко видно гиперемию, покраснение и видоизмененную слизистую.
Признаки острого вульвита:
Проявления хронического вульвита:
Последствия вульвита
Острая форма вульвита у детей сопровождается нервной возбудимостью и нарушением сна. При несвоевременной диагностике и терапии заболевание переходит в рецидивирующую хроническую форму.
В результате вульвита, перенесенного девочкой в раннем возрасте, развиваются деформации гениталий и происходит сращение малых половых губ (синехии). Недолеченное хроническое воспаление впоследствии может стать причиной аноргазмии, выкидышей, бесплодия.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика вульвита
Диагноз «вульвит» ставят на основании осмотра внешних половых органов пациента. Для точной диагностики гинеколог использует ручную лупу, проводит влагалищно-абдоминальное и ректальное исследования, берет мазок на цитологию, осматривает периферические лимфоузлы.
Для выявления причин воспалительного процесса требуется дополнительная диагностика:
Лечение вульвита
Комплексная терапия при воспалении наружных половых органов включает:
Во время лечения женщинам рекомендуется воздержаться от половых контактов, походов в бассейн и на пляж, запрещается пользоваться влагалищными тампонами и ежедневными прокладками. При выявлении бактериального источника вульвита (кандидоз, туберкулез, гонорея, хламидии, трихомонадный грибок) назначаются соответствующие препараты (инъекции, таблетки, свечи, кремы).
У маленьких девочек в большинстве случаев воспаление половых губ провоцирует условно-патогенная микрофлора. На фото вульвита у детей видно покраснение не только в области наружных половых органов, а также воспаления в паховых складках, на бедрах и ягодицах. Гинеколог назначает местные антибиотики в виде мазей и ванночки с противовоспалительными сборами трав (ромашка, календула, череда, эвкалипт).
Для снятия симптоматики при остром вульвите применяются следующие терапевтические методики:
При аллергической природе вульвитов назначают антигистаминные препараты и диетическое питание.
Как лечить вульвит у девочек
С особой аккуратностью нужно устранять вульвит у девочек. Лечение начинается сразу после осмотра, так как ребенок очень страдает от симптомов заболевания. Лечение у детей должно быть комплексным (общим и местным). Рекомендуются специальные присыпки и сидячие ванны с бледно-розовым раствором марганцовки, назначение антибиотиков, противогельминтных средств и витаминов.
Вульвит при беременности
Во время беременности организм начинает вырабатывать гормоны, способствующие росту, формированию плода и благоприятному течению беременности. Полностью перестраиваются все эндокринные железы организма: половые, щитовидная, надпочечники, гипофиз. При этом надпочечники резко увеличивают выработку глюкокортикоидов и минералокортикоидов, которые для сохранения плода подавляют иммунитет матери.
Самая распространенная причина вульвита у беременных — дрожжевые грибки, кишечная палочка, стафилококки и стрептококки. В первом и втором триместрах беременности часто диагностируют кандидозный вульвит, гиперпигментацию и образование стриев. Гинеколог должен подобрать оптимальную терапию для беременной и комплекс поддерживающих процедур для предотвращения рецидивов. Отсутствие лечения вульвита может привести к заражению плода во время прохождения по родовым путям.
Народные средства лечения вульвита
Следует отметить, что травяные настои, сок растений и любые гомеопатические препараты не в состоянии вылечить вульвит, который вызван гонореей, трихомонадным грибком, туберкулезом, герпесом, стафилококком или хламидиями. Народные средства помогают исключительно при неинфекционной природе заболевания.
Проверенные противовоспалительные и иммуностимулирующие средства:
Опасность
Неадекватное лечение самолечение могут приводить к переходу заболевания в хроническую форму с периодическими обострениями, переходу инфекции на влагалище, прямую кишку, матку, яичники, возникновению спаек, свищей, а в тяжелых случаях – к сепсису. Невылеченый вульвит у ребенка приводит к возникновению деформаций наружных половых органов.
Группа риска
Группу риска составляют дети, а также больные сахарным диабетом и аллергики. Кроме этих категорий в группу риска попадут и те, кто живет беспорядочной половой жизнью и не соблюдает правил интимной гигиены.
Профилактика вульвита
Правильно ухаживать за половыми органами следует учить девочек с рождения. Регулярное мытье нещелочными составами, чистое белье и грамотная гигиена ребенка после туалета способны предупредить воспалительные и серьезные инфекционные заболевания репродуктивной системы.
Основа профилактики — соблюдение трех простых правил:
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Вульвит: симптомы и лечение
Воспалительный процесс не пройдет самостоятельно, если не устранить его причину. При появлении первых симптомов вульвита приезжайте в клинику «Альфа-Центр Здоровья» в Москве. Наши гинекологи проведут диагностику и назначат адекватную терапию.
В чем заключаются основные признаки вульвита у женщин и методы лечения – рассмотрим детально в этой статье.
Этиология вульвитов
Вульва – это тонкая и чувствительная эпителиальная оболочка больших половых губ. Складки ткани окружают клитор и тянутся до девственной плевы. На поверхности оболочки присутствует здоровая микрофлора влагалища, формируется естественная кислая среда, которая обеспечивает местный иммунитет. Инфекционные агенты, попадая на слизистую, погибают под воздействием кислот или угнетаются лактобактериями.
В детском возрасте среда эпителиальной оболочки ближе к щелочному спектру. Лактобактерии у девочек еще отсутствуют. Нет и гормональной защиты от инфекций, так как выработка эстрогенов пока находится на минимальном уровне. В этот период половые органы уязвимы для болезнетворных микробов. Инфекция не встречает на своем пути естественных барьеров и активно развивается на слизистых, продвигаясь все дальше.
Опасность воспаления возрастает и в менопаузе. Женский организм во время климакса вырабатывает меньше эстрогенов. Снижается секреция внутренних половых органов, слизистые оболочки становятся сухими, часть полезной микрофлоры гибнет. При попадании инфекционного агента возможно быстрое развитие острого вульвита с дальнейшим переходом в хроническую форму.
Формы и причины вульвита
Воспаление возникает как во взрослом возрасте, так и у девочек до 10 лет на фоне частых ОРВИ, сниженного иммунитета, заражения острицами и приема антибиотиков. В группе риска — беременные девушки, женщины с климактерическим синдромом, у которых от снижения выработки эстрогенов истончается слизистая. Симптомы вульвита появляются от инфицирования болезнетворными микроорганизмами (трихомонады, хламидии) или от увеличения собственной условно патогенной флоры (грибы, вирусы герпеса, кишечная палочка).
Основные причины первичного вульвита:
Вторичный вульвит возникает на фоне:
В зависимости от основного провоцирующего фактора выделяют несколько форм болезни:
Вульвиты протекают остро и хронически. В острой форме симптомы болезни появляются внезапно и быстро усиливаются, нарастая в течение 2-3 дней. В этот период важно обратиться к врачу, пройти диагностику вульвита и получить качественное лечение. Риск рецидива будет минимальный.
Если острый вульвит лечить неправильно или нарушать рекомендации врача, воспаление перейдет в хроническую форму. Симптомы будут утихать и снова появляться, снижая качество жизни. Даже молодая девушка может стать постоянной пациенткой гинекологии, если проигнорирует признаки болезни.
Существует также подострый вульвит – переходная форма воспаления.
Симптомы вульвита у женщин
При острой фазе воспаления наблюдаются:
Признаками вульвита в хронической форме являются такие же симптомы, но в менее выраженной форме. По мере развития патологии возникают язвы слизистой оболочки и рубцы, которые деформируют поверхность.
Диагностика вульвита
Диагностику проводит врач-гинеколог. Начинают с опроса пациентки и с осмотра на гинекологическом кресле. Врач определяет состояние наружных и внутренних половых органов, характер выделений. Во время осмотра берется мазок на микрофлору. Если в результатах большое количество лейкоцитов – на слизистой присутствует воспаление. Врач также назначает общие анализы мочи и крови, чтобы не пропустить сопутствующие заболевания.
Чем лечить вульвит у женщин
На этот вопрос врач-гинеколог ответит после постановки диагноза. Патология выявляется на гинекологическом осмотре, причину устанавливают после проведения дополнительных обследований.
Лечение вульвита включает:
Вульвит при климаксе требует тщательного подбора гормональных препаратов. Необходимо восполнить дефицит эстрогенов в организме таблетками, чтобы избавить женщину от сухости влагалища и других неприятных симптомов.
В отдельных случаях гинекологи решают, как лечить вульвит, совместно с инфекционистом, нефрологом, урологом и другими врачами смежных специальностей.
Мнение эксперта
Часто женщины медлят с визитом к врачу и пытаются самостоятельно справиться с вульвитом. Они находят в интернете или узнают у подруг народные средства, самостоятельно покупают и принимают лекарства. Можно заглушить симптомы, но полностью вылечить воспаление не получится. Необходим комплексный подход.
Более того, прием таблеток при вульвите без назначения врача может усложнить течение болезни. Патогенная микрофлора приобретает устойчивость к лекарствам. В дальнейшем лечить таких пациенток крайне сложно. Если к этому добавляется ожог слизистой, аллергия, другие «сюрпризы» от народных средств, то к составлению схемы терапии приходится привлекать целый консилиум.
Не нужно стесняться симптомов и терять время. Врач поможет избавиться от болезни всего за несколько дней, если начать лечение на раннем этапе.
Осложнения вульвита
Лечение вульвита у девочек и женщин обязательно должно проходить под контролем опытного доктора. Встречается ошибочная легкость по отношению к заболеванию, которое перейдет в хроническую стадию спустя 7-10 дней. Хронический вульвит характеризуется беспокоящими симптомами, постоянными рецидивами обострений. Воспаление представляет опасность и для девочек. Оно чревато деформацией внешних половых органов, аноргазмией, бесплодием и выкидышами, если процесс распространится на влагалище, матку, яичники.
По мере развития воспаления возникают гнойные процессы. Женщина не может вести полноценную половую жизнь, испытывает боли, у нее держится высокая температура. На слизистых появляются язвы. Гнойный вульвит грозит сепсисом. Это тяжелое осложнение с высоким риском летального исхода.
Не менее опасен вульвит при беременности. Восходящее воспаление распространяется на внутренние органы: матку, яичники. Возникает риск внутриутробного инфицирования плода, самопроизвольного прерывания беременности, перинатальной или неонатальной гибели.
При своевременном обращении в клинику вульвит хорошо поддается лечению.
Профилактика вульвита
Девочку необходимо учить правилам интимной гигиены с детского возраста. Важно понять, что ответственное отношение к своему здоровью – это залог отсутствия серьезных проблем в будущем. Девушкам мы рекомендуем тщательно выбирать нижнее белье, отдавать предпочтение эластичным натуральным тканям. Соблюдайте гигиену половой жизни и ежегодно посещайте гинеколога даже при отсутствии жалоб. Соблюдение этих простых правил – лучшая профилактика вульвитов.
Врачи клиники «Альфа-Центр Здоровья» помогут восстановить и сохранить ваше здоровье. Запишитесь к нам на диагностику в удобное время.
1. М. А. Реуцкая, С. И. Кулинич – Новые подходы к диагностике и лечению заболеваний вульвы. Сибирский медицинский журнал, Иркутск, 2011 г.
2. С. В. Рищук, Е. И. Кахиани, Н. А. Татарова, В. Е. Мирский, Т. А. Дудниченко, С. Е. Мельникова – Инфекционно-воспалительные заболевания женских половых органов: общие и частные вопросы инфекционного процесса. Учебное пособие. Кафедра акушерства и гинекологии им. С. Н. Давыдова, Санкт-Петербург, 2016 г.
Лечение вульвита у женщин
Вульвит — воспалительный процесс, поражающий наружные половые органы девочек и женщин. Симптоматика заболевания малоприятная — болевые ощущения в период совершения полового акта либо мочеиспускания, жжение, наличие обильных выделений из влагалища, отеки и зуд. Нередко подобную патологию вызывание неправильная гигиена и гормональные сбои.
Вульвит у женщин при своевременно начатой терапии практически не вызывает осложнений. Если заболевание возникло у девочки в раннем возрасте, то нередко оно провоцирует развитие такой патологии, как сращение малых половых губ.
Основные причины вульвита
В большинстве случаев болезнь вызвана инфекционным агентом. Возбудителями становятся стафилококки, герпес, грибки Кандида, гонорея.
Помимо условно-патогенной микрофлоры причинами возникновения воспалительного процесса являются:
Способствует развитию заболевания состояние организма, которое характеризуется снижением гормона эстрогена. Подобное явление наблюдается в период менопаузы, в подростковом либо детском возрасте.
Формы болезни
Воспаление классифицируется по нескольким признакам. По характеру течения подразделяют на следующие виды:
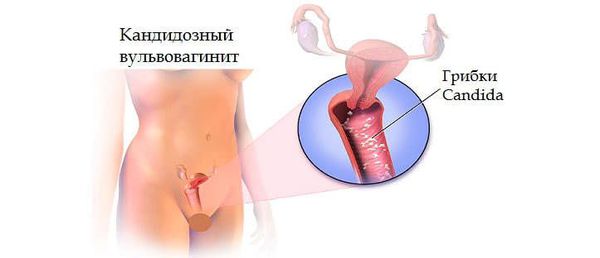
По типу возбудителя воспалительные процессы наружных половых органов подразделяются на кандидозные (вызванные грибками рода Кандида) и бактериальные.
Кандидозный вульвит — особенности заболевания
Воспаления, возникшие из-за роста и активного развития грибков, характеризуются следующей симптоматикой:
Вскрывшись, папулы оставляют на мягких тканях половых органов эрозии. Кандидозный вульвит нередко сопровождается вторичной инфекцией. В результате появляются язвочки, ранки загнаиваются и воспалительные элементы покрываются корочкой.
Существует несколько разновидностей данного заболевания:
Атрофический вульвит
При данном заболевании вульва воспаляется, совместно с этим истончаются и слизистые оболочки половых органов. При такой форме вульвита лечение назначает квалифицированный врач, который проведет диагностику и поставит верный диагноз. Основной причиной возникновения заболевания становится недостаток женского гормона (эстрогена).
Форма болезни диагностируется у пациенток, находящихся в периоде искусственной либо естественной менопаузы. Вульвит у женщин после 45 лет может развиваться из-за нарушения обмена веществ и появления лишних килограммов, а также повышения уровня глюкозы в крови.
По статистике, пациенток, которые жалуются на симптомы, характерные для данного заболевания с каждым годом становится больше. Атрофический вульвит часто диагностируется в тех регионах, где не применяется гормональная заместительная терапия после операции по удалению яичников.
Характерные для вульвита симптомы
В острой стадии заболевания пациентки жалуются на:
Если вовремя не пройти терапию, то острая форма перейдет в хроническую. При этой разновидности вульвита у женщин характерные симптомы похожи на острую, и лечение производится антибактериальными препаратами.
При рецидивах наблюдается жжение, отечность половых органов, скудные влагалищные выделения. Нередко при этой форме заболевания возникают язвы и эрозии, заживая, которые способствуют деформации гениталий. В дальнейшем женщина начинает испытывать дискомфорт при ведении половой жизни.
Диагностирование вульвита
Эффективная диагностика вульвита у женщин основывается на симптомах, и лечение в этом случае важно подобрать правильное. Опытный врач, к которому обратится пациентка, соберет анамнез и изучит историю ее болезни. Учитывается при определении вульвита лечение антибиотиками, разновидности перенесенных заболеваний, аллергические реакции на разные раздражители.
Гинеколог не только проводит визуальный осмотр половых органов, но и берет мазок для разных исследований. Не некоторых случаях с помощью кольпоскопа производится осмотр вульвы. Детям и подросткам врач назначит сдачу анализа на определение гельминтов.
Особенности терапии
Лечение вульвита у женщин начинается с устранения причин, которые вызвали заболевание. Терапия в острой стадии подразумевает отказ от половой жизни и соблюдение постельного режима. Каждой пациентке подбирается индивидуальное лечение.
Терапия основывается на нескольких принципах:
Добиться желаемого эффекта вне зависимости от разновидности и формы заболевания можно, применяя комплексную терапию. Лечение должно включать использование препаратов системного и местного действия. Не менее важна профилактика и устранение факторов, которые провоцируют возникновение рецидивов.
Профилактические мероприятия
Чтобы не допустить распространение воспалительного процесса, необходимо:
При подтверждении вульвита лечение должно назначаться гинекологом. Врач подберет эффективные средства, прием которых позволит избежать осложнений. Нельзя запускать заболевание, так как оно провоцирует гинекологические проблемы.
Что такое вульвит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
Вульвит — воспаление наружных женских половых органов (вульвы). Как правило, развивается вторично в результате раздражения вульвы патологическими выделениями из влагалища.
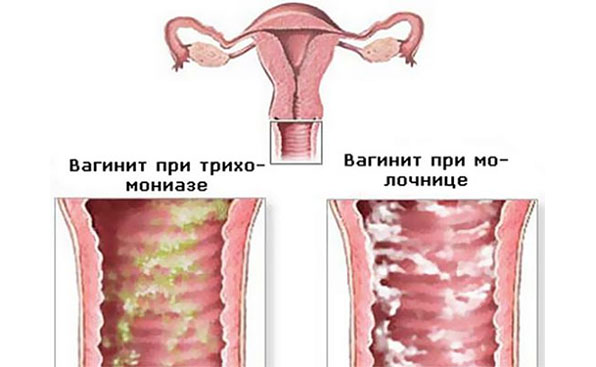
Вульвит сам по себе встречается крайне редко, так как для микроорганизмов, вызывающих воспаление, не существует анатомических преград для распространения. Разделение полового тракта на отделы удобно для врачей и физиологов в плане анатомии и локализации. Но для инфекционного агента препятствием может служить только девственная плева, но только до определённого момента. Если девочке, страдающей вульвитом, вовремя не провести гигиенические и лечебные мероприятия, инфекция неминуемо поднимется выше. Чаще всего характерно сочетание вульвита и вагинита (воспаления влагалища). В этом случае ставят диагноз » вульвовагинит «.
Вульвит бывает первичным и вторичным. Первичный возникает в случае первичного воспаления на вульве, причиной которого может быть нарушение личной гигиены или травма. Чаще наблюдается у девочек, не достигших половой зрелости. Например, при отсутствии гигиены происходит раздражение слизистой вульвы мочой, скоплением слущенных эпителиальных клеток, отделяемым слизистых и сальных желёз. Естественно, такой субстрат является хорошей питательной средой для размножения микроорганизмов. Активируется условно-патогенная флора, и развивается воспаление наружных половых органов — вульвит.
Факторы, способствующие развитию вульвита:
Некоторые заболевания, вызывающие воспаление вульвы, стоит рассмотреть подробнее.
Неспецифический аэробный вагинит — заболевание, при котором в микробиоте влагалища превалируют аэробные (нуждающиеся в кислороде) микроорганизмы: стрептококки, стафилококки и др.
Для женщин пожилого возраста характерно развитие вульвита на фоне дистрофических заболеваний вульвы (вульварная дистрофия). Дистрофия вульвы — это нарушение роста и созревания эпителия, в результате которого на участках его поражения появляются белые пятна. Данная патология развивается на фоне хронического воспаления вульвы, дефицита гормонов, изменения рецепторных реакций, особенно связанных с возрастом. Дистрофия вульвы включает в себя гиперплазию (увеличение объёма), склерозирующий лихен, смешанную форму дистрофии.
Что способствует дистрофии:
К разновидностям дистрофии вульвы относится склеротический лишай вульвы (склерозирующий лихен). Может встречаться в любом возрасте. Поражаются большие и малые половые губы, клитор и кожа вокруг анального отверстия в виде «восьмерки». Кожа в области вульвы при лихене тонкая, пергаментообразная, гладкая, блестящая и хрупкая, легко трескается, к ней быстро присоединяется воспаление. Складки уплотняются, клитор закрывается плотными рубцами, вход во влагалище резко сужается, иногда происходит сужение наружного отверстия мочеиспускательного канала. На долю склерозирующего лихена приходится 25 % всех поражений вульвы.
Грань между всеми перечисленными состояниями очень тонкая, так как все эти заболевания сопровождаются зудом, микротрещинами, повышенной травматизацией вульвы, расчёсами. Легко присоединяется воспаление вульвы с развитием классической картины вульвита.
Симптомы вульвита
Общими характерными симптомами вульвита являются жжение и зуд, болезненность при ходьбе и мочеиспускании.
Признаки острого и хронического воспаления могут отличаться. При остром вульвите покраснение вульвы — главный признак. Кроме того, могут наблюдаться другие симптомы :
При хроническом течении у пациентки может появиться небольшой отёк, жжение, неприятные ощущения в паху, покраснение кожи. Когда острая стадия проходит, эрозии заживают, меняя форму половых органов. У девочек при хроническом течении могут появиться сращения половых губ — синехии.
Стоит отметить, что из-за широкого применения антибиотиков многие инфекции протекают неспецифично. Из-за этого бывает сложно определить патологию по клинической картине.
Патогенез вульвита
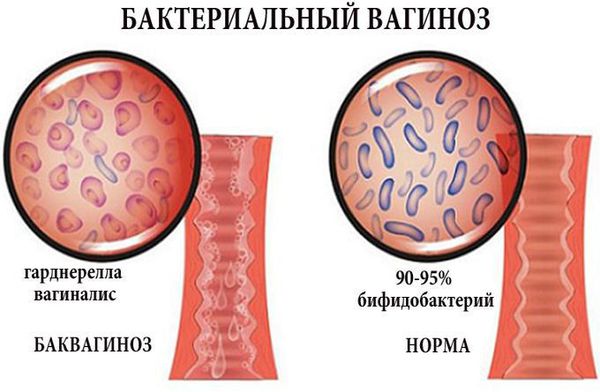
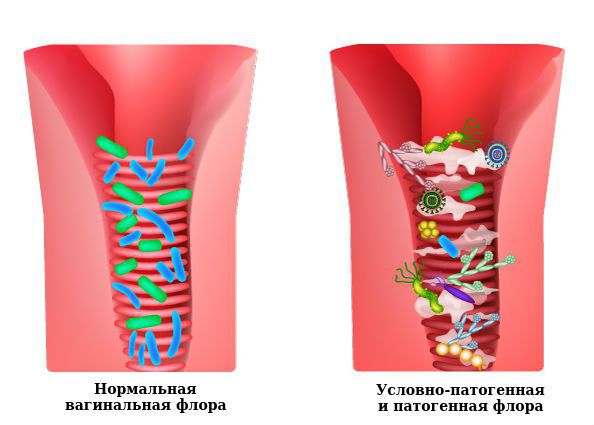
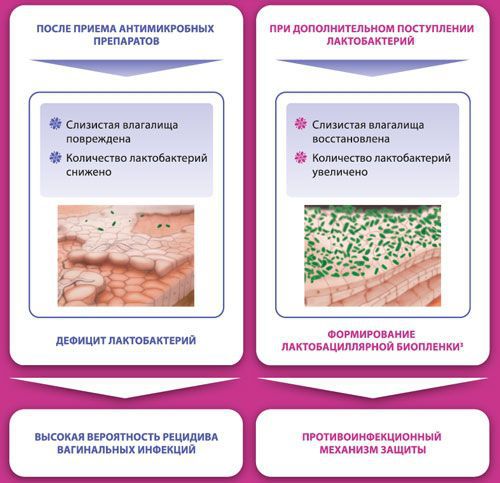
Влагалище не стерильно, в нём обнаруживается около 1500 видов различных микроорганизмов, но в норме преобладают лактобактерии (95-98 %), и в основном они представлены четырьмя видами (из 154 описанных в природе): L. Crispatus, L. Jensenii, L. Inners, L. Gasseri.
Размножение и колонизация лактобактерий зависит от уровня эстрогенов. Согласно теории Шредера — Лейзера, в эпителии влагалища благодаря эстрогенам поддерживается определённый уровень сахаров (гликогена). Лактобациллы питаются гликогеном и затем вырабатывают молочную кислоту и перекись водорода, создавая кислую среду (рН 3,8-4,5). Такой кислотно-щелочной баланс является оптимальным для роста молочнокислых бактерий и губительным для условно-патогенных микроорганизмов. Колонии лактобактерий вместе с продуктами своей жизнедеятельности образуют биоплёнку — гликокаликс, которая выстилает влагалище изнутри и защищает его.
Два вида лактобактерий (L. Crispatus, L. Jensenii) являются перекись-продуцирующими. Другие два вида способны формировать биоплёнки с условно-патогенной флорой, становясь причиной инфекций влагалища. Чаще всего они обнаруживаются у женщин с рецидивирующим бактериальным вагинозом.
Лактобактерии стимулируют фагоцитарную активность нейтрофилов и макрофагов — способность поглощать и перерабатывать чужеродные агенты. Кроме того, они активизируют синтез интерферонов и секреторного иммуноглобулина А, который находится на поверхности слизистой оболочки и является первой линией защиты от патогенных микроорганизмов. Также защитную функцию выполняет влагалищная жидкость, которая вырабатывается постоянно (0,5-2,0 мл в сутки). Она содержит в себе секрет цервикальных желёз и эндометрия, транссудат кровеносных и лимфатических сосудов, бактерии, лимфоциты, клетки влагалищного эпителия, молочную кислоту. В этой жидкости происходят активные процессы, которые препятствуют развитию инфекций.
К резкому снижению количества лактобацилл могут привести факторы развития вульвита. В этом случае начинает преобладать условно-патогенная и патогенная флора, вызывающая воспаление. Развивается вульвовагинит с характерной симптоматикой.
Воспаление слизистой протекает со сменой трёх последовательно развивающихся фаз:
Повреждение ткани запускает фазу экссудации, при которой появляются все признаки острого воспаления, такие как боль, покраснение, отёк. На этом этапе легко присоединяется микробный агент, так как воспалительная жидкость является прекрасной средой для его размножения.
При длительно существующем вульвите над процессами экссудации начинают преобладать процессы пролиферации. Этот процесс завершается образованием рубцов, особенно если воспаление сочетается с иммунным дефицитом, гипоксией, нарушением нейро-гуморальной регуляции. Всё это приводит к развитию дистрофических заболеваний вульвы с возможной малигнизацией.
Классификация и стадии развития вульвита
Так как вульвит чаще всего развивается в сочетании с вагинитом, целесообразно рассмотреть классификацию вульвовагинита.
По клиническому течению:
По причине возникновения выделяют первично-инфекционные и первично-неинфекционные вульвовагиниты.
Первично-инфекционные развиваются под воздействием патогенных микроорганизмов и вирусов :
Первично-неинфекционные развиваются на фоне разных патологий или повреждающих воздействий:
К неопухолевым дистрофическим поражениям кожи и слизистой оболочки вульвы относятся:
Осложнения вульвита
Учитывая, что вульвит — это воспаление, вызванное преимущественно инфекционным агентом, осложнения вульвита взаимосвязаны с теми осложнениями, которые может вызвать данный инфекционный агент.
Если вульвит обусловлен наличием флоры, ассоциированной с бактериальным вагинозом, то для него характерны следующие патологии:
Часто в патологический процесс вовлекается мочевыделительная система, в результате чего развиваются цистит и уретрит. Существует риск восходящей инфекции с развитием плацентита и хориоамнионита во время беременности. Возможна внутриутробная гибель плода.
При кандидозных вульвовагинитах возможное развитие локализованной или диссеминированной формы кандидоза у новорождённого.
Диагностика вульвита
Основные методы диагностики
Микроскопия мазка. Под микроскопом определяются возбудители вульвовагинальной инфекции: кандиды, трихомонады, гонококкки, неспецифическая флора.
Бактериологическое исследование посевов и определение чувствительности к антибиотикам и бактериофагам позволяет высеять возбудителя на питательных средах и подобрать оптимальное лечение с учётом тех препаратов, к которым данный микроб показал отсутствие устойчивости.
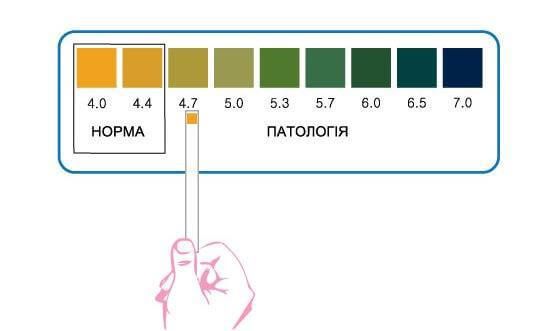
PН тест проводится с помощью лакмусовых полосок с индикатором кислотности на конце. Он позволяет определить повышение рН.
Применяют также аминный тест: каплю выделений из влагалища наносят на предметное стекло, к ней добавляют немного 10 % калия гидроксида. При положительном результате появляется или усиливается «рыбный запах».
ПЦР-диагностика — самый точный метод, позволяющий определить возбудителя вульвовагинальной инфекции по молекуле ДНК. Методом ПЦР (полимеразной цепной реакции) выполняются анализы фемофлор и флороценоз, с помощью которых можно выявить как специфическую флору, включающую возбудителей ЗППП (трихомониаза, гонореи, хламидиоза, микоплазмоза и др.), так и неспецифическую флору. Эти анализы позволяют диагностировать ассоциации микроорганизмов и их превалирующие виды. Применяя ПЦР, можно подтвердить вирусную этиологию заболевания (например герпес или ВПЧ), дифференцировать анаэробный и аэробный вульвовагинит.
При аэробном вагините снижается количество лактобактерий, рН может быть от 4,5 до 5,5, наблюдаются выделения разного типа. Может отмечаться воспаление, но не всегда выраженное. Аминный тест — отрицательный, флора — аэробная условно-патогенная.
Цитологическое исследование позволяет с помощью мазков-отпечатков с наиболее подозрительных участков вульвы определить наличие раковых клеток.
Дополнительные методы диагностики
Дополнительные исследования проводят по показаниям.
Вульвоскопия (простая и расширенная). Использование микроскопа с большим увеличением в 7-28 раз в практике акушера-гинеколога позволяет выявить атипичные (изменённые) клетки, конкретизировать изменения эпителиального покрова, трактовка которых при визуальном наблюдении затруднена. Расширенная вульвоскопия производится с использованием красителей:
То есть при вульвоскопии оценивается реакция тканей в ответ на обработку медикаментозными средствами.
Вульводиния, вестибулодиния — это боль в области вульвы, которая длится 3 месяца или более, при этом она не вызвана инфекцией, кожным заболеванием или другим состоянием. Чаще всего описываются такие симптомы, как жжение, раздражение, мокнутие. Болеть может вся вульва или отдельные участки. Боль бывает постоянной и эпизодической. Проблема вульводинии пока не решена нигде в мире, гайдлайны (рекомендации) отсутствуют.
Лечение вульвита
Успех в лечении вульвовагинита зависит от точной постановки диагноза, основанной на тщательном анализе анамнеза, данных клинического и лабораторного методов исcледования. Только после получения результатов бактериологического, вирусологического и гистологического исследований, подтверждающих диагноз, можно начинать терапию.
В первую очередь назначается противоинфекционный препарат с учётом чувствительности и вида микроорганизма.
Лечение пациенток с длительными вульвитами проводится совместно с дерматологами. В таких случаях можно назначить комбинированный местный препарат «Тетрадерм». В его состав входят:
«Макмирор комплекс» — противомикробное комбинированное средство, содержащее нифурател, нистатин. Препарат не подавляет рост лактобацилл, поэтому после курса терапии нормальная флора влагалища быстро восстанавливается.
К эубиотикам относятся также свечи «Ацилакт», «Лактонорм», «Триожиналь» и др.
В комплексной терапии вульвитов используют также витаминотерапию, иммуностимуляторы, индукторы интерферона [7] .
Местное применение эстрогенов восстанавливает кислотность влагалища и нивелирует микробиологические изменения, особенно в период менопаузы, когда уровень женских половых гормонов падает. Также помогает предотвратить рецидивы инфекций мочевыводящих путей.
Вагинальное применение препаратов эстриола уменьшает сухость влагалища, зуд и диспареунию (болезненность при половом акте), существенно улучшает цитологические данные. Эстриол является натуральным эстрогеном. Он — самый безопасный. Не оказывает влияния на эндометрий и молочные железы. Эстриол содержат такие препараты, как «Овестин» (крем и свечи), «Орниона» (крем) и др. Для лечения дистрофии вульвы используется эстриол в разовой дозе 2-3 недели ежедневно, затем рекомендована поддерживающая доза 1-2 раза в неделю. Причём непосредственно на вульву наносится только малая часть разовой дозы, а остальную часть необходимо ввести во влагалище.
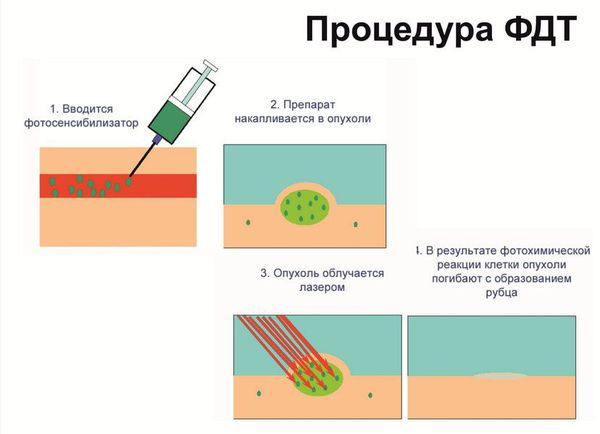
В качестве хирургического лечения используются: криодеструкция, радиочастотная и лазерная коагуляция, вульвэктомия. Однако из-за частых послеоперационных осложнений и рецидивов, неудовлетворительных косметических и функциональных результатов от этих методов отказываются в пользу менее травматичных.
Если результат не устраивает, процедуру можно провести повторно. П о окончании лечения в рачу виден хороший косметический эффект, улучшение цитологической и морфологической картины. Сама женщина, как правило, отмечает уменьшение зуда, жжения, болезненности, сухости, повышение эластичности ткани, улучшение качества половой жизни.
При выполнении фотодинамической терапии пациенту обязательно:
Прогноз. Профилактика
Прогноз лечения зависит от индивидуального подхода к лечению пациента. В век высоких медицинских технологий вульвит возможно излечить полностью. Всё зависит от правильной постановки диагноза и правильного определения причины заболевания. С помощью современных методов диагностики сделать это несложно. Лечение должно подбираться с учётом чувствительности выделенного агента. Только в запущенных случаях воспаления, когда уже произошли изменения в строении слизистой вульвы, полное излечение может быть проблематичным.
Профилактические мероприятия при вульвовагините в первую очередь должны быть направлены на своевременное и полное лечение инфекционных поражений мочеполового тракта.
Кроме того, в качестве мер профилактики необходимо: