Чем заменить финлепсин при невралгии
Тройничный нерв
Здравствуйте! Два месяца назад у меня заболел зуб и стало сводить скулы, обратилась к стоматологу, вылечила больные зубы, после панорамного снимка проблемы с зубами были исключены, а болеть стала вся верхняя челюсть, плюс лицо в области щёк. Во время лечения перенесла вирус герпеса. Обратилась к неврологу, поставили диагноз ( точно не помню формулировки) воспаление тройничного нерва. Приписали лекарства, финлепсин 0,5 таблетки 2р в день, ацикловир 2 т 3р в день, аксамон, комбмплен, пикамилон 10дн. Прошло 7 дней, мучаюсь от боли ужасно. Случаются сильные приступы боли, в левой части лица и головы, особенно к вечеру. Помогает при приступе только ибупрофен. Из за карантина нет возможности сделать МРТ. Вопрос: почему не помогает лечение, или так и должно быть, и как снизить частоту приступов и как с ними бороться. Спасибо за ответ.
Хронические болезни: Гастрит
На сервисе СпросиВрача доступна консультация невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Аксамон по 1 т*2 р/д-25 дней
Комбилипен лучше заменить на в/м инъекции по 2 мл в день-5 дней еще
Все эти лс дают побочное на печень, но другими препаратами невралгическую боль не убрать, к сожалению.
Нурофен возможен макс 800 мг /сутки, но лучше меньше.
Здравствуйте. Вероятно причиной невралгии тройничного нерва стал вирус герпеса, скорее всего Вы сдавали анализ и он у Вас в повышенном количестве был??
Дозировка Ацикловира мала, сколько миллиграмм таблетка?
Сейчас напишу Вам альтернативный курс лечения, финлепсин не назначаю он имеет не очень хорошие побочные эффекты, долго его применять не стоит, а невралгия лечится достаточно долго, и не малыми дозировками.
Лечение невропатических болевых синдромов в практике врача-невролога
Н.В. ТАРАРОЩЕНКО, заведующий неврологическим отделением Центральной городской больницы № 14 г. Донецка
Пациенты с разнообразными вариантами боли встречаются в нашей практике ежедневно. Как важно для врача после осмотра пациента четко определиться с генезом болевых ощущений, ведь от этого подчас зависит выбор правильного и адекватного лечения.
Врач-невролог, как никто другой, должен хорошо знать, что такое боль и какие ее типы существуют.
Все болевые ощущения подразделяются на две большие разновидности: ноцицептивная (или соматогенная) и невропатическая (или неврогенная).
В определенных случаях имеет место сочетание ноцицептивного и невропатического компонентов боли (при компрессионных радикулопатиях).
Самыми частыми ситуациями, при которых встречается невропатическая боль, являются:
Примеры невропатической боли:
Частота невропатической боли:
Среди всех пациентов с невропатической болью около 50 % составляют больные с диабетической полиневропатией. К сожалению, нередко боли у этих пациентов трактуются как сосудистые или вертеброгенные, что приводит к неадекватным терапевтическим мероприятиям.
Особенностью невропатической боли является ассоциированность со специфическими чувствительными расстройствами:
При гиперальгезии чувствительность к болевому стимулу оказывается значительно выше, чем ожидается в норме.
При гиперпатии субъективный ответ как на болевой, так и неболевой стимул является чрезмерным и часто сохраняется в течение долгого времени уже после прекращения раздражения.
Невралгии (тригеминальная, постгерпетическая) являются типичным примером невропатической боли.
Спонтанная боль возникает при очевидном отсутствии какого-либо внешнего воздействия; как правило, носит жгучий, колющий характер.
Невропатическая боль возникает в результате нарушенного взаимодействия ноцицептивных и антиноцицептивных систем вследствие их поражения или нарушения функций на различных уровнях нервной системы. Наиболее изучена роль периферических нервов, корешков, заднего рога спинного мозга, нейротрансмиттеров боли, глутаматных рецепторов, натриевых и кальциевых каналов.
Возможные механизмы боли включают спонтанную эктопическую активность поврежденных аксонов, сенситизацию болевых рецепторов, патологические взаимодействия периферических сенсорных волокон, гиперчувствительность к катехоламинам.
Центральная сенситизация группы нейронов спинного мозга является результатом нейрональной пластичности, активированной первичной афферентной стимуляцией. Этот процесс считается решающим в формировании синдрома невропатической боли и приводит к развитию аллодинии и гиперпатии.
Вольтажзависимые кальциевые N-каналы расположены в поверхностной пластинке заднего рога спинного мозга и участвуют в формировании невропатической боли. Полагают, что субъединица α2δ, входящая в состав всех вольтажзависимых кальциевых каналов, является мишенью для антиаллодинического действия габапентина.
Методы лечения невропатической боли можно разделить на две большие группы: немедикаментозные и медикаментозные.
Немедикаментозные методы, усиливающие активность антиноцицептивных систем:
Финлепсин и Финлепсин ретард в терапии эпилепсии
(карбамазепин)
Финлепсин® и Финлепсин® ретард в терапии эпилепсии
Эпидемиология эпилепсии 11
Основные принципы лечения эпилепсии 13
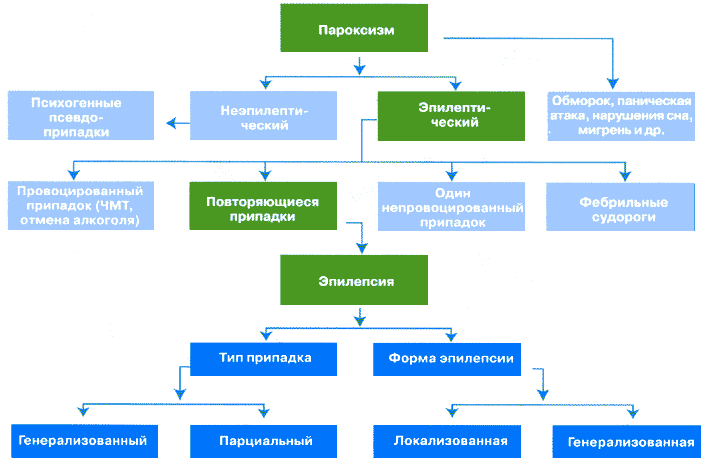
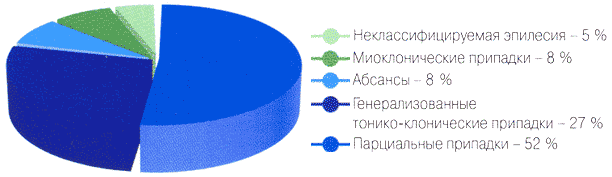
В структуре эпилепсии парциальные формы встречаются более, чем в половине случаев 1
Финлепсин®
Препарат первого выбора при любых парциальных припадках (простых, сложных и вторично-генерализованных) 14
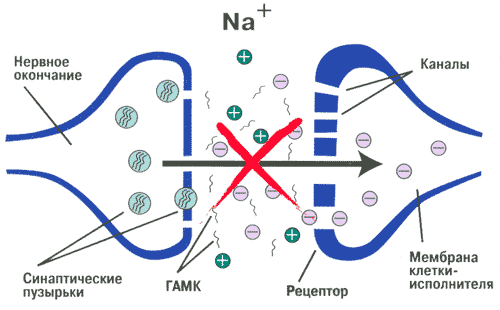
Механизм действия Финлепсина
Показания к применению Финлепсина® и Финлепсина® ретард 15
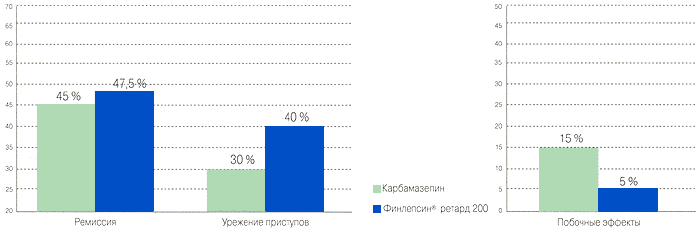
Преимущества Финлепсина® ретард перед обычной формой Карбамазепина при лечении парциальных приступов
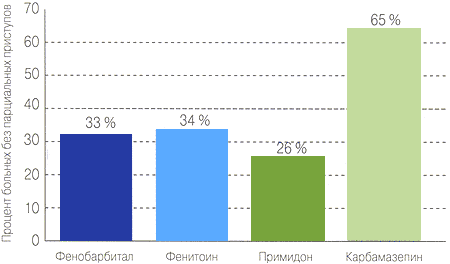
Сравнительная эффективность Финлепсина® ретард и обычной формы Карбамазепина 2
Сравнительная безопасность Финлепсина® ретард и обычной формы Карбамазепина 2
ФИНЛЕПСИН® РЕТАРД
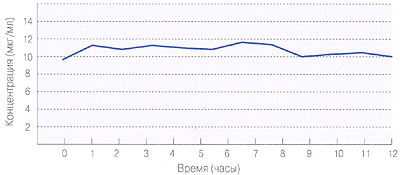
обеспечивает стабильную концентрацию препарата в плазме крови 3
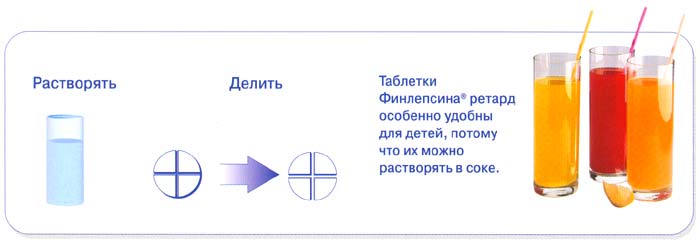
Активное вещество из микрокапсул высвобождается постепенно и равномерно. Кратность приема снижается до 1-2 раз в сутки.
Таблетки Финлепсина® ретард можно 3
В структуре эпилепсии парциальные формы встречаются более, чем в половине случаев 7
Сравнительная эффективность Карбамазепина
Сравнительная безопасность Карбамазепина
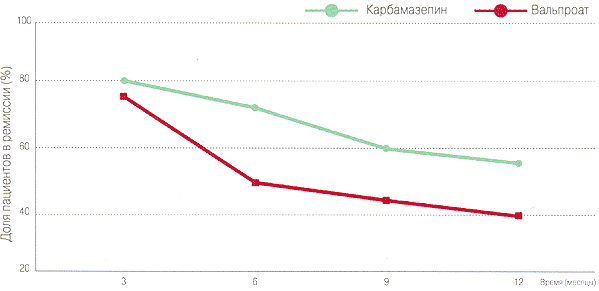
Сравнительная эффективность Карбамазепина и Вальпроата при лечении сложных парциальных приступов 9
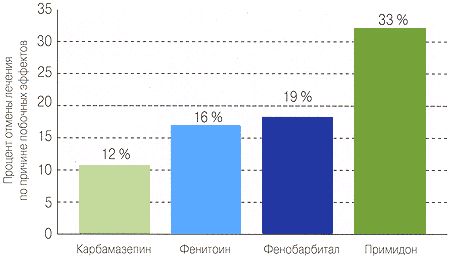
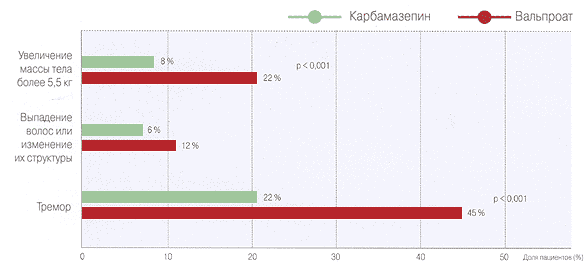
Сравнительная безопасность Карбамазепина и Вальпроата 4 (побочные эффекты на фоне лечения симптоматической эпилепсии по данным рандомизированного исследования 16 )
Основные принципы лечения эпилепсии 6
Преимущества назначения Финлепсина® ретард 200 и 400 мг
Спектр действия Финлепсина® 18
Финлепсин® ретард
Чем заменить финлепсин при невралгии
Пфайзер Эйч Си Пи Корпорэйшн
Противоэпилептические препараты за рамками эпилепсии (применение антиконвульсантов в лечении болевых синдромов)
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2013;113(4-2): 58-65
Давыдов О. С. Противоэпилептические препараты за рамками эпилепсии (применение антиконвульсантов в лечении болевых синдромов). Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2013;113(4-2):58-65.
Davydov O S. Antiepileptic drugs: over than epilepsy (anticonvulsants drugs use in different pain syndromes). Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2013;113(4-2):58-65.
Пфайзер Эйч Си Пи Корпорэйшн
Пфайзер Эйч Си Пи Корпорэйшн
За прошедшие с момента появления первых антиконвульсантов годы появились обширная доказательная база и опыт применения этих препаратов в лечении различных форм эпилепсии, одновременно с этим наметился ряд точек приложения этих препаратов при лечении других заболеваний. В литературе имеются результаты исследования эффективности ПЭП при следующих заболеваниях и синдромах: невропатическая боль и фибромиалгия, мигрень, тревожные и биполярные расстройства, шизофрения, эссенциальный тремор [21].
Предпосылки для применения антиконвульсантов при невропатической боли
Ряд патофизиологических механизмов, характерных для невропатической боли, имеет аналоги при эпилепсии. Так, например, выявлено сходство между феноменом «взвинчивания», возникающим в задних рогах спинного мозга при невропатической боли, центральной сенситизацией и феноменом «киндлинга» или формирования «генераторов патологического возбуждения» в гиппокампальных нейронах при эпилепсии. Считается, что оба феномена, наряду с другими механизмами, возникают вследствие активации NMDA-рецепторов. Не удивительно, что антиконвульсанты показывают свою эффективность как с точки зрения уменьшения количества приступов эпилепсии, так и с точки зрения подавления интенсивности болевого синдрома [13, 17, 37].
Механизмы действия антиконвульсантов при болевых синдромах
Механизмы действия антиконвульсантов при невропатической боли различны. Антиболевой эффект таких препаратов, как карбамазепин, фенитоин, окскарбазепин, ламотриджин, вальпроаты, топирамат, принято объяснять уменьшением высокочастотной повторяющейся импульсации нейронов посредством блокирования потенциалзависимых натриевых и кальциевых каналов в периферических нервах. Ряд препаратов (например, фенобарбитал, тиагабин, топирамат, вигабатрин и вальпроаты) усиливают нервную передачу подавляющих боль импульсов, либо непосредственно блокируют нервную передачу возбуждающих импульсов. Прегабалин и габапентин имеют принципиально иной механизм действия, связанный с воздействием на альфа-2-дельта-субъединицу потенциалзависимых кальциевых каналов и подавлением процессов центральной сенситизации в заднем роге спинного мозга и в головном мозге. Обобщенные данные по механизмам действия антиконвульсантов представлены в табл. 1.
Помимо перечисленных в табл. 1 предполагаемых механизмов действия антиконвульсантов рассматриваются также их возможное опосредованное воздействие на различные нейротрансмиттерные системы и влияние на внутриклеточные процессы. На сегодняшний день обсуждается вопрос, является ли одинаковым механизм реализации терапевтического эффекта одного и того же антиконвульсанта при различных состояниях: эпилепсии, болевых синдромах, тревоге и др. через сходные механизмы или эти механизмы различаются [21].
На основании проведенного метаанализа и систематических обзоров такие авторитетные международные организации, как Европейская федерация неврологических обществ, Группа по изучению невропатической боли при Международной ассоциации по изучению боли и др., опубликовали рекомендации по терапии невропатической боли и выделили несколько направлений (линий) терапии этого состояния. В большинстве документов выделяют препараты первой линии, т.е. те препараты, с которых следует начинать лечение, а при неэффективности или непереносимости заменять на другой препарат этой же линии, а также средства второй и третьей линий, а в некоторых рекомендациях предлагается даже выделять препараты четвертой линии. Авторы рекомендаций сходятся в одном: на сегодняшний день среди антиконвульсантов только прегабалин и габапентин являются препаратами первой линии при терапии невропатической боли. Доказательства эффективности карбамазепина имеются только при тригеминальной невралгии [32] (табл. 3).
Важно подчеркнуть, что рассматриваемый подход к терапии невропатической боли основан на доказательствах, полученных в исследованиях, где учитывался опыт не только каждого специалиста, но были обобщены и соответствующие мировые данные [32]. Эти же позиции отражены и в рекомендациях группы российских экспертов [4].
Карбамазепин (тегретол, финлепсин, актинервал, зептол и др.) относится к ПЭП первого поколения и по химическому строению близок к трициклическим антидепрессантам. Карбамазепин имеет широкий спектр показаний, помимо других заболеваний включающий состояния, сопровождающиеся невропатической болью: невралгию тройничного нерва, языкоглоточную невралгию и болевую диабетическую полиневропатию. Большинство хорошо спланированных исследований проведены у пациентов с тригеминальной невралгией и лицевой болью, где препарат доказал свою эффективность. Данные по его эффективности при других типах невропатической боли ограничены (небольшое число проведенных испытаний и участвовавших пациентов). В связи с этим в ряде рекомендаций по лечению невропатической боли карбамазепин рекомендован как препарат первой линии терапии только для тригеминальной невралгии [17]. Карбамазепин обычно принимают независимо от приема пищи, с небольшим количеством жидкости. У взрослых лечение рекомендуют начинать с дозы 100-200 мг 1 или 2 раза в день, постепенно повышая ее не более чем на 200 мг в сутки, до купирования боли (в среднем это 800-1200 мг в день), а затем снижают ее до минимально эффективной дозы. В некоторых случаях может потребоваться доза 1600 мг в день, что предполагает тщательную титрацию и наблюдение за пациентом. Карбамазепин противопоказан при атриовентрикулярной блокаде, нарушении кроветворения, острой перемежающейся порфирии, в том числе в анамнезе, а также одновременно с ингибиторами моноаминоксидазы.
При применении карбамазепина зарегистрирован ряд серьезных побочных эффектов, таких как синдром Стивенса-Джонсона (на 1999 г. в мире зарегистрировано 544 случая), острый эпидермальный некролиз, агранулоцитоз, апластическая анемия, гепатит, нарушение почечной функции, эндокринные нарушения. К наиболее частым побочным эффектам (10% и больше) карбамазепина относятся: головокружение, атаксия, сонливость, крапивница, мультиорганные реакции гиперчувствительности, васкулиты, лейкопения, тошнота, рвота, отеки, повышение массы тела. Риск развития этих явлений повышен при учете неблагоприятных лекарственных взаимодействий. С осторожностью следует назначать карбамазепин у пожилых больных [5, 6].
Поэтому карбамазепин следует применять только при условии регулярного врачебного контроля. Перед началом лечения рекомендуется сделать анализ мочи, развернутый биохимический анализ крови, включая уровень мочевины. Эти показатели следует контролировать сначала еженедельно, а затем ежемесячно. В процессе лечения необходимо также регулярно контролировать функцию печени, состояние крови, в том числе концентрацию электролитов в сыворотке [14].
Окскарбазепин (трилептал) имеет структурное сходство с карбамазепином. Считается, что эффективность этих препаратов при эпилепсии вполне сопоставима, но окскарбазепин лучше переносится. Например, при применении препарата не зарегистрировано ни одного случая синдрома Стивенса-Джонсона. Для окскарбазепина было проведено несколько клинических исследований при тригеминальной невралгии с положительным результатом. Рекомендуемый режим дозирования 900-1800 мг в сутки. В ряде рекомендаций по лечению невропатической боли окскарбазепин показан как препарат первой линии терапии для тригеминальной невралгии. Окскарбазепин по этому показанию в России не зарегистрирован [17].
Габапентин в ряде международных рекомендаций признан препаратом первой линии терапии невропатической боли [32]. Помимо оригинального препарата нейронтин в России зарегистрирован ряд дженериков: гапентек, тебантин, габагамма, конвалис и др. В 9 крупных рандомизированных плацебо-контролируемых исследованиях была показана эффективность габапентина при постгерпетической невралгии и диабетической полиневропатии. По одному плацебо-контролируемому исследованию было проведено при фантомной боли, синдроме Гийена-Барре, невропатической боли различной этиологии, боли невропатического характера, вызванной онкологическим заболеванием, травме спинного мозга. По результатам клинических исследований препарат показал свое превосходство над плацебо при купировании боли и его хорошую переносимость больными [26].
В отсутствие нейротрансмиттеров в синаптической щели распространение импульса на следующий нейрон блокируется [13, 23].
Прегабалин (лирика) на сегодняшний день позиционируется во всех международных и Российских рекомендациях по лечению невропатической боли и болевой диабетической полиневропатии в качестве препарата первой линии терапии [4, 32]. Прегабалин, как и габапентин, относится к классу средств, имеющих высокую аффинность к альфа-2-дельта-протеину в центральной нервной системе. Прегабалин представляет собой дериват ГАМК и является по сути ее аналогом. В исследованиях на фоне приема препарата было продемонстрировано уменьшение высвобождения ряда нейротрансмиттеров (включая глутамат, норадреналин и субстанцию Р) в гипервозбужденных нейронах. Считается, что это вызвано модуляцией функции альфа-2-дельта-субъединицы потенциалзависимых кальциевых каналов. Прегабалин, уменьшая выделение нейротрансмиттеров, замедляет таким образом передачу нервного импульса на следующий нейрон, что в результате приводит к редукции болевого синдрома. Важно отметить, что прегабалин оказывает эффект только в условиях гипервозбуждения нейронов при патологических состояниях; его модулирующее действие приводит к переходу нейронов в нормальное состояние [13, 18, 23].
В литературе отражен обширный опыт постмаркетингового применения прегабалина. Так, в Германии было проведено его исследование при лечении 10 300 пациентов с такими формами патологии, как диабетическая полиневропатия, боль в спине с невропатическим компонентом, постгерпетическая и тригеминальная невралгия, алкогольная полиневропатия, другие различные полиневропатии и невропатическая боль вследствие опухоли. Достоверное снижение интенсивности боли отмечалось уже на 1-й неделе терапии. К 6-й неделе лечения прегабалином интенсивность боли снизилась в среднем на 62%, при этом у пациентов улучшались сон и настроение [24].
Имеется опыт использования препарата у пациентов с тяжелой, не купирующейся другими средствами, болью. В одном открытом исследовании [24] у пациентов с болью, рефрактерной к терапии габапентином, трициклическими антидепрессантами или другими препаратами, применение прегабалина достоверно уменьшало интенсивность боли по визуальной аналоговой шкале и выраженность тревоги и нарушений сна [25].
Препарат исследован также и при центральной невропатической боли у пациентов, перенесших травму спинного мозга, в ходе 12-недельного рандомизированного плацебо-контролируемого исследования. На фоне терапии прегабалином интенсивность боли у этой группы пациентов уменьшалась, начиная с 1-й недели терапии, а эффект сохранялся до конца курса лечения. Параллельно с обезболиванием применение препарата вызывало стойкое улучшение сна. Еще в одном исследовании прегабалин был эффективнее плацебо у пациентов с центральной постинсультной болью [30, 34].
Как уже указывалось, прегабалин хорошо переносится. Наиболее частыми побочными эффектами являются головокружение и сонливость. Как показывают данные клинических исследований, головокружение и сонливость на фоне приема прегабалина имеют транзиторный характер, возникая через 1-2 дня приема и прекращаясь на 2-4-й неделе терапии [25]. К другим побочным эффектам относятся: атаксия, дизартрия, нарушение внимания, эйфория, раздражительность, диплопия, сухость во рту, утомляемость, отеки, транзиторное повышение массы тела. Прегабалин не метаболизируется в печени и не связывается с белками плазмы, поэтому риск взаимодействия с другими лекарствами минимален.
Другие антиконвульсанты для лечения невропатической боли. Ламотриджин (ламиктал, конвульсан, ламолеп, ламиктор) является антиконвульсантом второго поколения и зарегистрирован для лечения эпилепсии и биполярных расстройств. При невропатической боли эффективность препарата была показана при болевой форме диабетической нейропатии, спинальной травме, тригеминальной невралгии, центральной постинсультной боли, однако в некоторых других исследованиях были получены противоречивые результаты. Топирамат (топамакс, топиромакс, макситопир и др.) показал эффективность в снижении боли при диабетической невропатии и спинальной травме, в других исследованиях эффект был недостаточным. Лакосамид (вимпат), на стадии клинических исследований вселявший определенные надежды на эффективность, не оправдал ожиданий в отношении терапии болевых синдромов. Следует также учитывать отсутствие невропатической боли в официальном перечне показаний для всех трех препаратов [18, 20, 38, 39].
Применение антиконвульсантов при мигрени, тревожных расстройствах и фибромиалгии
Применение антиконвульсантов при мигрени рассматривается только в рамках профилактической терапии приступов. Согласно рекомендациям Американской академии неврологии, для того чтобы начинать профилактическую терапию, таких приступов должно быть не менее 2 в месяц, или приступы должны быть тяжелыми, рефрактерными к лечению и приводящими к дезадаптации пациента [31]. Среди возможных механизмов профилактического действия антиконвульсантов рассматривается их влияние на систему ГАМК-глутамат или на внутриклеточные медиаторы (АТФ, ц-АМФ, протеинкиназа С и др.) посредством воздействия на кальциевые или натриевые каналы синапса. В США топирамат и вальпроаты зарегистрированы FDA для профилактики мигрени, но в России эти показания не фигурируют [31, 37].
Гипотетическую возможность применения большинства антиконвульсантов при тревожных расстройствах связывают с воздействием на трансмиссию ГАМК. Наиболее доказанным действием в отношении тревоги являются тиагабин, габапентин и прегабалин, причем последний официально зарегистрирован как в США, так и в России для лечения генерализованного тревожного расстройства. Механизм анксиолитического действия прегабалина связывают с пресинаптическим ингибированием высвобождения возбуждающих нейротрансмиттеров, а в качестве доказательства его эффективности опубликованы результаты более 7 рандомизированных плацебо-контролируемых исследований [35].
Одним из заболеваний, также до определенной степени поддающихся лечению антиконвульсантами, является фибромиалгия, или как ее еще называют, синдром индивидуальной гиперчувствительности к боли, заболевание, наиболее трудно поддающееся лечению. Из известных на сегодня антиконвульсантов в его лечении доказал свою эффективность только прегабалин, исследованный как в коротких, 8-недельных, так и в длительных, продолжительностью более года, исследованиях. Наличие достаточных доказательств позволило Европейской противоревматической лиге рекомендовать включение этого препарата в состав комплексной терапии фибромиалгии. Механизм действия прегабалина при фибромиалгии связывают с воздействием на процессы центральной сенситизации [12, 19].
Современные принципы противоэпилептической терапии взрослых
Эпилепсия — это хроническое заболевание головного мозга, требующее многолетнего, а в 30% процентах случаях пожизненного приема противоэпилептических препаратов.
Эпилепсия — это хроническое заболевание головного мозга, требующее многолетнего, а в 30% процентах случаях пожизненного приема противоэпилептических препаратов. Целью лечения эпилепсии является предотвращение развития приступов. Для этого применяют современные противоэпилептические препараты (ПЭП). При этом цель не может быть достигнута любой ценой. В настоящее время существует концепция, что лечение эпилепсии это больше чем просто контроль над приступами, хотя свобода от приступов очень важна. Таким образом, речь идет об изменении стратегии лечения: от количественной к качественной помощи больным эпилепсией. Проведение всесторонней реабилитации (медикаментозной и немедикаментозной) позволяет людям с эпилепсией вести полноценную, неограниченную, продуктивную жизнь при отсутствии приступов и побочных действий ПЭП.
Достижение полного прекращения эпилептических приступов у больных эпилепсией является не только клинически, но прогностически значимым. Полное отсутствие приступов у больного позволяет предотвратить различные медицинские и социальные последствия, такие как физические повреждения (травма и т.д.), психические нарушения (депрессия, тревога и т.д.), социальные последствия (отчуждение в обществе, дискриминация и др.), и в перспективе, при учете различных факторов после достижения медикаментозной ремиссии, добиться полного прекращения приема препаратов.
Современное назначение противоэпилептических препаратов основано на учете многих факторов, в первую очередь определении эпилептического синдрома, типа приступов, а также возраста, пола, сопутствующей патологии, социального статуса и «пожелания» самого больного. Для идентификации эпилептического синдрома, во время постановки диагноза, врачи должны основываться на ряде факторов: типе приступа, электроэнцефалограмме (ЭЭГ) (во время приступа и без него), этиологии, изменении на магнитно-резонансной томограмме (МРТ), ответе на лечение ПЭП, учитывать наследственность и анамнестические данные, историю настоящего заболевания.
В течение последних двух десятилетий основной стратегией лечения эпилепсии стало использование только одного ПЭП, т.е. монотерапия (Baulac M., 2003). Клинические данные показали, что монотерапия эпилепсии сопровождается лучшей переносимостью, меньшим числом нежелательных побочных явлений, более низкой токсичностью, а также меньшим риском тератогенности. Кроме того, монотерапия позволяет избежать использования сложных режимов дозирования, добиться более высокой комплайентности пациентов, а также снизить стоимость лечения, по сравнению с политерапией. Более того, в некоторых исследованиях было показано, что политерапия по сравнению с монотерапией не предоставляет никаких преимуществ в плане контроля над развитием эпилептических приступов и уменьшения числа побочных эффектов (Schmidt D., 1995, Baulac M., 2003, Kanner A., 2005). Одним из ранних примеров является исследование, проведенное в 1983 г. у пациентов специальных лечебных учреждений с интеллектуальными расстройствами, которых перевели с политерапии на режим монотерапии. Исследование показало, что эпилептические приступы не возникали у 78% пациентов, многие пациенты стали более внимательны (Bennett H., 1983).
Первичное назначение ПЭП больным эпилепсией в режиме монотерапии позволяет добиться медикаментозной ремиссии в 50% случаев. Включение альтернативной монотерапии, при неэффективности первичной, обеспечивает отсутствие приступов у 10% пациентов.
Использование монотерапии при эпилепсии обосновано: при первично диагностированном заболевании, при неэффективности проводимой политерапии, в ситуации до конца не использованных возможностей монотерапии и если при проведении политерапии эпилептические приступы отсутствуют.
Стартовое лечение эпилепсии всегда должно проводиться в форме монотерапии препаратами, зарегистрированными для использования в данном режиме. В России для лечения эпилепсии в режиме монотерапии зарегистрированы и могут быть использованы как «старые», так и «новые» противоэпилептические препараты. К «старым» зарегистрированным препаратам относят традиционно используемые — барбитураты, карбамазепины (Тегретол, Финлепсин), фенитоин, этосуксимид (Суксилеп), препараты вальпроевой кислоты и ее производных (Депакин, Конвулекс), к «новым» — ламотриджин (Ламиктал, Конвульсан), топирамат (Топамакс), окскарбазепин (Трилептал), леветирацетам (Кеппра). Для сравнения: в США одобренными для лечения эпилепсии противоэпилептическими препаратами Управлением по контролю за продуктами и препаратами (FDA) для начальной монотерапии большинства видов эпилептических приступов являются как препараты «старого» поколения (фенитоин, карбамазепин и вальпроат натрия), так и более новые препараты: топирамат и окскарбазепин. Ламотриджин одобрен для перехода к монотерапии. Также в рандомизированных исследованиях было показано использование ламотриджина (Ламиктал, Конвульсан) и леветирацетама (Кеппра) в качестве начальной терапии эпилепсии (Faught E., 2007).
Существуют данные о преимуществах новых ПЭП по сравнению с традиционными, что выражается в хорошей эффективности в сочетании с меньшей токсичностью, лучшей переносимостью и удобством применения, а также отсутствием необходимости проведения регулярного мониторинга концентрации препаратов в крови (Ochoa J. G., Riche W., 2002).
Проведенные различные исследования, основанные на доказательной медицине и базирующиеся на данных литературных обзоров, дают различные рекомендации о том, какие препараты должны назначаться пациентам в зависимости от формы эпилепсии (French J., 2004, NICE, 2006, Glauser T., 2006). Так, рекомендации Американской академии неврологии (ААН) и Американского общества эпилепсии (АОЭ) указывают на обоснованность использования как «старых», так и «новых» препаратов для монотерапии при впервые диагностированной эпилепсии. Главное, что выбор ПЭП должен зависеть от индивидуальных характеристик пациента. При эпилептических приступах, имеющих характер парциальных/смешанных судорог, из новых препаратов могут быть использованы: ламотриджин (Ламиктал, Конвульсан), топирамат (Топамакс), окскарбазепин (Трилептал), леветирацетам (Кеппра), при впервые диагностированных абсансных приступах может быть использован ламотриджин (Ламиктал, Конвульсан).
Для лечения взрослых пациентов с рефрактерной парциальной эпилепсией ААН и АОЭ рекомендуют применение окскарбазепина (Трилептал) и топирамата (Топамакс) в качестве монотерапии и габапентина (Нейронтин), ламотриджина (Ламиктал, Конвульсан), тиагабина, топирамата (Топамакс), окскарбазепина (Трилептала), леветирацетама (Кеппра) или зонисамида в качестве дополнительной терапии (French J., 2004). Топирамат (Топамакс) рекомендуется для лечения рефрактерных генерализованных тонико-клонических судорог у взрослых, а также, как и ламотриджин (Ламиктал, Конвульсан), для лечения приступов падения (дроп-атак) при синдроме Леннокса–Гасто (French J., 2004). В нашей стране такие препараты, как тиагабин, зонисамид, на сегодняшний день не зарегистрированы и официально применяться не могут, при этом зарегистрирован в качестве дополнительной терапии прегабалин (Лирика) у взрослых с парциальными приступами.
Рекомендации по применению новых ПЭП, опубликованные в Великобритании Национальным институтом (NICE), основаны на изучении результатов рандомизированных контролированных исследований (РКИ) и систематических обзоров, в которых новые ПЭП сравниваются между собой, с более «старыми» препаратами и с плацебо (NICE, 2006). В целом эти рекомендации более консервативны, чем рекомендации ААН. Рекомендации NICE указывают на обоснованность применения новых ПЭП в следующих случаях: использование более старого препарата не будет иметь преимуществ, применение более старого препарата противопоказано из-за возможных взаимодействий с другими агентами, имеется предшествовавший отрицательный опыт использования этих препаратов или указания на их плохую переносимость, лечение женщины детородного возраста (Beghi E., 2001, NICE, 2006).
Рекомендации Международной лиги борьбы с эпилепсией (ILAE) основываются на структурированном обзоре литературы, в котором качество доказательств клинического исследования использовалось для определения уровня рекомендаций. Эти рекомендации сконцентрированы на эффективности препаратов для лечения впервые выявленной или ранее не леченной эпилепсии (Glauser T., 2006). Для лечения взрослых пациентов с генерализованными тонико-клоническими судорогами ни один из ПЭП не характеризуется наивысшим уровнем доказательности, однако наиболее эффективными препаратами для проведения монотерапии в указанных ситуациях, согласно данным РКИ, являются карбамазепин (Тегретол, Финлепсин), ламотриджин (Ламиктал, Конвульсан), окскарбазепин (Трилептал), фенобарбитал, фенитоин, топирамат (Топамакс) и вальпроаты (Депакин, Конвулекс). Для лечения взрослых пациентов с впервые выявленными парциальными приступами считается установленным, что для начальной монотерапии эффективны карбамазепин (Тегретол, Финлепсин) и фенитоин, тогда как вальпроат считается вероятно эффективным, а габапентин (Нейронтин), ламотриджин (Ламиктал, Конвульсан), окскарбазепин (Трилептал), фенобарбитал, топирамат (Топамакс) представляются менее эффективными. Рекомендации по лечению пожилых пациентов с парциальными приступами включают карбамазепин, габапентин (Нейронтин) и ламотриджин (Ламиктал, Конвульсан) — все эти препараты характеризуются наивысшим уровнем доказательности эффективности (Glauser T., 2006).
Во взрослой популяции существует две категории больных, требующих особого внимания: это пожилые пациенты и женщины.
Эпилепсия и единичные эпилептические приступы широко распространены у пациентов пожилого возраста. Причиной приступов являются заболевания головного мозга сосудистого или другого генеза, приводящего к появлению очаговой симптоматики. Частота возникновения эпилепсии после 60 лет, по данным исследования, составляет 25% от всех вновь выявляемых случаев заболевания в этой возрастной группе. С учетом наличия различной соматической и/или иной патологии монотерапия у пожилых пациентов является предпочтительной для лечения эпилепсии (Hauser W., 1992, Pohlmann-Eden B., 2005). Лечение пожилых пациентов с эпилепсией представляет собой отдельную задачу (Faught E., 1999). Повреждения, обусловленные судорогами, у этих пациентов могут быть более тяжелыми, а продолжительность постприступного состояния — большей. Несмотря на то, что влияние судорог на работоспособность у лиц пожилого возраста меньше, все же лишение работы вследствие приступов тяжело переносится данной категорией пациентов. Фармакокинетические характеристики противоэпилептических препаратов также претерпевают изменения у пожилых пациентов. Это касается связывания с белками, распределения препарата и его выведения, что может привести к уменьшению клиренса препарата, а также повышению чувствительности рецепторов, все это увеличивает риск дозозависимых побочных эффектов (Bourdet S., 2001). Возможно, самым важным является то, что пожилые пациенты принимают большое число лекарственных препаратов, что значительно увеличивает риск возникновения фармакокинетических и фармакодинамических лекарственных взаимодействий. Так, карбамазепин (Тегретол, Финлепсин), фенитоин, вальпроаты (Депакин, Конвулекс), барбитураты взаимодействуют с часто принимаемыми в пожилом возрасте препаратами — варфарином, дигоксином, нейролептикими, антацидами и антибиотиками, в меньшей степени взаимодействуют топирамат (Топамакс) и окскарбазепин (Трилептал), и практически не оказывают влияния ламотриджин (Ламиктал, Конвульсан) и леветирацетам (Кеппра) (Pohlmann-Eden B., 2005).
Лечение пациентов пожилого возраста следует начинать с наименьшей возможной дозы препарата и увеличивать ее постепенно, при этом не имеет значения, какой препарат был выбран для проведения терапии (Pohlmann-Eden B., 2005). Для минимизирования рисков развития побочных и токсических действий препаратов рекомендуется начинать проведение терапии с половинной дозы, рекомендуемой для взрослых пациентов, увеличивать дозу до половины или двух третей от оптимальной дозы, а также замедлять время наращивания дозы препарата.
Важным является также не допустить ухудшения течения существующих проблем вследствие ограниченных возможностей выбора препаратов. Так, фенитоин не стоит назначать пациентам с нарушением координации, вальпроаты (Депакин, Конвулекс) могут усугубить течение эссенциального тремора, нарушение сердечной проводимости может возникнуть при применении карбамазепина (Тегретол, Финлепсин), седативные препараты не рекомендуется использовать у пациентов с сонливостью или деменцией (French J., 2004, Sheth R., 2004). Леветирацетам (Кеппра) при эффективности, отсутствии лекарственных взаимодействий и хорошей переносимости может вызывать поведенческие расстройства и сонливость. Ламотриджин (Ламиктал, Конвульсан) — эффективен, с некоторым межлекарственным взаимодействием, может вызвать аллергические реакции и бессонницу. Окскарбазепин (Трилептал) — эффективен, характеризуется меньшим лекарственным взаимодействием, чем карбамазепин, может спровоцировать гипонатриемию и головокружение. Топирамат (Топамакс) — эффективен и хорошо переносится, особенно в низких дозах, может утяжелить когнитивные нарушения, снизить вес (Pohlmann-Eden B., 2005). У пожилых пациентов дополнительным фактором риска является возможность индукции печеночных ферментов, что, в свою очередь, увеличивает риск лекарственных взаимодействий.
Другой группой, требующей особого внимания, являются пациенты женского пола. Особенность и функционирование женской репродуктивной системы оказывают влияние на течение эпилепсии и применение противоэпилептических препаратов. В течение различных периодов жизни женщин с эпилепсией происходят различные гормональные, физиологические и другие изменения, которые требуют особого внимания к лечению заболевания у данного контингента больных, особенно в детородном возрасте (O’Brien M., 2005, Tettenborn B., 2006, Thomas S., 2006).
Эпилептические приступы, а также препараты, применяемые для их купирования, влияют на зачатие, а после зачатия на здоровье матери и плода, на состояние женщин с эпилепсией в постменопаузе. В связи с этим проблемы, связанные с терапией женщин, являются важными и актуальными. В первую очередь, это контрацепция, наступление беременности, применение ПЭП во время беременности, тератогенность и многие другие вопросы, которые в целом определяют понятие женской эпилепсии.
Противоэпилептические препараты, впрочем, как и непосредственно заболевание — эпилепсия, могут влиять на вероятность зачатия и возникновение беременности, увеличивать риск синдрома поликистоза яичников (СПКЯ) и нарушения фармакокинетики пероральных контрацептивов (ПК). К признакам и симптомам СПКЯ относятся увеличение или структурные аномалии яичников, олигоменорея, аменорея, бесплодие вследствие хронической ановуляции, повышенный уровень андрогенов в плазме крови и центральное ожирение. Более того, женщины с эпилепсией подвержены большему риску развития множественных кист яичников, чем женщины общей популяции. Несмотря на то, что сведения о взаимосвязи применения ПЭП и развития СПКЯ противоречивы, некоторые исследования указывают, что определенные ПЭП могут повышать риск развития этого заболевания. В основном внимание исследователей было сосредоточено на вальпроатах (Депакин, Конвулекс), хотя достоверной причинной связи с этим препаратом выявлено не было. Несмотря на это, некоторые исследователи предлагают контролировать продолжительность менструального периода и уровень андрогенов в плазме крови у женщин с эпилепсией при проведении лечения вальпроатами (Isojarvi J., 2005).
При применении ПЭП у женщин с эпилепсией, получающих пероральные контрацептивы, возможно возникновение нежелательной или незапланированной беременности. Относительный риск неудачи контрацепции у женщин, принимающих одновременно ПК и ПЭП, индуцирующие фермент CYP450, по некоторым оценкам, в 25 раз выше, чем у женщин без эпилепсии, которые принимают только ПК. Основной механизм неудачи контрацепции связывается с повышением активности печеночных ферментов (CYP450), что приводит к ускоренному метаболизму эстрогенов до неактивных веществ, что сопровождается снижением концентрации эстрогенов в плазме крови, возникновением овуляции и наступлением беременности. ПЭП, индуцирующие печеночные ферменты, могут также приводить к увеличению уровня глобулина, связывающего половые гормоны (ГСПГ), что будет сопровождаться снижением уровня свободных биологически активных прогестерона и эстрогена и наступлением незапланированной беременности (Crawford P., 2002, Zupanc M., 2006).
Как правило, большинство ПК не влияют на эффективность ПЭП. В то же время ПК, как известно, значимо снижают уровень ламотриджина (Ламиктал, Конвульсан) в плазме крови и повышают риск эпилептических приступов при лечении этим препаратом (Sabers A., 2001). Поэтому в случае приема ПК необходима коррекция дозы ламотриджина. Для подтверждения создания терапевтической концентрации этого препарата важным представляется проведение лекарственного мониторинга.
Период беременности является очень важным в жизни женщины, и поэтому минимизировать факторы, которые могут вызвать ее прерывание, достаточно сложная задача, требующая грамотного и всеобъемлющего подхода. На развитие эмбриона и плода могут повлиять как неконтролируемые эпилептические приступы, так и ПЭП (Tettenborn B., 2006). Следовательно, целью лечения эпилепсии во время беременности должно являться обеспечение эффективного контроля над развитием эпилептических приступов и минимализация нежелательных эффектов ПЭП, которые, как известно, являются тератогенами. Повторные эпилептические приступы во время беременности связаны с рисками как для матери, так и для плода, и часто могут быть связаны с ненадлежащим приемом ПЭП. Польза от надлежащей терапии ПЭП, как правило, превышает риск, связанный с проведением такой терапии, поскольку неадекватная терапия эпилепсии во время беременности сопровождается развитием повторных эпилептических приступов. Применение монотерапии ПЭП, в отличие от политерапии, связано с более низким риском тератогенности.
Влияние наступления беременности на развитие эпилептических приступов у различных пациенток различно, однако у довольно большой части женщин (от 17% до 37%) частота развития судорог повышается (Pennell P., 2003, Study Group, 2006). Причинами этого явления могут являться гормональные изменения, снижение плазменных концентраций ПЭП вследствие фармакокинетических изменений, связанных с наступлением беременности, а также низкая комплайентность терапии (Sabers A., 2001, Tettenborn B., 2006). У беременных женщин с увеличившейся частотой эпилептических приступов часто регистрируются субтерапевтические концентрации ПЭП в плазме. Кроме того, у некоторых пациенток с тошнотой или рвотой беременных может наблюдаться нарушение всасывания принимаемых ПЭП (Tettenborn B., 2006). Фармакокинетические изменения, вызванные беременностью, обусловлены возрастанием объема распределения, более высокой почечной элиминацией препарата, измененной активностью печеночных ферментов, а также уменьшенным уровнем белка в плазме крови (Pennell P., 2003, O’Brien M., 2005). В связи с этим необходимо регулярно мониторировать уровнь ПЭП в плазме крови на каждом триместре беременности и непосредственно после. Наибольшее внимание следует уделить пациенткам, принимающим ламотриджин (Ламиктал, Конвульсан), клиренс которого существенно увеличивается в течение беременности, что может привести к возрастанию частоты развития эпилептических приступов (Tran T., 2002, de Haan G.-J., 2004). Напротив, непосредственно после родов уровень ламотриджина (Ламиктал, Конвульсан) в плазме снова возрастает. Это указывает на то, что уровень ламотриджина (Ламиктал, Конвульсан) в плазме следует контролировать перед зачатием, во время беременности и после родов, при этом для предотвращения развития эпилептических приступов и токсичности препарата необходима коррекция режима дозирования. Эти положения применимы также и ко всем другим ПЭП.
Данные за то, что судороги во время беременности являются фактором тератогенности, противоречивы; в то же время сомнения насчет того, что ПЭП увеличивают риск тератогенности, незначительны (Perucca E., 2005). Это влияние ПЭП четко установлено для традиционных препаратов; для более современных препаратов риск тератогенности такой же или несколько ниже, хотя данные для этих новых препаратов ограничены и недостаточны для того, чтобы сделать определенное заключение.
Следует помнить, что врач, лечащий беременную с эпилепсией, должен взвешивать пользу от применения ПЭП с риском для здоровья плода.
Независимо от возраста и пола у всех пациентов могут возникать побочные эффекты от принимаемых препаратов.
Все применяемые ПЭП могут приводить к нарушению функции ЦНС, в том числе к нарушению когнитивной способности (A., 2003). По данным различных авторов, более 60% пациентов указывают на наличие субъективных жалоб на побочные эффекты лекарственных препаратов. Чаще всего указываются расстройства со стороны ЦНС (усталость, головокружение) и когнитивные расстройства (например, проблемы с памятью, трудности в концентрации внимания) (Carpay J., 2005).
Эти побочные эффекты могут оставаться незаметными для врача, при этом пациенты, получающие ПЭП, обеспокоены их наличием, несмотря на полный контроль над эпилептическими приступами.
Кроме обычных дозозависимых побочных эффектов в отношении ЦНС, ПЭП могут иметь имеющие клиническое значение метаболические эффекты. Длительное использование ПЭП может привести к изменению метаболизма костной ткани, что приводит к уменьшению плотности кости и увеличению риска переломов. Прием вальпроатов (Депакин, Конвулекс), карбамазепинов (Тегретол, Финлепсин), габапентина (Нейронтин) и прегабалина (Лирика) может быть связан с увеличением массы тела, достаточным для увеличения долговременного риска для здоровья (Sheth R., 2004). Прием карбамазепинов (Тегретол, Финлепсин), фенобарбитала и фенитоина связан с повышением общего холестерина в сыворотке, а также уровня триглицеридов, липопротеинов высокой плотности и липопротеинов низкой плотности, хотя клиническая значимость этого явления пока неизвестна (Nikolaos T., 2004).
Побочные эффекты ПЭП возрастают при использовании политерапии. Монотерапия приводит к развитию контроля над эпилептическими приступами у большинства пациентов, но иногда оказывается неудачной вследствие недостаточной эффективности, наличия дозозависимых побочных эффектов или идиосинкразических побочных эффектов. У пациентов, при лечении которых монотерапия двумя или тремя различными препаратами была неэффективной, может быть необходим политерапевтический режим терапии (Deckers C., 2002). Для пациентов, у которых не удается достичь контроля над развитием эпилептических приступов с помощью политерапии, более эффективный контроль может быть достигнут путем увеличения дозы одного из препаратов, наиболее эффективного режима терапии с постепенной отменой других препаратов. Зачастую адекватная доза одного препарата более эффективна и лучше переносима, чем неадекватные дозы двух или трех препаратов.
Пациенты, у которых удается достичь контроля над развитием приступов с помощью комбинированной терапии, также являются кандидатами для перехода к монотерапии. Однако в этом случае необходим индивидуальный подход. Последний препарат, включенный в схему терапии (его назначение по времени было связано с установлением полного контроля), может являться препаратом выбора для проведения монотерапии. Это особенно актуально, если предшествовавшие препараты или настоящая комбинация препаратов сопровождались побочными эффектами. С другой стороны, если у пациента достигнута медикаментозная ремиссия и он хорошо переносит политерапевтический режим, то продолжение этого режима также является оправданным выбором лечения. Несмотря на то, что переход от политерапии к монотерапии является обычной клинической практикой, пациенты могут совершать такой переход с некоторым нежеланием из-за боязни возобновления приступов. Выбор терапии всегда должен совершаться с согласия пациента (Faught E., 2007).
При проведении лечения эпилепсии в режиме политерапии время от времени следует повторно оценивать возможность перехода к монотерапии. Как бы то ни было, вполне возможно, что единственная причина проводить именно монотерапию — отсутствие фармакокинетических и фармакодинамических лекарственных взаимодействий (Baulac M., 2003).
Современное лечение эпилепсии является сложной задачей, требующей от врача многих знаний и умений, чтобы подобрать терапию, соответствующую и максимально подходящую каждому конкретному пациенту, с более низкой стоимостью, более простыми режимами дозирования, менее токсичных и развитых лекарственных взаимодействий. Для большинства пациентов переносимость и максимальный контроль над приступами являются наилучшими критериями оценки препаратов.
По вопросам литературы обращайтесь в редакцию.
С. Г. Бурд, доктор медицинских наук, доцент, О. Л. Бадалян, доктор медицинских наук, доцент А. С. Чуканова, Г. Г. Авакян
Е. В. Крикова, РГМУ, Москва