Фолликулярный аппарат не выражен что это значит в 49 лет
Фолликулярный аппарат не выражен что это значит в 49 лет
Особое место в проблеме климактерического синдрома занимает вопрос об особенностях гормональных соотношений в организме женщины в процессе угасания функции яичников и о роли этих изменений в патогенезе заболевания. Практическая значимость этого круга вопросов определяется тем, что, кроме проявлений синдрома непосредственно, в климактерическом периоде нередко возникают различные патологические состояния, обусловленные дефицитом эстрогенов.
К ним относятся нарушения трофики эпителия нижнего отдела мочевыделительной системы и половых путей, атеросклероз, системный остеопороз и др. Некоторые из этих проявлений иногда необоснованно трактуются как признаки климактерического синдрома. Вместе с тем следует отметить, что анализ и интерпретация гормональных сдвигов во время климактерия вызывают нередко значительные затруднения в связи с невозможностью строгой дифференциации между общим фоном возрастной инволюции и факторами патогенеза климактерического синдрома непосредственно.
Вместе с тем представления об особенностях гормональных соотношений при этом синдроме совершенно необходимы для рационального обоснования оптимального объема комплексного лечения.
Общие изменения в нейроэндокринной системе женщины в период климактерия характеризуются снижением как реактивности яичников на гонадотропные стимулы, так и уровня эстрогенных влияний, возникающей вследствие этого дисрегуляцией вегетативных центров и лабильностью вазомоторной системы, повышенной возбудимостью симпатических центров, в том числе шеечных ганглиев.
Длительность функции яичников, согласно современным представлениям [Lang, Lauritzen и др.], относится к генетически запрограммированным физиологическим процессам. И если к моменту рождения девочки в яичниках содержится около 300 000—400 000 примордиальных фолликулов, то к 36—40 годам в яичниках остается лишь 30 000—40 000, а после 40 лет их число снижается в еще большей степени — до 5000—10 000.
Дистрофические изменения в яичниках начинаются с утолщения базальной мембраны фолликулов с последующим фиброзным или фиброзно-гиалиновым ее превращением. Темп и степень редукции числа фолликулов весьма индивидуальны и подвержены экзогенным влияниям. В итоге дистрофии происходит типичная атрезия с заполнением полости фолликула стромой; гиперплазия клеток стромы яичников развивается в 40—50 лет и достигает максимума к 60 годам, когда можно обнаружить признаки выраженной их активности. Особенности кровоснабжения яичников также различаются соответственно возрасту.
До 25 лет основным источником кровоснабжения яичника является яичниковая артерия, с 25 до 45 лет — как яичниковая, так и маточная артерии в равной степени; после 45 лет приток крови к яичнику происходит преимущественно через маточную артерию. Однако у нерожавших женщин нередко могут быть атрофичными маточные артерии и функционально неполноценными — яичниковые.
Процессы, ведущие к наступлению менопаузы, начинаются еще в рамках физиологических колебаний гормональных соотношений при двухфазном цикле, в так называемой поздней репродуктивной фазе, т. е. в возрасте 38—40 лет [Papanicolaou et el., Adamopoulos et al.]. Sherman и соавт. отметили снижение потенциала гормональной секреции в остаточных фолликулах и значительную вариабельность его у женщин, приближающихся к менопаузе. Так, у женщин с сохраненным менструальным циклом в этом периоде обнаружен более низкий уровень Е2 в сыворотке крови в течение всего менструального цикла, повышено содержание ФСГ и укорочен временной интервал от начала менструации до овуляторного пика гонадотропных гормонов. На начальных этапах возрастной перестройки снижение концентрации Е2 сочетается с нормальным содержанием прогестерона в фазе желтого тела, а позднее отмечается снижение секреции каждого из этих гормонов.
В дальнейшем резерв способных к созреванию яичниковых фолликулов истощается и ко времени прекращения менструальной функции уровень выделения с мочой суммарных эстрогенов снижается до 20 мкг/сут; вместе с тем в пределах 1 года постменопаузы отмечаются еще циклические колебания уровня эстрогенных влияний. К концу первого года постменопаузы уровень выделения эстрогенов снижается почти вдвое — до 10 мкг/сут, и этого количества оказывается недостаточно для физиологической стимуляции эндометрия.
Чувствительность по отношению к более сильным гормональным стимулам сохраняется, однако, в течение довольно длительного времени, что следует принимать во внимание при назначении гормонального лечения. Согласно наблюдениям Campbell, проведенным с помощью радиоиммунного определения через каждые 2 ч в течение суток, снижение содержании эстрогенов (E1 + E2) в сыворотке крови у женщин в первые годы постменопаузы сочетается с острыми пиками подъемов Е2, в 12 раз превышающих базальный уровень эстрадиола.
AFC: что показывают биологические часы женщины?
Репродуктивное старение повышает риск бесплодия у женщин. Связанное с возрастом снижение плодовитости почти целиком обусловлено изменениями в яичниках. Репродуктивный потенциал женщины во многом определяется двумя параметрами: количеством оставшихся фолликулов и качеством яйцеклеток внутри этих фолликулов. Чем старше возраст, тем меньше фолликулов остается в яичниках. Расход фолликулов начинается во внутриутробном периоде и продолжается вплоть до полного истощения запаса. Потеря фолликулов обусловливает такие события в жизни женщины, как наступление нерегулярности цикла и менопаузы. Менопауза наступает тогда, когда в обоих яичниках остается несколько сот фолликулов.
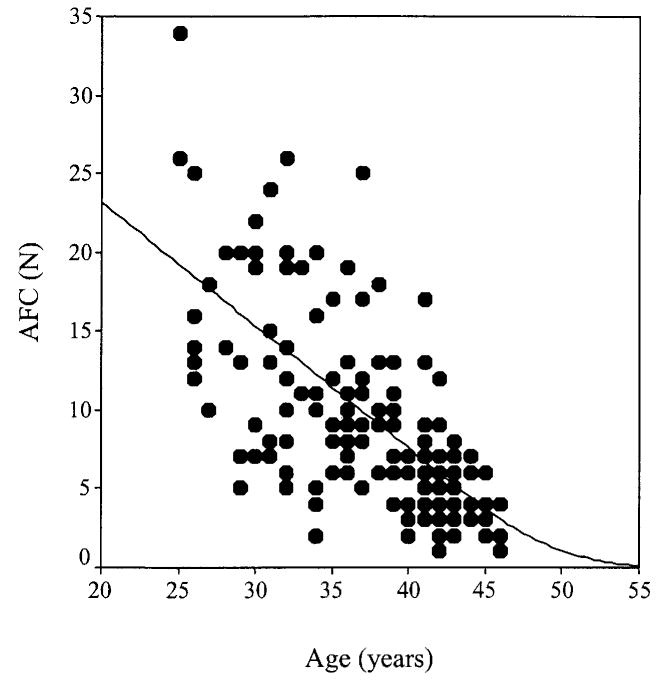
Число фолликулов в яичниках может оцениваться путем подсчета мелких антральных фолликулов размером от 2 до 10 мм с помощью ультразвукового исследования в раннюю фолликулярную фазу (в промежутке с 1 по 4 день цикла. Работы Гужона показали, что число антральных фолликулов (AFC) очень хорошо коррелирует с общим числом примордиальных фолликулов в обоих яичниках. С возрастом снижается как AFC, так и общее число примордиальных фолликулов в яичниках. Поэтому AFC является одним из важных показателей резерва яичников, а следовательно и репродуктивного возраста.
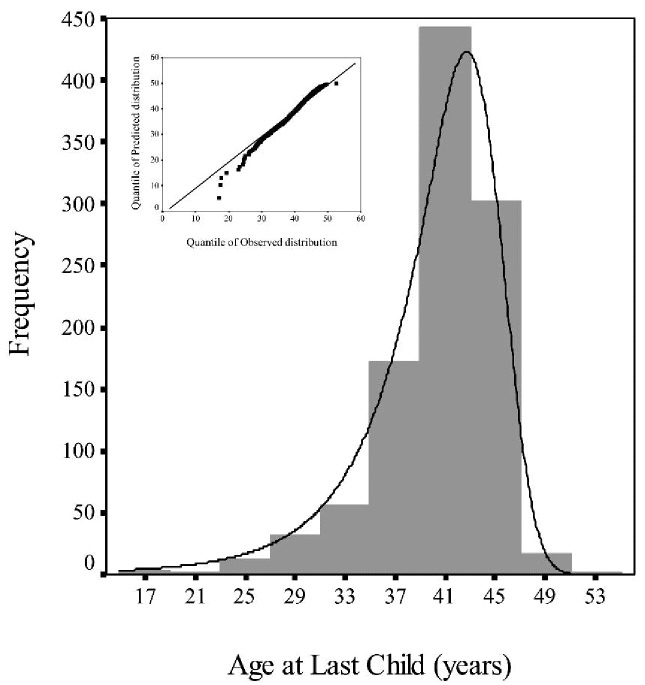
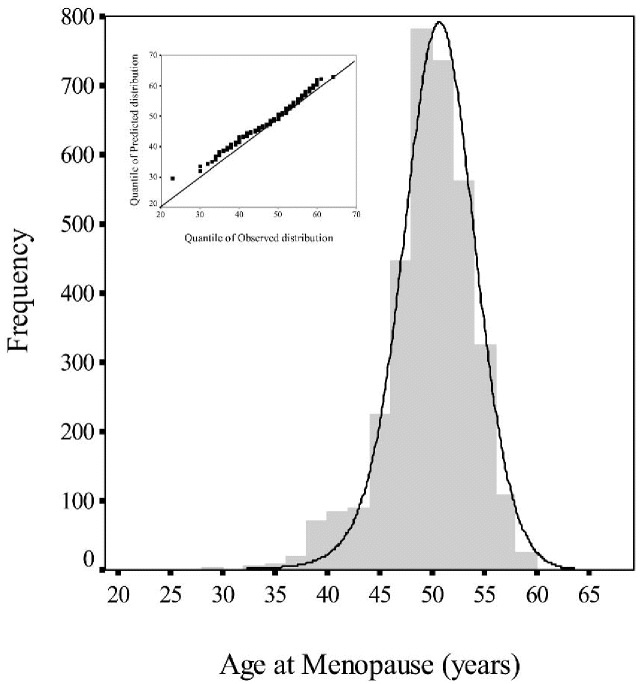
Количество фолликулов в яичниках диктует возраст менопаузы. Средний возраст менопаузы у современной женщины – 51 год. Однако у разных женщин наблюдаются очень большие колебания возраста менопаузы. Возраст начала нерегулярности цикла также коррелирует с возрастом менопаузы и запасом фолликулов. Более того, запас фолликулов, определяемый с помощью AFC и расширенного EFORT-теста, обусловливает возраст возможности зачатия последнего ребенка. У современной женщины средний возраст зачатия последнего ребенка составляет 41 год. Однако и здесь есть очень большие колебания. После этого возраста женщина теряет способность зачать ребенка и наступает физиологическое бесплодие.
| Количество антральных фолликулов отражает репродуктивный возраст | ||
|---|---|---|
| AFC (на каждый яичник) | Среднее число лет до зачатия последнего ребенка | Среднее число лет до менопаузы |
| 20 | 14,8 | 24,0 |
| 15 | 9,3 | 18,4 |
| 10 | 4,2 | 12,9 |
| 5 | – | 7,3 |
Рис. 1. Снижение AFC вначале идет линейно, а затем резко переходит в экспоненциальное приближение к нулевым значениям.
Рис. 3.Предсказательное значение AFC для определения возраста наступления менопаузы. Использовались данные женщин, наблюдавшихся в программе скрининга рака молочной железы. Модель была построена аналогично описанной в комментарии к рис. 2. За пороговое количество фолликулов по AFC было взято значение 0 – 1 фолликул.
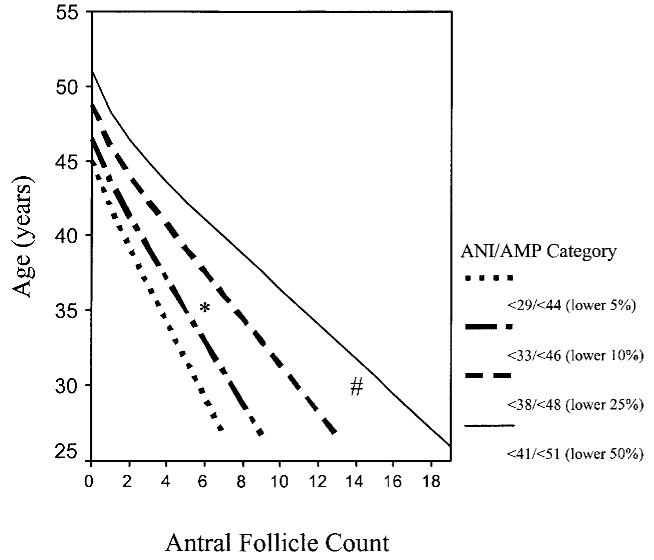
Рис. 4. Перцентильные категории возраста естественного бесплодия (ANI) и менопаузы (AMP) в зависимости от возраста и AFC. * у женщины 35 лет с AFC=6 разброс значений возраста физиологического бесплодия будет колебаться от 33 до 38 лет, а возраста менопаузы – от 46 до 48 лет. # у женщины 30 лет с AFC=15 будут примерно медианные значения возраста физиологического бесплодия и возраста менопаузы (41 и 51 год)
ПРЕЖДЕВРЕМЕННАЯ МЕНОПАУЗА
Термин «менопауза» образован от греческих «менос» (месяц) и «паузос» (окончание) и означает стойкое прекращение менструации или менструальных циклов, обусловленное выраженным снижением и/или прекращением (выключением) функции яичников. В зависимости
Термин «менопауза» образован от греческих «менос» (месяц) и «паузос» (окончание) и означает стойкое прекращение менструации или менструальных циклов, обусловленное выраженным снижением и/или прекращением (выключением) функции яичников.
В зависимости от времени наступления различают следующие типы менопаузы:
Как преждевременная, так и поздняя менопауза требуют пристального внимания и коррекции возможных нарушений. Ввиду того что всегда трудно оценить, какая менструация была последней, принято оценивать дату менопаузы ретроспективно, а именно: спустя один год после последней менструации.
Возраст менопаузы чаще зависит от наследственности, что убедительно показано на однояйцовых близнецах, когда разница возраста первой и последней менструации у близнецов колеблется в пределах 4-6 мес. Однако важную роль играют болезни, перенесенные данным индивидуумом, и факторы окружающей среды.
Преждевременная менопауза довольно редкое явление (1-2%), однако причин ее возникновения существует множество. Нередко истинную причину установить довольно трудно.
Яичник представляет собой сложную структуру, в рамках которой различают корковый и мозговой слои. В коре яичника внутриутробно закладываются яйцеклетки, окруженные гранулезными клетками, формируя фолликулы с яйцеклетками. К моменту первой менструации в пубертатном периоде в яичниках обнаруживается 300-400 тыс. этих фолликулов. В течение 25-30 лет репродуктивного периода в яичниках постоянно происходит созревание фолликулов, овуляция и гибель (атрезия) фолликулов посредством апоптоза. Лишь 0,1% от числа фолликулов овулирует и может давать жизнь потомству, а 99,9% атрезируется. К возрасту 40 лет остается в среднем около 10 тыс. фолликулов. Кроме того, в яичниках синтезируются как женские (эстрогены и прогестерон), так и, в меньшей степени, мужские половые гормоны. Эти гормоны участвуют в формировании типично женского телосложения и ежемесячно готовят репродуктивные органы к беременности.
Рецепторы к эстрогенам и прогестерону выявлены не только в репродуктивных органах. Гормональные рецепторы (представительства), через которые оказывают свое воздействие половые гормоны, обнаружены в сердце и стенках сосудов, в ЦНС, костной, мочеполовой и других органах и системах организма. Поскольку у молодой женщины половые гормоны выделяются в циклическом режиме, то соответственно органы и ткани испытывают на себе их воздействие также в циклическом режиме.
При преждевременной менопаузе соответственно прекращается циклическое выделение и влияние женских половых гормонов на различные органы и ткани, которые в течение десятилетий испытывали на себе это воздействие. Кроме того, женщина утрачивает и способность к зачатию.
В последние годы все большее распространение получает мнение, что может быть целесообразнее это состояние называть не «преждевременной менопаузой», а «преждевременной недостаточностью яичников». Хотя, по сути, речь идет об одном и том же процессе, но с точки зрения деонтологии терминологически и врачу, и пациенту целесообразнее называть это состояние «преждевременной недостаточностью яичников».
Основные причины преждевременной недостаточности яичников:
Согласно нашей практике преждевременная яичниковая недостаточность отмечается нередко у матери и дочери. Несмотря на то что причин много, но процессы в яичниках в основном происходят по двум основным сценариям:
Клиническая картина
Общее при обоих вариантах:
Основные различия двух форм преждевременной недостаточности яичников заключаются в следующем.
При истощении фолликулярного аппарата:
при резистентности яичников:
При истощении яичников симптомы эстроген-дефицита или симптомы типичного климактерического синдрома более выражены.
При синдроме резистентных яичников менее выражены эстроген-дефицитные симптомы, так как возможны, хотя и проявляются крайне редко, активация функции яичников и, соответственно, улучшение общего состояния.
Тактика ведения больных с преждевременной недостаточностью яичников
Поскольку менопауза преждевременная, а в этом возрасте в норме яичники функционируют, следовательно, преждевременный дефицит половых гормонов может способствовать более раннему появлению типичных климактерических расстройств, частота которых составляет 60-70%.
Классификация климактерических расстройств
Вазомоторные: приливы жара, ознобы, повышенная потливость, головные боли, гипотония или гипертензия, учащенное сердцебиение.
Эмоционально-вегетативные: раздражительность, сонливость, слабость, беспокойство, депрессия, забывчивость, невнимательность, снижение либидо.
Урогенитальные: сухость во влагалище, боль при половом сношении, зуд и жжение, уретральный синдром, цисталгии, недержание мочи.
Кожа и ее придатки: сухость, ломкость ногтей, морщины, выпадение волос.
Сердечно-сосудистые заболевания (ИБС, атеросклероз), постменопаузальный остеопороз или остеопения.
Индивидуальный подбор терапии
Принимая во внимание вышесказанное, представляется важным выработать на долгосрочную перспективу индивидуальную «программу восстановления и сохранения здоровья» с учетом семейного и личного риска основных болезней старения. Такая программа должна включать регулярное обследование, а именно УЗИ, маммографию, денситометрию и/или определение биохимических маркеров костного ремоделирования, липидограмму, онкомаркеры и т. д., а также рекомендации по изменению образа жизни, поскольку повышение двигательной активности, сбалансированная диета, отказ от курения и других вредных привычек способствуют снижению риска сердечно-сосудистых заболеваний и остеопороза.
В последние годы ведется постоянный поиск и совершенствование терапевтических подходов к рациональному использованию ЗГТ у каждой конкретной пациентки (индивидуализация терапии). Препараты для ЗГТ отличаются друг от друга только своим прогестагенным компонентом, так как эстрогенный компонент представлен 17β-эстрадиолом или эстрадиола валератом, которые по структуре соответствуют яичниковому эстрадиолу. Кроме того, в последнее время большое внимание уделяется выбору пути введения препарата (оральный или трансдермальный).
Подбор типа гормонотерапии проводится также с учетом следующих факторов:
Основные принципы и показания для назначения ЗГТ
Необходимо предоставлять женщинам соответствующую информацию, которая позволяла бы им принимать осознанное решение на проведение ЗГТ. Все женщины должны быть проинформированы:
Для обеспечения оптимального клинического эффекта с минимальными побочными реакциями крайне важно определить наиболее приемлемые оптимальные дозы, типы и пути введения гормональных препаратов.
Существуют три основных режима ЗГТ.
Режим 2 и 3 назначается женщинам с интактной маткой.
Монотерапия эстрогенами: прерывистые курсы (эстрофем, прогинова, эстримакс, дивигель, эстрожель, пластырь климара, овестин) или непрерывный режим по 3-4 нед с недельными перерывами.
Комбинированная терапия (эстрогены с прогестагенами) в циклическом режиме:
При этом режиме наблюдается менструальноподобная реакция, что крайне важно в психологическом плане для молодой женщины.
Монофазная комбинированная терапия (эстрогены с прогестагенами) в непрерывном режиме (клиогест, климодиен, паузогест).
При непрерывном режиме гормонотерапии менструальноподобная реакция исключается.
Ливиал (тиболон) в непрерывном режиме обладает эстрогенной, прогестагенной и слабой андрогенной активностью.
Если гистерэктомия произведена по поводу генитального эндометриоза, предпочтение отдается монофазной комбинированной терапии (климодиен, клиогест, паузогест) или ливиалу с целью исключения стимуляции возможных эндометриоидных гетеротопий монотерапией эстрогенами.
Если в клинической картине доминируют изменения в сердечно-сосудистой системе и атерогенные фракции липидов в крови, предпочтение следует отдавать двух- или трехфазным препаратам, в которых гестагенный компонент представлен производными прогестерона (климен, фемостон).
При урогенитальных расстройствах в перименопаузе предпочтение отдается местной (вагинальной) монотерапии эстриолом без добавления прогестагенов. При сочетании урогенитальных расстройств с системными обменными нарушениями (остеопороз, атеросклероз) возможно сочетание местной и системной терапии.
Циклическая двух- и трехфазная ЗГТ наряду с улучшением общего состояния способствует регуляции менструального «цикла», а также профилактике гиперпластических процессов в эндометрии благодаря циклическому добавлению прогестагенов. Крайне важно информировать женщину о следующем:
Итак, комбинированные двух- и трехфазные препараты наиболее приемлемы для женщин с преждевременной менопаузой, так как обеспечивают циклическую защиту эндометрия прогестагенами, подобно тому, как это происходит в нормальном менструальном цикле.
При тяжелых заболеваниях печени, поджелудочной железы, мигренях, артериальном давлении более 170 мм рт. ст., тромбофлебитах в анамнезе показано парентеральное назначение эстрогенов в виде еженедельного пластыря (климара) или геля (дивигель, эстражель). В подобных случаях при интактной матке обязательно добавление прогестерона и его аналогов (дюфастон, утрожестан).
Рекомендуется следующее обследование перед назначением ЗГТ:
Противопоказания для назначения ЗГТ:
При противопоказаниях к ЗГТ решается вопрос об использовании альтернативной терапии: фитоэстрогены (климадинон) или гомеопатические средства (климактоплан).
Гормонотерапию следует продолжать до возраста естественной менопаузы (50-55 лет); в дальнейшем вопрос решается индивидуально с учетом желания женщины, состояния ее здоровья, реакции на гормональные препараты.
В. П. Сметник, доктор медицинских наук, профессор
ГУ Научный центр акушерства, гинекологии и перинатологии РАМН, Москва
Возраст как причина снижения репродуктивного потенциала. Пути преодоления бесплодия у женщин старшей возрастной группы. Донорство ооцитов
ВОЗРАСТНОЕ СНИЖЕНИЕ РЕПРОДУКТИВНОЙ ФУНКЦИИ НЕИЗБЕЖНО. СКОРОСТЬ ЭТОГО СНИЖЕНИЯ ОПРЕДЕЛЯЕТСЯ СОЧЕТАНИЕМ ГЕНЕТИЧЕСКИХ ФАКТОРОВ И ВЛИЯНИЯ ОКРУЖАЮЩЕЙ СРЕДЫ. ДАННАЯ ОСОБЕННОСТЬ ЖЕНСКОГО ОРГАНИЗМА ДАЕТ ВОЗМОЖНОСТЬ ЗАЧАТИЯ В ТОМ ВОЗРАСТЕ, КОГДА МОЛОДАЯ ЗДОРОВАЯ ЖЕНЩИНА МОЖЕТ ПОЛНОЦЕННО ЗАБОТИТЬСЯ О СВОИХ ДЕТЯХ. ОКОНЧАТЕЛЬНОМУ УГАСАНИЮ РЕПРОДУКТИВНОЙ ФУНКЦИИ ПРЕДШЕСТВУЕТ ПОЗДНИЙ РЕПРОДУКТИВНЫЙ ПЕРИОД, В КОТОРОМ СПОСОБНОСТЬ К ЗАЧАТИЮ УЖЕ КРАЙНЕ НИЗКА.
В позднем репродуктивном периоде у женщины еще присутствуют менструации, но способность к зачатию резко снижается. Гормональная функция яичников прекращается в возрасте менопаузы, то есть обычно ближе к 50 годам. На практике после 40 лет получить беременность с собственными ооцитами даже при ЭКО достаточно сложно.
КОГДА НАЧИНАЕТСЯ ПОЗДНИЙ РЕПРОДУКТИВНЫЙ ПЕРИОД?
В настоящее время он сдвинут уже к 35–38 годам. Такое увеличение возраста объясняется современными социальными реалиями, в которых женщина откладывает рождение детей на возраст после 30 лет из-за необходимости обучения, получения профессии, карьеры и создания материальной базы для будущих детей. Но мало кто из женщин знает, что инволютивные процессы, снижающие вероятность спонтанной беременности, начинаются уже после 30 лет и после 35 лет значительно ускоряются.
КОГДА ЗАКАНЧИВАЕТСЯ РЕПРОДУКТИВНЫЙ ВОЗРАСТ?
По определению ВОЗ, репродуктивный возраст определен до 49 лет. Это значит, что у большинства женщин к 49 годам теряется способность к спонтанной беременности. Но на самом деле данная способность у большинства женщин теряется значительно раньше. И это данные средние по популяции, не учитывающие синдром преждевременного истощения яичников и оперативные вмешательства на яичниках. Зная это, врачам необходимо вовремя ориентировать пациенток на вспомогательные репродуктивные технологии, а не тратить время на восстановление естественной фертильности.
Существует представление, что женщина способна к зачатию до тех пор, пока у нее присутствует менструация и определяются фолликулы. Но в подавляющем большинстве случаев это не так. Каковы же основные патогенетические механизмы снижения фертильности у женщин старшего возраста? Их всего два: снижение количества яйцеклеток и снижение качества яйцеклеток, причем вторая причина мешает зачатию значительно больше, чем первая, а врачи часто учитывают только количество яйцеклеток, ориентируясь на количество фолликулов на УЗИ. Известно, что с возрастом все меньше фолликулов инициируются к росту в каждом цикле. Так, по данным M. Faddy и R. Gosden, в возрасте 20–25 лет ежедневно происходит рост 50 примордиальных фолликулов, в 34–35 лет – 17 фолликулов, а в 44–45 лет – не более трех, да и скорость атрезии фолликулов после 36 лет возрастает вдвое, что, конечно, приводит к истощению фолликулярного резерва. Но, казалось бы, для беременности достаточно одной яйцеклетки, тогда почему же она не наступает даже при наличии трех и более яйцеклеток? Именно потому, что для беременности необходима одна генетически и морфологически полноценная яйцеклетка, способная к оплодотворению. А вот именно таких яйцеклеток после 35 лет становится катастрофически мало и с каждым годом все меньше. Поэтому, чтобы получить полноценную яйцеклетку после 40 лет, приходится переработать большое количество материала. Иногда удается попасть на такую яйцеклетку с первой попытки ЭКО, и тогда мы получаем беременность с первого раза. Но зачастую приходится повторять попытки именно по причине плохого качества получаемых эмбрионов.
ЧТО ПРОИСХОДИТ С ЯЙЦЕКЛЕТКАМИ С ВОЗРАСТОМ?
Результаты цитогенетического анализа ооцитов, полученных у пациенток различных возрастных групп, показывают планомерное увеличение их дегенеративных форм у женщин старше 35 лет. По данным Боярского К. Ю. и Гайдукова С. Н., в ооцитах обнаруживаются деформация и лизис структурных элементов, фрагментация и вакуолизация ядра и другие визуальные признаки клеточной дегенерации. В геноме эмбрионов, полученных из ооцитов женщин старшей возрастной группы, значительно увеличивается частота хромосомных аномалий. Чаще всего встречаются анеуплоидии из-за нерасхождения хромосом или запаздывания хромосомы при анафазном движении. Анеуплоидии могут проявляться моносомией или трисомией по какой-либо паре хромосом. Наиболее часто встречающиеся трисомии – это синдром Дауна (21 пара), синдром Эдвардса (18 пара) и синдром Патау (13 пара), а моносомии – это синдром Шерешевского-Тернера (Х-хромосома). Но их частота очень условна, так как эти патологии чаще диагностируются у доношенных плодов именно потому, что возможно донашивание беременности и рождение ребенка с данными патологиями. Трисомии же по остальным парам приводят к полной нежизнеспособности эмбрионов и, соответственно, к прерыванию беременности на более ранних сроках и поэтому остаются недиагностированными и неучтенными. Именно благодаря им частота невынашивания у женщин старшей возрастной группы значительно выше, чем у молодых женщин. Данные, учитывающие распространенность хромосомных аномалий не только у новорожденных, но и у абортусов, позволяют сделать вывод, что у женщин старше 42 лет до трети всех зачатий имеют отклонения в генетике эмбрионов. Более же грубые нарушения в генетике яйцеклетки приводят к тому, что она не оплодотворяется и беременность попросту не наступает.
ПОКАЗАНИЯ ДЛЯ ИСПОЛЬЗОВАНИЯ ДОНОРСКИХ ООЦИТОВ ПОДРАЗДЕЛЯЮТ НА АБСОЛЮТНЫЕ И ОТНОСИТЕЛЬНЫЕ
КАК ПРЕОДОЛЕТЬ ДОСТАТОЧНО СЕРЬЕЗНЫЙ БАРЬЕР ГЕНЕТИКИ НА ПУТИ К БЕРЕМЕННОСТИ?
Пути здесь два. Первый – это повторять процедуры ЭКО до тех пор, пока не удастся получить жизнеспособный эмбрион. Этот способ достаточно сложен и с финансовой точки зрения, и с точки зрения гормональной нагрузки на организм женщины. Одним из путей решения этих проблем может быть применение ЭКО в естественном цикле. Данный вид ЭКО используется, если у женщины в процессе стимуляции не удается вырастить больше одного ооцита. При нем не применяются стимулирующие препараты, пунктируется только один фолликул, выросший у женщины самостоятельно. Это позволяет уменьшить гормональную нагрузку на организм женщины в ходе многочисленных стимуляций, а также удешевить каждую попытку ЭКО. Но существенным недостатком данного метода является высокая частота преждевременной овуляции фолликула, когда на протяжении нескольких месяцев не удается произвести пункцию фолликула по причине его овуляции до пункции. На практике же получить беременность даже ежемесячными процедурами ЭКО у женщин старшей возрастной группы достаточно сложно, а зачастую и невозможно. На сегодняшний день не существует способов улучшить качество ооцитов у женщины и заставить работать ее яичники лучше, поэтому возникает необходимость брать яйцеклетки у женщин, у которых они хорошего качества и достаточного количества.
В связи с этим более выгодным видится второй путь – это использование донорских ооцитов. Безусловно, решение об использовании донорского материала должна принимать исключительно супружеская пара. Врач обязан разъяснить, что данный ребенок не будет генетически родным для женщины, а будет генетически родным только мужчине. Переходить к использованию донорского материала необходимо, исключительно если все остальные способы получения беременности в данной паре исчерпаны. Очевидной причиной более высокой эффективности программ ЭКО с использованием донорских ооцитов является то, что в них используются яйцеклетки молодых женщин, имеющие лучшее качество, в которых значительно реже встречаются хромосомные аберрации. Это доказывает, что для наступления беременности важнее качество ооцитов, а не соматический и гинекологический статус пациенток (не учитывая, конечно, грубую соматическую или гинекологическую патологию, препятствующую наступлению и вынашиванию беременности).
В настоящее время к донорским ооцитам обращаются до 20% пациенток, выполняющих ЭКО. Такому увеличению частоты использования донорского материала в последнее время поспособствовало значительное усовершенствование методов криоконсервации эмбрионов, позволяющее обеспечить 95% выживаемости эмбрионов после разморозки. Применяемая в настоящее время витрификация эмбрионов позволяет замораживать, хранить и размораживать эмбрионы без потери их качества и жизнеспособности. Поэтому в большинстве донорских программ используются именно замороженные эмбрионы. Это более удобно, не требует синхронизации циклов биологической матери и донора ооцитов и позволяет максимально адекватно подготовить эндометрий реципиента к переносу эмбрионов.
Обследование донора ооцитов проводится практически в том же объеме, что и при стандартной подготовке к программе ЭКО, дополнительно необходимо заключение психиатра и генетическое обследование. Донором ооцитов может быть соматически, психически и гинекологически здоровая женщина 19–35 лет.
Согласно существующему законодательству использование донорских ооцитов возможно только при полном информированном согласии обоих супругов и донора ооцитов. Обязательно оформление соответствующих нормативных документов. Финансовые вопросы регламентируются либо пациентами самостоятельно (например, в случае привлечения в качестве донора ооциов родственников или знакомых пары), либо специализированными юридическими агентствами. Медицинскому персоналу следует воздержаться от финансовой стороны вопроса.
В заключение хотелось бы сказать, что получение беременности у женщин старшего репродуктивного возраста – достаточно сложная, трудоемкая и длительная работа. Учитывая длительность и малую результативность этих усилий, зачастую пациентка отчаивается получить беременность и отказывается от дальнейшего лечения. В эти моменты возможно и даже желательно использовать помощь психологов, которая позволяет женщине наименее болезненно пережить все этапы необходимого лечения.