Фотопароксизмальная реакция при ээг у ребенка что это
Методика проведения ритмической фотостимуляции: зачем, как и почему?
Ритмическая фотостимуляция (РФС) крайне важна при диагностике фотосенситивных форм эпилепсии, к которым относятся:
1. Генерализованные идиопатические эпилепсии
а) Доброкачественная миоклоническая эпилепсия младенчества
б) Детская абсанс-эпилепсия
в) Юношеская абсанс-эпилепсия
г) Юношеская миоклоническая эпилепсия
д) Генерализованные тонико-клонические судороги пробуждения
е) Рефлекторная эпилепсия (эпилепсия чтения)
ж) Эпилептический миоклонус век с абсансами
2. Криптогенная генерализованная эпилепсия
а) Эпилепсия с миоклоническими приступами с падением (синдром Дуузе)
3. Симптоматическая генерализованная эпилепсия при нейродегенеративных заболеваниях
а) Прогрессирующая миоклонус-эпилепсия
Нейрональный цероидный липофусциноз
Балтийсикий миоклонус Унферрихта-Лундборга
Миоклонус-эпилепсия с синдромом красных рваных волокон (MERF)
б) Болезнь Гоше II типа и другие нейродегенеративные заболевания
4. Фокальные эпилепсии
а) Идиопатическая фокальная эпилепсия (чаще при затылочных формах)
б) Симптоматическая и криптогенная фокальные эпилепсии
5. Другие формы эпилепсии
Тяжелая миоклоническая эпилепсия младенчества (синдром Драве)
6. Ситуационно-обусловленные и казуистические формы приступов
1.Сильные провоцирующие стимулы у пациентов с фотосенситивностью
2. Отмена алкоголя, наркотических веществ, прием препаратов
Методика проведения ритмической фотостимуляции: зачем, как и почему?
Ритмическая фотостимуляция (РФС) крайне важна при диагностике фотосенситивных форм эпилепсии, к которым относятся
1. Генерализованные идиопатические эпилепсии
а) Доброкачественная миоклоническая эпилепсия младенчества
б) Детская абсанс-эпилепсия
в) Юношеская абсанс-эпилепсия
г) Юношеская миоклоническая эпилепсия
д) Генерализованные тонико-клонические судороги пробуждения
е) Рефлекторная эпилепсия (эпилепсия чтения)
ж) Эпилептический миоклонус век с абсансами
2. Криптогенная генерализованная эпилепсия
а) Эпилепсия с миоклоническими приступами с падением (синдром Дуузе)
3. Симптоматическая генерализованная эпилепсия при нейродегенеративных заболеваниях
а) Прогрессирующая миоклонус-эпилепсия
Нейрональный цероидный липофусциноз
Балтийсикий миоклонус Унферрихта-Лундборга
Миоклонус-эпилепсия с синдромом красных рваных волокон (MERF)
б) Болезнь Гоше II типа и другие нейродегенеративные заболевания
4. Фокальные эпилепсии
а) Идиопатическая фокальная эпилепсия (чаще при затылочных формах)
б) Симптоматическая и криптогенная фокальные эпилепсии
5. Другие формы эпилепсии
Тяжелая миоклоническая эпилепсия младенчества (синдром Драве)
6. Ситуационно-обусловленные и казуистические формы приступов
1.Сильные провоцирующие стимулы у пациентов с фотосенситивностью
2. Отмена алкоголя, наркотических веществ, прием препаратов
При РФС возможны следующие виды ответов:
фотопароксизмальный ответ — провокация эпилептиформной активности
Для описания фотопароксизмального ответа существует несколько классификаций:
В 1992 году была разработана классификация Waltz
Тип 4 — генерализованный ответ в виде спайк-волновой активности или полиспайков.
В 2001 году была предложена видоизмененная классификация ответов ЭЭГ на РФС (Kasteleijn-Nolst Trenite et al., 2001), но она достаточно сложна для употребления в рутинной клинической практике, поэтому используется редко.
В различных лабораториях и странах РФС проводится по-разному, тем не менее, для точной диагностики необходимо следовать единому протоколу, разработанному на основе научных и клинических данных.
В 2012 году был опубликован «Европейский алгоритм по проведению фотостимуляции в ЭЭГ-лаборатории», согласно которому проведение РФС подразумевает под собой решение двух задач:
1) Основной задачи— непосредственная диагностика феномена фотосенситивности у данного больного. В данном случае чувствительность РФС как метода высокая, но специфичность низкая.
2) Дополнительной задачи — обследование по подробному протоколу, с целью выявления индивидуальных особенностей фотосенситивности
Кроме непосредственной диагностики, РФС позволяет мониторировать эффективность противоэпилептической терапии у конкретного пациента.
Алгоритм проведения РФС:
Перед проведением РФС необходимо:
1) выяснить, принимал ли пациент противоэпилептические препараты (АЭП)
сколько спал ночью
наличие приема алкоголя
отмечались ли ранее приступы, вызванные вспышками света, или наличие подобных приступов у родственников
2) никакой специальной подготовки перед проведением ЭЭГ не требуется
Конечно, в диагностических целях наиболее оптимально ЭЭГ-исследование при отмене АЭП, но это влечет за собой больший риск возникновения тонико-клонических или генерализованных судорог
3) Нужно получить информированное согласие пациента на проведение исследования, так как РФС— процедура, провоцирующая судороги, и пациент должен быть об этом проинформирован.
При проведении РФС маленьким детям ребенок в целях безопасности может сидеть на коленях у родителей или в непосредственной близости от них, но родственннк в таком случае тоже подвергается воздействию РФС.
В случае развития приступа в ЭЭГ-лаборатории должны быть препараты экстренной помощи — мидазолам или диазепам.
При проведении РФС:
РФС выполняется после пробуждения после нормального ночного сна
Депривация сна значительно повышает вероятность развития судорог.
При ЮМЭ, диагностически важным является регистрация миоклонических приступов вскоре после пробуждения, для повышения вероятности этого можно использовать частичную депривацию сна
РФС нужно проводить по крайней мере через три минуты после гипервентиляции или до нее.
Оптимальным считается проведение РФС в конце записи ЭЭГ, а гипервентиляции — в начале, так как гипервентиляция позволяет пациенту расслабиться и заснуть при записи, а РФС, обычно связанная со стрессирующим эффектом на психику пациента, препятствует этому.
Пациент должен находится в затемненной комнате, в вертикальном положении. Важно проводить видео запись.
Положение пациента с одной стороны, должно быть максимально безопасным, тогда как, с другой стороны, доктор должен иметь возможность наблюдать за ним.
Приглушенный свет используется для того, чтобы оценить движения глаз и избежать артефактных результатов. Только у пациентов с феноменом fixation-off и скотосенситивности необходимо проведение дополнительной записи в полной темноте.
1. Запись должна вестись как минимум 2,5 минуты с открытыми глазами и 2, 5 минуты с закрытыми глазами до проведения РФС. Такая запись позволяет отличить спонтанные и РФС-вызванные разряды,выявить fixation-off феномен
2. Использовать лампу с круглым рефлектором, которая могжет воспроизводить вспышки света с интенсивностью минимум 0.70 Дж.
Лампа стробоскопа должна находиться на расстоянии 30 см.
Необходимо проинструктировать пациента, что смотреть нужно строго в центр лампы и внимательно выполнять команды по открыванию-закрыванию глаз. Бинокулярная стимуляция более эффективна, чем монокулярная.
Наиболее эффективна стимуляция всей области сетчатки, при этом закрывание глаз по команде — сильный провоцирующий фактор, выявление которого важно диагностически не только для доктора, но и для пациента, так как в обычной жизни подобным провоцирующим фактором может быть закрывание глаз при просмотре телевизора или при наблюдении за солнцем.
При проведении РФС маленьким детям нужно привлекать внимание игрушкой, расположенной над лампой, тогда как закрывать глаза по команде может кто-то из родителей или ЭЭГ-техник.
1. Необходимо регистрировать фотосенситивность в трех состояниях: при закрытых глазах, при открытых и непосредственно при закрывании глаз. При недостатке времени лучше проводить пробу с открыванием-закрыванием глаз
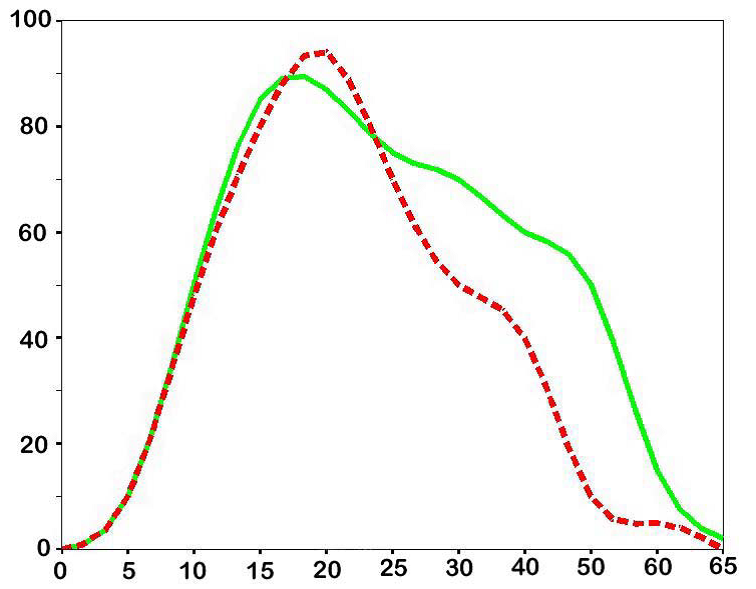
2. Использовать следующие частоты в порядке возрастания 1 – 2 – 8 – 10 – 15 – 18 – 20 – 25 – 40 – 50 – 60 Гц. При возникновении генерализованных эпилептиформных разрядов на какой-либо частоте стимуляция «по нарастающей» должна быть остановлена и продолжена стимуляция с максимальной частоты (60 Гц) вниз до появления фотопароксизмального ответа
Частота РФС, Гц
Рис.1
При стандартной стимуляции на единственной частоте 18 Гц у 15 % пациентов не удается выявить феномен фотосенситивности. Использование нестандартных схем стимуляции на различных частотах никогда не исследовалась на больших группах пациентов, а, значит, ценность результатов также весьма спорна.
Фотопароксизмальная реакция при маленьких частотах стимуляции характерна для пациентов с прогрессирующими формами эпилепсии. Для пациентов, чувствительных к высоким частотам, стимулом, провоцирующим приступы, может быть просмотр телевизора.
1. При необходимости воспроизвести фотопароксизмальный ответ можно повторить фотостимуляцию, но только через некоторое время после первой попытки.
2. Всегда нужно проводить наблюдение за больным и расспрашивать его об ощущениях, возникающих в ходе стимуляции.
При РФС наиболее часто встречаются миоклонии и абсансы. Почти все пациенты при РФС отмечают дискомфорт в глазах. Могут быть затылочные судороги с переходом в тонико-клонические. РФС может спровоцировать генерализованные судороги, но, как правило, при правильном проведении методики РФС их удается предотвратить.
Помимо необходимой клинической информации, осознание пациентом собственных ощущений и симптоматики может помочь ему выявить стимулы, провоцирующие приступы в обычной жизни.
Дополнительные методы исследования, позволяющие получить более подробную информацию:
1. Установка ЭМГ-электродов
2. При приступах, возникающих при просмотре телевизора и компьютерных играх, имеет смысл провести РФС с цветными вспышками.
Красный цвет является наиболее эпилептогенным, кроме того, хорошей провоцирующей способностью обладают красные и синие вспышки при чередовании, или вспышки красного цвета в комбинации с геометрическими паттернами («паттерн Покемонов»)
3. Помимо этого, в качестве провоцирующих стимулов можно использовать черно-белые паттерны, телевизор или компьютерные игры.
Это помогает пациенту и родственникам понять, насколько реальны провоцирующие стимулы в окружающей их действительности и постараться избегать их.
4. Выявление верхнего и нижнего порога частот, провоцирующих фотопароксизмальный ответ, исследование фотосенситивности по индивидуальным методикам с использованием паттернов помогает разработать для каждого пациента индивидуальную программу лечения.
Например, использовать очки с синими стеклами, исключить из повседневной жизни провоцирующие стимулы или оценить эффективность АЭП.
«Открытые» вопросы:
В настоящее время требуется дальнейшее
Материал подготовлен на основе статей:
1. Kasteleijn-Nolst Trenité D, Rubboli G, Hirsch E, Martins da Silva A, Seri S, Wilkins A, Parra J, Covanis A, Elia M, Capovilla G, Stephani U, Harding G. Methodology of photic stimulation revisited: updated European algorithm for visual stimulation in the EEG laboratory. Epilepsia. 2012 Jan;53(1):16-24.
2. Rubboli G, Parra J, Seri S, Takahashi T, Thomas P. EEG Diagnostic Procedures and Special Investigations in the Assessment of Photosensitivity. Epilepsia 2004; 45 Suppl 1: 35-39.
3. Kasteleijn-Nolst Trenité DG, Guerrini R, Binnie CD, Genton P. Visual sensitivity and epilepsy: a proposed terminology and classification for clinical and EEG phenomenology. Epilepsia. 2001 May;42(5):692-701.
Фотопароксизмальная реакция при ээг у ребенка что это
Клиническая картина церебральных пароксизмов как эпилептического, так и неэпилептического генеза отличается многообразием проявлений, что приводит порой к диагностическим ошибкам и назначению неадекватной терапии. Следует помнить, что гипердиагностика эпилепсии в перспективе может причинять не меньше вреда пациенту, чем пропущенные случаи. Большинства диагностических ошибок можно избежать благодаря тщательному и подробному сбору анамнестических сведений, грамотному подходу к наблюдению пациента и адекватной оценке инструментальных методов обследования. Описываемый нами случай демонстрирует полиморфизм пароксизмальных состояний в детском возрасте.
Клинический случай
Пациентка В., поступила в неврологическое отделение 3-й ГДКБ Минска в возрасте 1 год 6 месяцев с жалобами на эпизодическое «закатывание» глаз в сторону в течение нескольких секунд, при этом в момент реализации данного пароксизма у ребенка отсутствовала реакция на обращение и звуковые раздражители. Подобные состояния отмечались мамой девочки в течение недели до момента поступления в стационар. Заболевание началось с 2-х эпизодов в течение суток, затем количество пароксизмов увеличилось до 10–15 раз. Предшествующее заболеванию травматическое повреждение центральной нервной системы мамой отрицалось; ранее у ребенка в анамнезе также не отмечалось черепно-мозговых травм, нарушений сознания либо пароксизмальных состояний эпилептического и неэпилептического генеза.
Из анамнеза: ребенок от 2-й беременности, первых срочных родов. Родоразрешение было осуществлено путем вакуум-экстракции в сроке 41 неделя гестации. Беременность протекала на фоне угрозы прерывания по причине ОРВИ в 1-м и 2-м триместрах. Вес при рождении составлял 3 810 г, длина 51 см. Вскармливание искусственное. Развитие ребенка до госпитализации соответствовало возрастной норме, прививки выполнены. За предшествующий период ребенок переносил только простудные заболевания. Хроническую соматическую патологию и оперативные вмешательства мама отрицала. Наследственность и трансфузионный анамнез не отягощены, однако у девочки наличествовала аллергологическая патология (пищевая аллергия на белок коровьего молока).
При поступлении соматический статус без особенностей. Физическое развитие среднее дисгармоничное по весу. Неврологический статус: девочка в сознании, эмоционально лабильна, в поведении адекватна, доступна осмотру и соответствующему возрасту контакту. Сон, со слов матери, спокойный. Со стороны черепных нервов отмечалась легкая асимметрия носогубных складок. Верхние конечности: объем движений и мышечный тонус физиологический. Мышечная сила соответствует возрасту. Трофика мышц без особенностей. Гиперкинезов нет. СПР D=S, оживлены, рефлексогенные зоны не расширены. Брюшные рефлексы D=S, средней живости. Нижние конечности: объем движений физиологический. Мышечная сила соответствует возрасту. Трофика мышц без особенностей. Мышечный тонус ближе к физиологическому, слегка повышен. Гиперкинезов нет. Рефлексы коленные D=S, ахилловы D=S. Патологических стопных знаков нет. Координаторная сфера без особенностей. Ходит самостоятельно с 1 года 1 месяца, несколько ротирует внутрь правую стопу, опора с тенденцией на передний отдел стоп (эпизодическая доброкачественная дистоническая реакция опоры на стопу). Менингеальных симптомов нет. Тазовые органы без патологии.
На вторые сутки пребывания в отделении количество эпизодов отведения глаз в сторону составило порядка 10. Длительность эпизодов колебалась от 5–10 секунд до нескольких минут. Эпизодам отведения глаз сопутствовало расстройство координации легкой степени выраженности, которое исчезало через 5–10 минут после окончания окуломоторного пароксизма.
Выставлен предварительный диагноз: пароксизмальные состояния с наличием эпизодов тонического отведения глаз в сторону неуточненного генеза.
До проведения обследования с целью снижения возбудимости центральной нервной системы ребенку назначен громецин в дозе 0,1 г по 1 таблетке 2 раза в день.
Проведенное электроэнцефалографическое (ЭЭГ) обследование выявило легкие диффузные изменения с признаками нейрофизиологической незрелости. Пароксизмальной активности не зарегистрировано (см. рис. 1). Общий и биохимический анализы крови без патологии.
Рисунок 1. Первичное ЭЭГ-обследование. Легкие диффузные изменения с признаками нейрофизиологической незрелости. При проведении нейровизуализационного исследования (МРТ 2 Тл) выявлены признаки некоторого усиления МР-сигнала в парагиппокампальной области (см. рис. 2а) и незначительного расширения переднего субарахноидального пространства (см. рис. 2б), что может свидетельствовать в пользу перенесенной гипоксически-ишемической перинатальной энцефалопат На третьи сутки количество эпизодов отведения глаз сократилось до 6, при этом их продолжительность не превышала нескольких секунд.
Рисунок 2а. МРТ-исследование. Признаки усиления МР-сигнала в парагиппокампальной области.
Рисунок 2б. МРТ-исследование. Признаки незначительного расширения переднего субарахноидального пространства. На четвертые сутки количество пароксизмов продолжило уменьшаться и составило всего 2 эпизода длительностью 1–2 секунды. При этом ранее сопутствовавших данным состояниям нарушений координации не отмечалось.
На пятые сутки эпизоды отведения глаз полностью прекратились и в последующие дни пребывания в стационаре не повторялись.
Повторные ЭЭГ-обследования, проведенные на третьи и шестые (см. рис. 3а, 3б) сутки от момента госпитализации, региональных и патологических форм биоэлектрической активности не выявили.
Исследование крови на вирусы, бактерии и простейшие не позволило выявить значимого инфекционного фактора в развитии текущего заболевания.
Рисунок 3а. Повторное ЭЭГ-обследование. Легкие диффузные изменения биоэлектрической активности головного мозга. Региональных и патологических форм активности не выявлено.
Рисунок 3б. Повторное ЭЭГ-обследование. Легкие диффузные изменения биоэлектрической активности головного мозга. Региональных и патологических форм активности не выявлено.
Окончательный диагноз: пароксизмальные состояния по типу доброкачественных эпизодов тонического отведения глаз в сторону неэпилептического генеза.
Противоэпилептическая терапия не назначалась. Ребенок выписан домой в удовлетворительном состоянии.
При контрольном осмотре через 2 месяца после выписки из стационара было установлено, что пароксизмальные состояния не повторялись, неврологический статус сохранялся прежним. Девочка продвинулась в психоречевом развитии: увеличился активный и пассивный словарный запас, стала говорить предложениями из двух слов. ЭЭГ-обследование существенных изменений не выявило.
Комментарий
Доброкачественные тонические отведения глаз в сторону у детей — это гетерогенная группа состояний с пролонгированными эпизодами постоянных или преходящих девиаций глазных яблок в противоположное желаемому направление с быстрым возвратом в исходное положение.
Этиология описываемого пароксизмального состояния неоднородна, а патогенез до настоящего времени остается до конца не установленным. По результатам исследований некоторых авторов, заболевание может иметь аутосомно-рецессивную и аутосомно-доминантную природу наследования. У таких пациентов могут выявляться мутации в гене кальциевого канала CACNA1A. Нельзя исключить вариант функционального генеза доброкачественного тонического отведения глаз в сторону вследствие незрелости мозговых структур и нарушения межнейронной коммуникации.
Наиболее часто исследователями рассматривается гипотеза возраст-зависимой дисфункции супрануклеарных путей. Этиологическими факторами симптоматических форм заболевания могут служить повреждения мезенцефальной области — мальформация вены Галена, пинеалома, гидроцефалия, опухоль гипофиза. Возможна также ятрогенная природа данного пароксизмального состояния. Ряд авторов указывает на более частое его развитие у тех детей, матери которых во время беременности принимали препараты вальпроевой кислоты.
Клинические проявления доброкачественного тонического отведения глаз в сторону отличаются некоторым разнообразием. Дебют заболевания, как правило, возникает в возрасте 4–10 месяцев. В наиболее крупном исследовании данной патологии возраст дебюта варьировал от 1 недели до 26 месяцев жизни (в среднем 5,5 месяца). Частота приступов вариабельна в течение суток от единичных до ежечасных. Характерно учащение и усиление выраженности пароксизмов при инфекционных заболеваниях, сопровождающихся лихорадкой, а также при физическом и психоэмоциональном переутомлении. Как правило, в течение всего периода заболевания модификации вида пароксизмов не происходит. Считается, что продолжительность заболевания и срок достижения ремиссии (спонтанного исчезновения отведения глаз) в среднем могут варьировать от нескольких дней до 5 лет.
При доброкачественных тонических отведениях глаз в сторону и вверх у ряда детей отмечаются эпизоды дополнительного наклона подбородка вниз, однако ряд авторов полагает, что это компенсаторный механизм с целью коррекции неправильной позиции глазных яблок. При существующем стереотипе отведения глаз в определенном направлении противоположное движение обычно не изменено. Тем не менее, у части пациентов во время пароксизма может иметь место однонаправленный нистагм с быстрым компонентом в обратную сторону.
Кроме того, некоторыми исследователями описаны гипометрические саккады и расходящееся косоглазие, которые могут сохраняться в течение некоторого времени (в отдельных случаях — длительно) после прекращения тонических отведений глаз.
Описываемое неэпилептическое пароксизмальное состояние периодически сопровождается моторной неловкостью и атаксией различной степени выраженности, продолжительностью от нескольких часов до нескольких дней. Координаторная дисфункция легкой степени выраженности также может иметь тенденцию к сохранению после разрешения основного заболевания.
По данным различных авторов, около 50 % детей с доброкачественным тоническим отведением глаз в сторону имеют нормальное психическое развитие, приблизительно 40 % — легкий интеллектуальный дефицит, 10 % — нарушения интеллекта от умеренной до выраженной степени. В подавляющем большинстве случаев нормальный психоневрологический статус у пациентов с описываемым вариантом пароксизмов коррелирует со спонтанной ремиссией в течение 2 лет от начала заболевания. Если же имеет место сочетание данного состояния и неврологического и/или когнитивно-мнестического дефицита, то необходимо дополнительное обследование ребенка на предмет симптоматической природы этиологии патологического процесса.
Инструментально-диагностические и лабораторные исследования чаще всего демонстрируют нормальные показатели нейровизуализации, электроэнцефалографии и метаболических параметров крови и ликвора у детей с идиопатическими (генетическими) формами заболевания. Золотой стандарт нейровизуализационного обследования — МРТ головного мозга, как правило, не выявляет патологических изменений.
Дифференциальный диагноз доброкачественных тонических отведений глаз в сторону проводят с эпилептическими пароксизмальными состояниями, в частности с окуломоторными приступами и атипичными абсансами.
Специфическое лечение данного состояния не разработано, попытки терапевтического воздействия чаще всего оказываются неэффективными. По данным наиболее крупного исследования, терапия антиконвульсантами, ацетазоламидом и адренокортикотропным гормоном не оказала влияния на течение заболевания. Тем не менее ряд авторов указывает на достижение положительного эффекта в отношении частоты и выраженности пароксизмов при применении дигидроксифенилаланина (леводопы).
Эпилептиформная активность на ЭЭГ у ребёнка
Как и почему проявляется эпилептиформная активность на ЭЭГ
В современной диагностике различных неврологических заболеваний электроэнцефалографический мониторинг является основным методом исследования эпилептической активности. У больных эпилепсией регистрируются определенные волны колебаний, характеризующие эпилептиформную активность.
Для наиболее точного диагностирования исследование лучше проводить в период обострения, однако эпилептиформная активность регистрируется на ЭЭГ и в межприступном периоде с возникновением патологических волн, или комплексов волн, отличающихся от фоновой активности.
Это могут быть острые волны, одиночные пики или вспышки, которые длятся буквально несколько секунд. Для четкого диагностирования заболевания эпилепсии такая форма активности волн не является абсолютным основанием.
Понятие «эпилептическая активность»
Данный термин применяется в двух случаях:
Связь с эпилептическими припадками могут иметь наследственные ЭЭГ-паттерны. Некоторые специфические комбинации имеют разные эпилептические синдромы.
Наличие на ЭЭГ эпилептиформной активности и паттернов эпилептического припадка, высокоамплитудные вспышки активности (более 150 мкВ) – важные признаки наличия эпилепсии.
ЭЭГ паттерны в клинической эпилептологии
Наиболее изученные паттерны:
ФОВ чаще регистрируется в детском возрасте, в периоде между 4 и 10 годами, а ФПР у детей до 15-16 лет.
При ФОВ наблюдаются следующие негативные отклонения:
Развивается примерно у 9%.
При наличии ФПР выявляются:
ФПР наблюдается также при мигренях, головокружениях, синкопе, анорексии.
Генерализованные спайк-волны
Частота ГСВ наблюдается у детей до 16 лет. У здоровых детей встречаются тоже очень часто, примерно в 3% случаев в возрасте до 8 лет.
Ассоциируются с первично генерализованными идиопатическими эпилептическими состояниями, например: синдром Говерса-Гопкинса или Герпина-Янца, пикнолепсия Кальпа.
Основа эпилептиформной активности
В основе эпилептиформной активности на уровне клеток происходит пароксизмальное смещение мембраны, из-за чего происходит вспышка потенциалов действия. За ними следует длительный период гиперполяризации.
Подобное действие происходит независимо от того, какая регистрируется эпилептиформная активность, фокальная или генерализованная.
Каждый из этих паттернов может наблюдаться и у фенотипически здоровых людей. Наличие данных паттернов не является четким основанием диагностики эпилепсии, но показывает возможность генетической предиспозии.
У некоторых пациентов эпилептиформная активность регистрируется только во время сна. Может быть спровоцирована некоторыми стрессовыми ситуациями, поведением самого человека.
Для четкого определения патологии можно спровоцировать приступ специальными раздражителями. Если во время сна пациенту провести световую ритмическую стимуляцию, то возможно выявить наличие эпилептиформных разрядов и паттерны эпилептического припадка.
Для генерации эпилептиформной активности необходимо вовлечение огромного числа нервных клеток – нейронов.
Выделяется 2 вида нейронов, которые в этом процессе играют важную роль:
Существуют некоторые исключения выраженной эпилептической активности, проходящей без приступов, но достигающей степени эпилептического статуса.
Процесс диагностирования
Для качественного диагностирования нужно учитывать эпилептиформные изменения при анализе ЭЭГ в совокупности с клиническими проявлениями и данными анамнеза.
Важно помнить, что электроэнцефалограмма имеет большую ценность для диагностирования, если сделана именно во время приступов у пациента.
Диагностическая ценность в периоде между приступами – низкая. У пациентов с неврологическими заболеваниями и у больных с неэпилептическими приступами эпилептиформная активность выявляется в 40% случаях.
Сам термин «эпилептическое изменение на ЭЭГ» сегодня уходит в прошлое, так как имеет прямое отношение к заболеванию.
Подход к терапии
Лечение должно назначаться только в случае наличия у пациента приступов, что подтверждает эпилептическую активность ЭЭГ.
При отсутствии приступов, даже на фоне патологических волн на ЭЭГ, лечение назначаться не должно, так как патологические изменения могут регистрироваться и без симптомов заболеваний нервной системы (наблюдается примерно у 1% здоровых людей).
При наличии синдрома Ландау-Клеффнера, ESES, различных бессудорожных эпилептических энцефалопатиях назначаются антиэпилептические препараты, так как эти заболевания вызывают нарушение памяти и речи, психические расстройства, у детей – задержку роста и трудности в обучении.
Эпилептиформная активность на ЭЭГ у ребёнка
Эпилептиформная активность – это электрические колебания головного мозга в виде острых волн и пиков, которые значительно отличаются от фоновой активности и могут быть обнаружены у детей, страдающих эпилепсией. Эпилептическую активность на рутинном ЭЭГ не всегда удаётся зарегистрировать.
В Юсуповской больнице для выявления эпилептиформной активности делают видео ЭЭГ мониторинг. Неврологи-нейрофизиологи, кандидаты медицинских наук в течение нескольких суток с помощью современной аппаратуры записывают биопотенциалы головного мозга. Клиника принимает пациентов 18+.
Виды эпилептиформной активности
Расшифровку результатов исследования проводят с помощью компьютерной программы. Эпилептическая активность у детей не является специфическим феноменом. По этой причине врачи функциональной диагностики делают расшифровку ЭЭГ и выдают на руки родителям заключение, а окончательный диагноз устанавливает детский невролог.
Различают следующие виды эпилептической активности на ЭЭГ:
Эпилептиформная активность в виде острых волн и пиков в межприступном периоде представляет собой суммирование возбуждающих и тормозных постсинаптических потенциалов, которые связаны с гиперсинхронным нейрональным разрядом, пароксизмальным смещением деполяризации и последующей гиперполяризацией.
При проведении стандартной ЭЭГ пациентам, страдающим эпилепсией, эпилептиформная активность выявляется в 30-55% случаев. Повторные исследования с депривацией (лишением) сна увеличивают вероятность выявления этого феномена до 80%. Длительный ЭЭГ мониторинг повышает выявляемость эпилептической активности на 20%.
При выполнении исследования во время приступа эпилепсии эпилептиформную активность выявляют у 95% пациентов. Если приступ исходит из глубинных отделов коры головного мозга и незначительно проецируется на поверхность, эпилептическая активность на ЭЭГ может не регистрироваться. Низкая чувствительность к эпилептиформной активности у детей, имеющих одиночный припадок эпилепсии или получающих адекватную противоэпилептическую терапию. При проведении классической ЭЭГ людям, не страдающим эпилепсией, также может обнаружиться эпилептическая активность. Это связано с их предрасположенностью к эпилепсии.
У 1,85 — 5,0% здоровых детей в возрасте 6-13 лет на ЭЭГ выявляют эпилептиформные изменения. Лишь у 5,3 — 8,0%малышей, у которых была обнаружена эпилептиформная активность на ЭЭГ, в дальнейшем развиваются эпилептические приступы. Часто выявляется эпилептическая активность на ЭЭГ в виде доброкачественных эпилептиформных паттернов детства на ЭЭГ у детей, страдающих перивентрикулярной лейкомаляцией. Эпилептиформную активность на ЭЭГ регистрируют у детей со снижением школьной успеваемости, проявлениями синдрома гиперактивности с дефицитом внимания, заикания, при аутистических расстройствах.
Причины эпилептиформной активности на ЭЭГ
Причины, которые приводят к эпилептической активности и развитию эпилепсии многообразны. Наиболее часто заболевание развивается по следующим причинам:
Причину эпилептиформной активности на ЭЭГ установить удаётся не всегда. В таком случае неврологи говорят о криптогенной эпилепсии.
Механизм развития эпилептической активности на ЭЭГ
В основе эпилептиформной активности на уровне клеток происходит пароксизмальное смещение мембраны, вызывающее вспышку потенциалов действия. За ними следует длительный период гиперполяризации. Подобное действие происходит вне зависимости от того, какой вид эпилептиформной активности регистрируется: фокальная или генерализованная. Каждый из этих паттернов может наблюдаться и у внешне здоровых людей. Наличие данных паттернов не является абсолютным основанием для установки диагноза эпилепсия, но показывает возможность генетической природы заболевания.
У некоторых детей эпилептиформная активность регистрируется только во время сна. Она может быть спровоцирована стрессовыми ситуациями, поведением самого ребёнка. человека. Для того чтобы чётко определить наличие патологии, нейрофизиологи во время исследования могут спровоцировать приступ специальными раздражителями. Выявляют е эпилептиформных разрядов и паттерны эпилептического припадка с помощью световой ритмической стимуляции.
Последствия эпилептиформной активности
ЭЭГ паттерны эпилептиформной активности у детей с отягощённой наследственностью имеют связь с эпилептическими припадками. При некоторых специфических комбинациях могут развиться разные эпилептические синдромы. Важные признаками наличия эпилепсии являются наличие на ЭЭГ эпилептиформной активности и паттернов эпилептического припадка, а также высокоамплитудные вспышки активности (более 150 мкВ). Фокальные доброкачественные острые волны регистрируется у детей в возрасте 4-10 лет, а 4 и 10 годами, а фотопароксизмальная реакция – у детей до 15-16 лет.
При фокальных доброкачественных острых волнах наблюдаются следующие негативные отклонения:
При наличии фотопароксизмальной реакции неврологи выявляют фотогенную эпилепсию, симптоматическую парциальную эпилепсию, идиопатическую парциальную эпилепсию, фебрильные судороги. Этот паттерн наблюдается при головокружениях, мигрени, анорексии. Генерализованные спайк-волны часто наблюдаются у детей до 16 лет. Они ассоциируются с первично генерализованными идиопатическими эпилептическими состояниями: синдромом Говерса-Гопкинса или Герпина-Янца, пикнолепсией Кальпа.
Выполнить ЭЭГ по доступной цене с целью выявления эпилептиформной активности можно, позвонив по телефону Юсуповской больницы. Запись на приём к неврологу-нейрофизиологу проводится круглосуточно в течение 7 дней недели. Результаты исследования выдаются на руки родителям после расшифровки ЭЭГ. Клиника принимает совершеннолетних пациентов.
Что делать, если у ребенка на ЭЭГ эпиактивность?
Такая тяжелая патология, как эпилепсия, традиционно сложна для диагностики. Самым характерным ее симптомом является эпилептический припадок, который не всегда удается наблюдать в клинических условиях, но в том случае, если эпиактивность на ЭЭГ у ребенка удается зафиксировать при обследовании, диагноз можно считать подтвержденным.
Крайнее проявление заболевания, или эпилептический приступ – непродолжительное неспровоцированное стереотипное расстройство в поведении, сознании, эмоциональной деятельности, чувственных или двигательных функциях. Нередко встречается похожий, эпилептиформный припадок, который не считается основанием для постановки диагноза эпилепсии. В таких случаях точный диагноз ставится, если на ЭЭГ эпиактивность проявила себя.
Как подтверждается диагноз эпилепсия?
Единственными надежными признаками заболевания считаются эпилептиформная активность на ЭЭГ и паттерны эпиприпадка. Как правило, в это же время фиксируются высокоамплитудные вспышки мозговых волн, но они не могут точно указать на патологию. ЭЭГ обязательно назначается для подтверждения диагноза, поскольку эпилептические разряды можно зафиксировать и вне припадка. Кроме того, исследование позволяет точно определить форму заболевания, что помогает назначить адекватное лечение.
Эпиактивность на ЭЭГ у ребенка без приступов может быть определена различными способами. Чаще всего для стимуляции эпиактивности используется световая ритмическая провокация, но может применяться гипервентиляция или другие дополнительные методики. Иногда случаи эпиактивности могут быть обнаружены только во время продолжительной регистрации ЭЭГ, чаще проводимой во время ночного сна с депривацией. Лишь у небольшой части пациентов не удается подтвердить диагноз таким исследованием.
Что можно увидеть на ЭЭГ при эпилепсии разных форм?
Каждый вид этой патологии характеризуется собственной клинической симптоматикой. Кроме того, эпилепсия на ЭЭГ выглядит по-разному.
Доброкачественная роландическая эпилепсия:
Эпилепсия формы Панайотопулоса:
Генерализованные идиопатические эпилепсии
Паттерны ЭЭГ чаще можно наблюдать у ребенка и при юношеской эпилепсии с абсансами:
Ранняя младенческая эпилептическая энцефалопатия:
Синдром Леннокса-Гасто:
Паттерны эпиприпадка могут фиксироваться и у фенотипически здоровых пациентов. В этом случае диагноз эпилепсия не ставится, но считается, что у таких людей существует генетическая предрасположенность к данной патологии. Как правило, рекомендуется периодическое прохождение специального обследования.
На чем основана эпилептиформная активность?
При эпилепсии наблюдается периодический «взрыв» потенциала действия клетки в результате пароксизмального сдвига ее мембраны. После этого наступает достаточно продолжительный период гиперполяризации. Этот механизм актуален для любой формы патологии, вне зависимости от того какая именно эпилептиформная активность распознается чувствительной аппаратурой.
Чтобы сгенерировать эпилептиформную активность нужно задействовать огромное число нейронов. В этот процесс всегда вовлекаются два вида нервных клеток. Первые – «эпилептические» нейроны, генерирующие автономные вспышки. Вторые – их окружающие нервные клетки, как правило находятся под афферентным контролем, но изредка вступают в активный процесс.
Как побороть эпилепсию?
Если обнаружена эпилептиформная активность на ЭЭГ у ребенка нужно принимать незамедлительные меры. Лечение эпилепсии – длительный и сложный процесс, и чем раньше оно начинается, тем больше шансов у ребенка прожить долгую, счастливую жизнь. При этом процесс лечения строго индивидуален и общих стандартов здесь нет. Значение имеет возраст пациента, течение заболевания, общее состояние ребенка, данные ЭЭГ.
Лечение редко занимает менее 3-5 лет, а в ряде случаев продолжается пожизненно. Основой терапии являются лекарственные средства, а при некоторых ее видах помогают различные нейрохирургические операции. Здесь имеет значение заключение ЭЭГ при эпилепсии – именно на его основании врач принимает решение о характере терапии, подбирает конкретные препараты и их дозировку.
Ни в коем случае нельзя самостоятельно менять режим приема препаратов и их дозировку. Даже в случае видимого улучшения решение о продолжении терапии принимает только врач, руководствуясь результатами лабораторных и аппаратных методов исследования.
Список препаратов, которые может назначить врач огромен, и среди основных групп можно назвать:
Конкретную комбинацию может подобрать только доктор. Терапевтическая схема строится на основе характера течения заболевания, и делится на три этапа:
Аномальная активность мозга – еще не эпилепсия
Почти полтора столетия назад, в мае 1873 года, в Германии родился первооткрыватель альфа-ритма мозга человека и создатель метода электроэнцефалографии Ханс Бергер. Надо отметить, что сам факт порождения мозгом электрического тока был открыт англичанином Ричардом Катоном. Но именно Бергер смог в 1924 году впервые зарегистрировать на бумажной ленте при помощи гальванометра электрические сигналы, снимаемые с поверхности головы без проникновения в мозг. А после того, как в 1929 году он представил первое описание энцефалограммы, в эпилептологии наступила новая эра.
Сегодня метод электроэнцефалографии (ЭЭГ) широко используется неврологами и другими врачами, занимающимися болезнями центральной нервной системы — в частности, головного мозга. ЭЭГ — обязательный инструмент диагностики эпилепсии. Поэтому направление на ЭЭГ получают люди, чья профессия подразумевает исключение этого заболевания. И иногда совершенно здоровый человек неожиданно получает результаты обследования с загадочной и пугающей фразой «Обнаружены признаки эпилептиформной активности». Что при этом делать, куда идти и надо ли впадать в панику — рассказывает MedAboutMe.
Что такое эпилепсия?
Эпилепсия – это заболевание центральной нервной системы, при котором развивается аномальная активность головного мозга, что приводит к судорогам, периодам необычного поведения и иногда к потере сознания.
Внешне проявления судорожного припадка могут выглядеть по-разному: у одних людей развиваются судороги в виде подергиваний конечностей, другие «зависают», «выключаются» из действительности на несколько секунд.
Единственный случай судорожного припадка еще не означает, что у человека эпилепсия, а вот два и более внешне ничем не спровоцированных приступа – уже повод для постановки диагноза. При этом проблема диагностики эпилепсии стоит перед неврологами на протяжении всего времени знакомства с этим заболеванием.
Эпилептиформная активность на ЭЭГ у ребёнка
Многие изменения на ЭЭГ не являются специфичными, но все же некоторые из них достаточно определенно связаны с конкретными заболеваниями, такими как эпилепсия, герпетический энцефалит и метаболические энцефалопатии. В целом, о повреждении нейронов или их дисфункции можно судить по наличию медленных волн (тета или дельта-ритм), регистрирующихся диффузно или над определенной областью мозга, в то время как диффузные или очаговые острые волны или спайки (эпилептиформная активность) свидетельствуют о тенденции к развитию судорожных припадков.
Очаговое замедление высокочувствительно и представляет большую ценность для диагностики очаговой нейрональной дисфункции или очагового повреждения мозга, но недостатком является его неспецифичность, поскольку невозможно определить тип поражения. Таким образом, инфаркт мозга, опухоль, абсцесс или травма на ЭЭГ могут вызвать одинаковые очаговые изменения. Диффузное замедление с большей вероятностью свидетельствует об органическом, а не о функциональном характере поражения, но также не является специфическим признаком, поскольку может наблюдаться без какой-либо существенной токсической, метаболической, дегенеративной или даже мультифокальной патологии. ЭЭГ является ценным диагностическим методом у пациентов с нарушениями сознания и в некоторых обстоятельствах может предоставлять прогностически значимую информацию. В заключение нужно отметить, что регистрация ЭЭГ важна для установления cмepти мозга.
1. Некоторые разновидности межприступного паттерна ЭЭГ обозначают термином «эпилептиформные», поскольку они имеют отчетливую морфологию и наблюдаются на ЭЭГ у большинства пациентов с судорожными припадками, но редко регистрируются у пациентов с отсутствием типичной для эпилепсии клинической симптоматики. Эти паттерны включают спорадические спайки, острые волны и комплексы спайк-медленная волна. Не все спайк-паттерны свидетельствуют об эпилепсии: 14 Гц и 6 Гц позитивные спайки; спорадические спайки, регистрируемые во время сна (шлюзовые спайки), 6 Гц спайк-волна комплексы; психомоторный паттерн — все это паттерны спайков, клиническое значение которых не вполне выяснено. Межприступные данные следует интерпретировать с осторожностью. Хотя некоторые патологические паттерны могут свидетельствовать в пользу диагноза эпилепсии, даже эпилептиформные изменения, с некоторыми исключениями, слабо коррелируют с частотой и вероятностью возобновления эпилептических припадков. Всегда следует лечить пациента, а не ЭЭГ.
2. У большей части пациентов с недиагностированной эпилепсией регистрируется нормальная ЭЭГ. Однако эпилептиформная активность высоко коррелирует с клиническими проявлениями эпилепсии. Эпилептиформная ЭЭГ регистрируется только у 2 % пациентов, не страдающих эпилепсией, тогда как этот паттерн ЭЭГ фиксируется у 50—90 % пациентов с эпилепсией в зависимости от обстоятельств проведения записи и количества выполненных исследований. Наиболее убедительные доказательства в пользу диагноза «эпилепсия» у пациентов с эпизодическими клиническими проявлениями можно получить при регистрации ЭЭГ во время типичного эпизода.
3. ЭЭГ помогает установить, распространяется ли судорожная активность в период приступа на весь мозг (генерализованные припадки) или ограничена каким-либо очагом (очаговые или парциальные припадки) (рис. 33.2). Это разграничение важно, поскольку причины разных типов припадков могут быть различными при одинаковых клинических проявлениях.
4. В целом, обнаружение эпилептиформной активности ЭЭГ может помочь в классификации типа припадков, наблюдающихся у пациента.
Генерализованные припадки не очагового происхождения обычно ассоциированы с двусторонними синхронными вспышками спайков и комплексов спайк-волна.
Постоянная очаговая эпилептиформная активность коррелирует с парциальной, или очаговой, эпилепсией.
— Передние височные спайки коррелируют со сложными парциальными эпилептическими припадками.
— Роландические спайки коррелируют с простыми двигательными или чувствительными эпилептическими припадками.
— Затылочные спайки коррелируют с примитивными зрительными галлюцинациями или снижением зрения во время приступов.
5. Анализ ЭЭГ позволяет провести дальнейшую дифференцировку нескольких относительно специфических электроклинических синдромов.
Гипсаритмия характеризуется высоким вольтажом, аритмичным паттерном ЭЭГ с хаотическим чередованием длительных, мультифокальных спайк-волн и острых волн, а также многочисленными высоковольтажными аритмичными медленными волнами. Этот инфантильный паттерн ЭЭГ обычно регистрируется при патологии, характеризующейся инфантильными спазмами, миоклоническими подергиваниями и отставанием в умственном развитии (синдроме Уэста) и обычно указывает на выраженную диффузную дисфункцию мозга. Инфантильные спазмы представляют собой тонические сгибания и разгибания шеи, туловища и конечностей с отведением рук в стороны продолжительностью, как правило, 3—10 секунд. Данные ЭЭГ и клинического обследования не коррелируют с каким-либо определенным заболеванием, но свидетельствуют о наличие тяжелого поражения мозга в возрасте до 1 года.
Наличие на ЭЭГ комплексов 3 Гц спайк-волна связано с типичными абсансами (эпилепсия petit mal). Этот паттерн чаще всего наблюдается у детей в возрасте между тремя и пятнадцатью годами и усиливается при гипервентиляции и гипогликемии. Подобные ЭЭГ-изменения обычно сопровождаются определенной клинической симптоматикой, такой как появление неподвижного взгляда прямо перед собой, коротких клонических движений, отсутствием реакции на раздражители и отсутствием двигательной активности.
Генерализованные множественные спайки и волны (паттерн «полиспайк-волна») обычно ассоциирован с миоклонус-эпилепсией или другими генерализованными эпилептическими синдромами.
Генерализованные медленные паттерны спайк-волна частотой 1-2,5 Гц наблюдаются у детей в возрасте от 1 до 6 лет с диффузной дисфункцией мозга. Большинство из этих детей отстает в умственном развитии, а припадки не поддаются медикаментозному лечению. Триада клинических признаков, состоящая из задержки умственного развития, тяжелых эпилептических припадков и медленного ЭЭГ-паттерна спайк-волна носит название синдрома Леннокса-Гасто.
6. Очаговое замедление (дельта-активность) в межприступном периоде обычно указывает на наличие структурного повреждения мозга в качестве причины эпилептических припадков. Однако подобное очаговое замедление может быть преходящим следствием парциального эпилептического припадка и не свидетельствует о значимом структурном повреждении. Такое замедление может клинически коррелировать с преходящим послеприступным неврологическим дефицитом (феномен Тодда) и проходить в течение трех дней после приступа.
7. На данных ЭЭГ может основываться диагноз у пациента при записи пролонгированного эпилептиформного ЭЭГ-патгерна, лишь на короткое время сменяющегося нормальным ЭЭГ-ритмом, что является признаком бессудорожного эпилептического статуса.
8. Амбулаторный ЭЭГ-мониторинг представляет собой запись ЭЭГ в условиях свободного передвижения пациента вне ЭЭГ-лаборатории, как при холтеровском мониторировании при записи ЭКГ. Основное показание для использования этого метода — документирование возникшего припадка или другого феномена, особенно у пациентов, припадки у которых возникают спонтанно или в связи с какими-либо специфическими событиями или видами деятельности. Результат амбулаторного ЭЭГ-мониторинга зависит от поведения пациента, но отсутствие на ЭЭГ эпилептиформной активности в течение приступа не полностью исключает диагноз эпилепсии, т. к. запись через поверхностные электроды может не отображать эпилептические пароксизмы, возникающие в срединных височных, базальных фронтальных или глубоких среднесагиттальных структурах мозга.
9. Отсутствие эффекта от лечения очаговых эпилептических припадков иногда является показанием к операции по удалению патологического очага. Точное определение локализации эпилептогенной области мозга требует специализированного стационарного оборудования, позволяющего одновременно проводить видеозапись и регистрацию ЭЭГ. Методика с применением этого же оборудования часто используется для выяснения, являются ли наблюдающиеся у пациента припадки эпилептическими или они носят функциональный (психогенный) характер.