Фсг гормон что это такое у женщин при климаксе
Менопаузальная гормонотерапия (МГТ)

Почему же процент женщин, принимающих МГТ, остается невысоким?
Крупное американское исследование WHI (Women’s Health Initiative, 2002 г.) вызвало драматический период в судьбе менопаузальной гормонзаместительной терапии, что способствовало резкому сокращению МГТ в большинстве стран мира, появлению страхов и сомнений в отношении пользы и рисков.
Преждевременное завершение части исследования по менопаузальной гормонзаместительной терапии (МГТ) привлекло к себе всеобщее внимание. Как женщины, так и врачи чувствовали себя обманутыми, так как терапия, которая до этого считалась полезной для здоровья в долгосрочной перспективе, теперь оказалась опасной. Отличающийся от фактического изложения пресс-релиз предварительной работы прогремел в СМИ за неделю до того, как сама статья стала доступна для большинства читателей. Сообщалось, что исследование было остановлено в связи с повышенным риском развития рака молочной железы, связанным с заместительной гормональной терапией. На самом деле, в скорректированном анализе связь МГТ и рака молочной железы не была статистически значима!
Последующий углубленный анализ результатов WHI показал, что МГТ характеризуется благоприятным профилем пользы/риска у более молодых женщин, которые начинают терапию в близкие к менопаузе сроки. Эти результаты характеризовались сходным защитным воздействием терапии в отношении ИБС и снижения общей смертности, которые были продемонстрированы ранее в крупномасштабных наблюдательных исследованиях с участием относительно молодых женщин. После WHI широкое распространение получила так называемая временная гипотеза или гипотеза «окна терапевтических возможностей», согласно которой существует различное влияние МГТ на атеросклероз и связанные с ним клинические события в зависимости от возраста женщины и времени начала использования МГТ по отношению к моменту наступления менопаузы.
Основными недостатки данного исследования являлись:
Что же происходит с женским организмом в 45-55 лет?
Что будет если МГТ не проводить?
А зачем нужно так «рисковать» и принимать «страшные» гормональные препараты при наступлении менопаузы? Ведь это естественный процесс, может, пусть все идет, как заведено природой? — Но тогда мы неизбежно столкнемся с заболеваниями, которые также предопределены природой.
Сначала появляются ранние симптомы:
Через некоторое время появятся и поздние нарушения, связанные с длительным дефицитом половых гормонов:
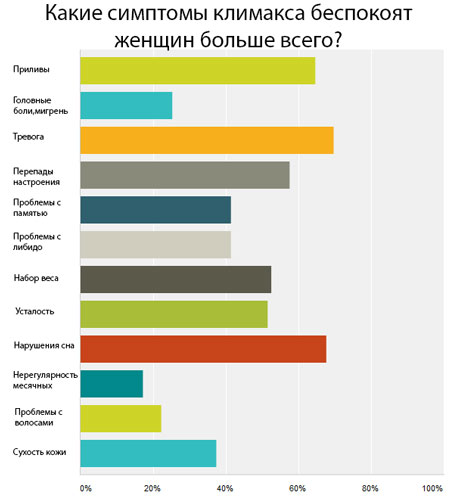
Какое обследование проводится перед МГТ
Перед назначением менопаузальной гормональной терапии необходимо обследование (впрочем, которое необходимо проводить хотя бы раз в год и без терапии всем сознательным женщинам старше 45 лет).
Дополнительные обследования (при соответствующих данных анамнеза):
Когда пора начинать менопаузальную гормональную терапию?
Но проблема в том, что диапазон нормы ФСГ огромен, и для каждой женщины уровень свой. В идеале нужно сдать анализы крови на гормоны в период максимального расцвета – с 19 до 23 лет. Это и будет вашей индивидуальной идеальной нормой. А начиная с 45 лет ежегодно сверять с ней результаты. Но даже если вы впервые слышите о ФСГ – лучше поздно, чем никогда: в 30, 35, 40 лет имеет смысл выяснить свой гормональный статус, чтобы ближе к критическому возрасту было, на что ориентироваться.
Как самостоятельно понять, что пришло время МГТ?
Уровень эстрогенов снизился, если:
Препаратов огромное количество, какие из них наиболее безопасны?
Действует принцип «минимальности» и «натуральности»!
Для менопаузальной гормональной терапии применяются различные препараты, которые могут быть разделены на несколько групп:
«Натуральные» эстрогены – это препараты эстрогенов, которые по химической структуре идентичны эстрадиолу, синтезируемому в организме женщин. Благодаря современным технологиям создан синтетический эстрадиол, но по своей химической структуре он идентичен натуральному Эстрадиол–17b.
На сегодняшний день таким критериям более всего соответствует препарат Фемостон. Препараты линейки фемостона имеют различные дозировки, что укладывается в один из основных постулатов современной концепции МГТ – использование наименьшей возможной дозировки, которая сохраняет эффективность.
Препараты для двухфазной терапии – когда еще есть месячные
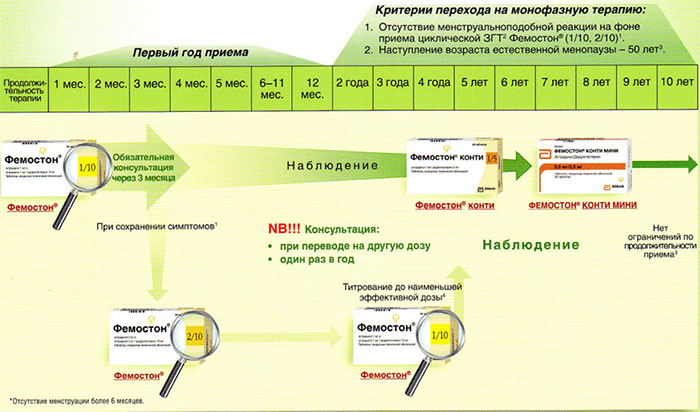
Фемостон 1/10 и Фемостон 2/10
В состав Фемостона 1/10 входят 28 таблеток. 14 белых, содержащих 1 мг Эстрадиола, и 14 серых, содержащих 1 мг Эстрадиола и 10 мг Дидрогестерона.
Состав Фемостона 2/10 отличается только количеством Эстрадиола
Препараты для монофазной терапии – когда месячные отсутствуют
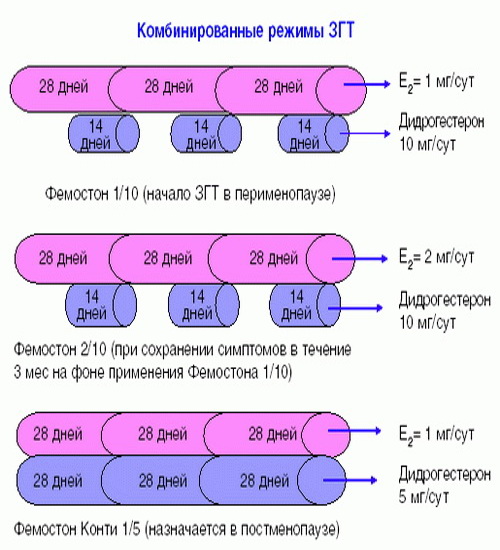
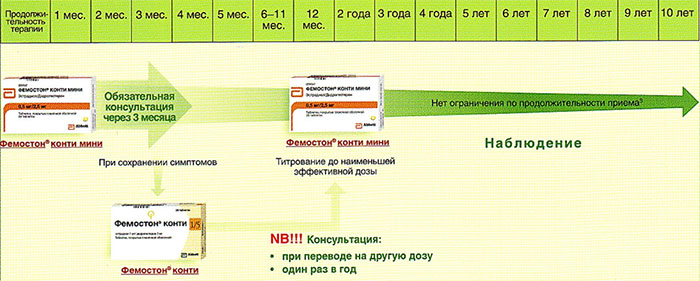
В состав Фемостона конти 1/5 входят 28 таблеток, содержащих 1 мг Эстрадиола и 5 мг Дидрогестерона.
В состав Фемостона мини 0,5/2,5 входят 28 таблеток, содержащих 0,5 мг Эстрадиола и 2,5 мг Дидрогестерона.
Ниже представлена более подробная схема первоначального назначения препаратов фемостон в пременопаузе (то есть до прекращения менструаций, но при наличии характерных климактерических симптомов). Пациенткам, у которых менструации не прекратились, рекомендуют начинать лечение в первый день менструального цикла. Пациенткам с нерегулярным менструальным циклом целесообразно начинать лечение после 10-14 дней монотерапии прогестагеном («химический кюретаж»).
Далее Вашему вниманию представлен алгоритм первоначального назначения препарата фемостон в постменопаузе (то есть когда уже прошел год и более после последней менструации).
Какой способ применения препаратов лучше?
Трансдермальное (накожное) нанесение позволяет избежать первой стадии печеночного метаболизма, благодаря чему колебания концентрации эстрадиола в плазме крови при применении накожных препаратов незначительны. Метаболизм и выведение эстрадиола при трансдермальном введении подобен метаболизму натуральных эстрогенов.
Большинству пациентов желательно использовать оптимальную и наиболее безопасную на сегодняшний день схему: Дивигель накожно + Утрожестан интравагинально.

Схема приема для женщин, у которых сохранена менструальная функция, назначается врачом. Обычно средство прописывают циклом с первого дня после окончания менструации (5 день цикла) в течение 25 дней, после овуляции (c 16 по 25 день цикла) нужно добавлять препараты гестагенов.
Утрожестан – содержит прогестерон микронизированный, существует в двух формах — 100 и 200 мг.
При МГТ в постменопаузе в непрерывном режиме препарат Утрожестан применяется в дозе 100 мг с первого дня приема эстрогенов.
При болях в молочной железе можно добавить прожестожель ежедневно по 1 дозе на каждую молочную железу 2-4 недели.
Противопоказаниями для заместительной гормонотерапии являются:
Нужен ли женщинам тестостерон?
Согласно рекомендациям Международного общества по менопаузе (International Menopause Society (IMS)) основное показание для применения тестостерона – лечение уменьшенного сексуального влечения, которое заставляет данную женщину испытывать значительные страдания. До рассмотрения вопроса о проведении терапии тестостероном необходимо решить вопросы, связанные с другими причинами нарушенного сексуального желания и/или возбуждения. К ним относятся диспареуния, депрессия, побочные эффекты лекарственных препаратов, проблемы взаимоотношений и другие проблемы со здоровьем, влияющие на женщину или ее партнера.
В настоящее время возможно применение трансдермальных препартов. На отечественном фармацевтическом рынке существует только один вариант – Андрогель, но его применение у женщин является «off-label», то есть не разрешено инструкцией. Обычно назначается 1/5 пакета в день (то есть 1 г геля/10 мг тестостерона).
Еще более перспективным может стать интравагинальная форма тестостерона, которая также может оказывать благоприятное действие при лечении вульвовагинальной атрофии.
Ключевые положения по применению препаратов тестостерона
Самые частые заблуждения:
А как же рак молочной железы, ведь это самая главная причина смерти у женщин?
В этом утверждении много заблуждений. На самом деле рак молочной железы – причина смертности в 4% случаев. Ведущая причина преждевременной смерти – сердечно-сосудистые заболевания (50%), которые запускает инсулинорезистентность. А она возникает на фоне гормональных нарушений.
Гормоны вызывают побочные эффекты и от них толстеют?
Новые низкодозированные и высокоселективные препараты направлены четко на мишень. Врачи на протяжении многих лет наблюдали за тысячами женщин, которые получали МГТ? Сегодня уже есть уникальные гестагены, метаболически нейтральные, они не приводят к ожирению и вместе с тем не понижают тестостерон, если у женщины нет его избытка. Выработаны и новые схемы лечения. Иногда при применении таблеток с эстрогенами, где-то в 10% случаев, бывают головные боли и боль в венах. В этом случае они заменяются на трансдермальные формы в виде геля.
Зачем мне принимать гормоны, если у меня нет приливов и отличное самочувствие?
Вместе с падением уровня гормонов возникает риск развития возрастных болезней: повышается артериальное давление, возникает ожирение, увеличивается риск развития сахарного диабета второго типа, подагры, остеопороза и онкологических заболеваний.
Вместо таблеток лучше принимать травы и различные фитоэстрогены?
Эффективность данных препаратов по устранению вазомоторных симптомов составляет 30%, что равно эффективности плацебо. При этом данная группа препаратов никаким образом не оказывает профилактического действия на возрастные заболевания (сердечно-сосудистые, онкологические заболевания, остеопороз, ожирение и сахарный диабет).
Что такое постменопауза? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
Постменопауза — это один из периодов угасания репродуктивной функции, который начинается после менопаузы и длится до 65-70 лет или до конца жизни. Этот этап требует от женщины особого внимания к состоянию своего здоровья, так как в это время её организм подвержен развитию различных заболеваний.
Пременопауза — это период, когда месячные становятся нерегулярными. Он может длиться несколько лет до наступления последней менструации.
Пременопауза может наступить в любом возрасте за 1-3 года до менопаузы. Возраст начала данного периода зависит от генетических и индивидуальных особенностей женского организма. На этапе пременопаузы у женщины начинают проявляться вазомоторные и эмоционально-психические расстройства: появляются приливы, отмечается неустойчивость настроения, изменяется гормональный профиль, который определяется по анализам крови. Как правило, в это время начинает повышаться уровень ФСГ — гормона гипофиза, стимулирующего работу яичников. Уровень эстрогенов может оставаться в норме за счёт усиленной выработки ФСГ.
Так как яичники начинают неравномерно вырабатывать женские половые гормоны, цикл становится нерегулярным, а со временем полностью прекращается. Это говорит о том, что процесс созревания и выхода яйцеклетки уже не происходит.
Хаотичный выброс гормонов в период пременопаузы может приводить к различным женским заболеваниям:
Менопауза — это период, при котором менструации отсутствуют на протяжении одного года. Как правило, менопауза развивается в возрасте 50-55 лет. Наличие менструальноподобных кровянистых выделений в более позднем возрасте может свидетельствовать о гинекологической патологии, порой очень серьёзной, такой как рак гениталий. Это повод немедленно обратиться к врачу.
Симптомы постменопаузы
Все симптомы постменопаузы, сопровождаемой климаксом, можно разделить на три большие группы:
Вазомоторные симптомы особенно выражены в первые несколько лет постменопаузы. К ним относятся:
Гипертония может носить «кризовый» характер с ярко выраженной психоэмоциональной окраской. Она сопровождается ознобами, сердцебиением, перебоями (аритмией), затруднением дыхания.
Другим атипичным признаком постменопаузы является климактерическая миокардиодистрофия, которая сопровождается появлением боли в груди. Взаимосвязь между выраженностью такой боли и данными ЭКГ практически отсутствует: даже при выраженном болевом синдроме ЭКГ картина изменения либо незначительные, либо вовсе не выявляются.
Пациентки с таким нарушением обычно обращаются к терапевту с подозрением на ишемическую болезнь сердца. Но в отличие от ИБС, боли в сердце при климаксе постоянные и поддаются лечению гормональными препаратами.
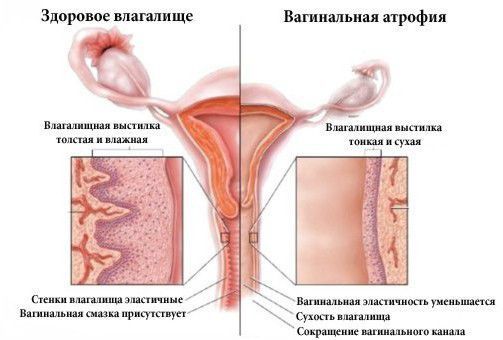
Урогенитальные расстройства встречаются более чем у 50 % женщин старше 55 лет. К таким расстройствам относятся:
Женщины чаще всего стесняются говорить об этих симптомах. Однако умалчивать о них во время приёма не стоит, так как они могут повлиять на постановку диагноза и тактику лечения.
К кожным признакам наступления постменопаузы относится резкое старение кожи — она становится сухой и морщинистой. Также сохнут слизистые оболочки, наблюдается ломкость ногтей, сухость и выпадение волос. Все эти изменения связаны с нехваткой эстрогенов, которая снижает образование коллагена в соединительной ткани.
У некоторых женщин усиливается рост волос на лице и снижается тембр голоса. Такие изменения вызываются усиленной выработкой андрогенов в яичниках при условии дефицита эстрогенов.
К поздним обменным нарушениям относятся:
Патогенез постменопаузы
Со временем функцию выработки эстрогенов для поддержания обменных процессов в организме берут на себя надпочечники. Также в метаболизм эстрогенов включается жировая ткань. Поэтому у женщин в постменопаузе преобладают такие фракции эстрогенов, как эстрон и эстриол. Однако компенсаторные возможности организма у всех женщин разные. Этим и объясняется разнообразие и выраженность клинических проявлений в постменопаузе.
Классификация и стадии развития постменопаузы
В зависимости от преобладания тех или иных возрастных проявлений постменопаузу принято делить на два периода:
Эмоционально-психические проявления обычно появляются ещё до наступления постменопаузы и беспокоят женщину в течение года после её окончания. Вазомоторные симптомы в виде приливов и других соматических проявлений присоединяются в самом начале постменопаузы и могут сохраняться в течение 3-5 лет.
Спустя 2-5 лет от начала постменопаузы проявляются урогенитальные симптомы в виде сухости влагалища, неприятных ощущений при половом акте, частом мочеиспускании и недержании мочи. Также в этот период начинаются изменения со стороны кожи, волос и ногтей.
В позднюю менопаузу на первый план выходят обменные нарушения в виде остеопороза, атеросклеротических поражений сосудов, нарушения мозгового кровообращения, болезни Альцгеймера и пр. Эти нарушения являются самостоятельными заболеваниями, требующими специфического лечения. Остеопороз, как правило, развивается постепенно и никак себя не проявляет. Его симптомы становятся заметными только спустя 10-15 лет после завершения менопаузы.
Тяжесть течения климактерического синдрома, который сопровождает постменопаузу, зависит от количества приливов в день. Согласно классификации учёного-гинеколога Е. М. Вихляевой, выделяют три степени тяжести климакса:
Осложнения постменопаузы
У женщин с тяжёлыми приливами повышается риск развития гипертензии и сердечно-сосудистых заболеваний. Так как сосудистый тонус становится неустойчивым, снижается стрессоустойчивость, в крови повышается уровень холестерина, что в итоге может привести к развитию ишемической болезни сердца, нарушению мозгового кровообращения и деменции.
Одним из осложнений поздней постменопаузы является остеопороз. Он развивается из-за недостатка эстрогенов, который нарушает кальциевый обмен в организме. Кости становятся хрупкими, переломы возникают легко, буквально «на ровном месте».
Самый опас ный перелом в постменопаузе — перелом шейки бедра. Он никогда не срастается самостоятельно, т. е. без реконструктивных операций, и часто приводит к инвалидизации больных.
Замечено, что развитию остеопороза особенно подвержены худощавые пациентки. Это связано с дефицитом жировой ткани, которая принимает участие в синтезе эстрогенов. Поэтому у женщин с умеренно развитой подкожно-жировой клетчаткой уровень эстрогенов выше.
Диагностика постменопаузы
Обязательным является обследование на раковые клетки — цитология и кольпоскопия. Данные исследования проводятся раз в год в связи с высокой частотой развития рака шейки матки и вульвы в период постменопаузы.
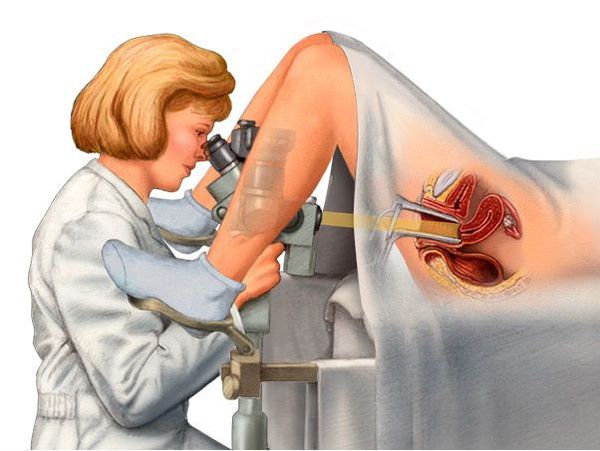
Цитология — это исследование мазка, взятого с поверхности шейки матки и цервикального канала на раковые клетки. Предпочтение следует отдавать жидкостной цитологии, при которой биоматериал помещается не на стекло, как при традиционной цитологии, а в специальный контейнер с консервирующей жидкостью. Её информативность приравнивается к биопсии шейки матки.
Кольпоскопия — это исследование шейки матки под микроскопом с обработкой шейки матки кислотным реактивом и красителями. Оно позволяет выявить морфологически изменённые клетки и участки на слизистой шейки матки и вульвы.
Лечение постменопаузы
Лечение расстройств в постменопаузе должно начинаться с общих рекомендаций по изменению образа жизни : правильное питание, физическая активность, полноценный сон и отдых, устранение негативных факторов окружающей среды.
В последние десятил етия для лечения климактерических расстройств активно используются гормональные препараты. Они обладают рядом положительных эффектов:
Гормональное лечение проводи тся не менее одного года (в среднем длится 3-5 лет). Если приливы не возвращаются, то приём гормональных препаратов следует прекратить.
Среди средств для гормонального лечения постменопаузальных расстройств выделяют двуфазные препараты: цикло-прогинова, дивина, климен, климонорм и фемостон. Они рекомендуются женщинам, начиная с пременопаузы, т. е. когда менструации ещё не закончились, но возникают нерегулярно. При наступлении постменопаузы показаны препараты для непрерывного режима: фемостон конти, фемостон мини, анжелик, индивина, климодиен и клиогест.
В последнее время для лечения климактерических расстройств в постменопаузе и профилактики остеопороза применяется препарат ливиал (тиболон, ледибон). Он оказывает эстрогеноподобное действие на те органы и ткани, которые испытывают дефицит эстрогенов. Особенно данный препарат подходит для пациенток с депрессией. Его можно принимать длительно.
Альтернатива гормонотерапии
В комплексном лечении постменопаузальных нарушений также используется психотерапия. Она помогает справиться пациентке с психологическими трудностями, возникающими во время постменопаузы, и предупредить развитие некоторых психосоматических осложнений.
Прогноз. Профилактика
Профилактика негативных последствий постменопаузы в первую очередь должна включать в себя изменение общего образа жизни:
Правильное питание предполагает низкоуглеводную диету, богатую растительной клетчаткой, фрукты, хлеб из муки грубого помола, злаковые и молочные продукты, богатые кальцием. Необходимо ограничить употребление животных жиров и соли. Желательно два раза в неделю устраивать «рыбные» дни.
Фсг гормон что это такое у женщин при климаксе
Комплексный анализ крови, предназначенный для обследования женщины при наступлении менопаузы.
Анализы крови при менопаузе.
Синонимы английские
Lab Diagnosis of Menopause.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Общая информация об исследовании
Менопауза – это прекращение циклической гормональной активности женского организма и менструаций. Это естественный исход процесса угасания женской репродуктивной функции при старении. Время наступления менопаузы зависит от многих причин, в том числе генетических факторов и общего состояния здоровья женщины. Средний возраст наступления менопаузы составляет 51 год.
Обычно менопаузе предшествует период нарушений менструального цикла (удлинение цикла, пропуск цикла, нерегулярные менструации), называемый пременопаузой. При стойком отсутствии менструаций в течение более 12 месяцев считается, что менопауза наступила.
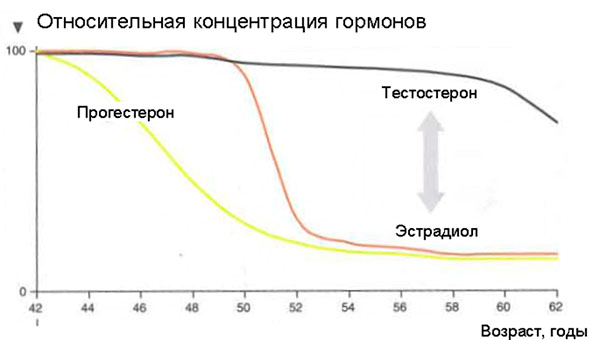
Менопауза сопровождается необратимыми гормональными изменениями в организме женщины – снижением уровня женских половых гормонов (эстрадиола) и повышением уровня гормонов передней доли гипофиза (лютеинизирующего гормона, ЛГ, и фолликулостимулирующего гормона, ФСГ).
Эстрадиол – главный половой гормон женщины репродуктивного возраста. Он вырабатывается яичниками. Его основной функцией является подготовка эндометрия матки к имплантации эмбриона. Также эстрадиол оказывает супрессивное действие на выработку ФСГ и активирующее действие на синтез ЛГ. Концентрация эстрадиола возрастает в первую половину менструального цикла и достигает максимума в период овуляции. Нарушение выработки эстрадиола яичниками приводит к ановуляторным циклам и НМЦ и в итоге к полному прекращению менструаций.
Изменения ФСГ и ЛГ, наблюдаемые при менопаузе, возникают в ответ на снижение уровня эстрадиола. ФСГ при менопаузе повышен обычно более значительно, чем ЛГ. Уровень ФСГ считается повышенным, если его концентрация превышает в два и более раза среднюю концентрацию ФСГ женщины репродуктивного возраста, измеренную в раннюю фолликулярную фазу (более 30 МЕ/л).
Как правило, менопауза – это клинический диагноз. В некоторых случаях, однако, требуется лабораторное обследование. Оно особенно показано женщинам с признаками наступления менопаузы в более молодом возрасте. Наступление менопаузы в возрасте до 40 лет называется преждевременной недостаточностью яичников (прежнее название – ранняя менопауза). Для нее характерно снижение эстрадиола и повышение ЛГ и ФСГ. Причины этого заболевания не до конца ясны, но считается, что имеет значение аутоиммунный процесс и инфекции (герпес-вирус, ЦМВ). Преждевременная недостаточность яичников наступает в результате воздействия на яичники ионизирующего излучения (лучевая терапия), химиотерапии или хирургического удаления обоих яичников. Для получения полной информации о функции яичников при подозрении на преждевременную недостаточность также может быть рекомендовано исследование ингибина В и антимюллерова гормона. Следует отметить, что преждевременная недостаточность яичников – это не самая частая причина отсутствия менструаций у молодой женщины. Для исключения других заболеваний и состояний (например, беременность) проводят дополнительные исследования.
Симптомы, характерные для наступления менопаузы (ночная потливость, приливы, нарушение менструального цикла), могут также наблюдаться и при гипертиреозе. Поэтому при обследовании женщины с такими жалобами целесообразно оценить функцию щитовидной железы с помощью тиреотропного гормона (ТТГ) и тироксина (Т4). Оптимальным является измерение свободного, а не общего тироксина, так как именно свободный тироксин обладает эффектами на органы и ткани. Гипертиреоз может быть обусловлен разными заболеваниями. В большинстве случаев он вызван болезнью Грейвса, при которой наблюдается увеличение концентрации свободного Т4 и снижение ТТГ. Повышение концентрации ТТГ и снижение уровня Т4 будет, напротив, указывать на то, что причиной гипертиреоза является аденома гипофиза.
Учитывая, что менопауза связана с прогрессированием некоторых заболеваний (остеопороз, сердечно-сосудистые заболевания, дислипидемия), при обследовании женщины с менопаузой могут потребоваться дополнительные лабораторное тесты, в том числе маркеры ремоделирования костной ткани, липидограмма и при планировании заместительной гормональной терапии общий анализ крови и функций печени и почек.
Для чего используется исследование?
Когда назначается исследование?
Что означают результаты?
Изменение концентрации гормонов, характерное для менопаузы: