Фуросемид или диувер что лучше
Торасемид — новая возможность в лечении пациентов с хронической сердечной недостаточностью и артериальной гипертензией
Торасемид — петлевой диуретик пролонгированного действия, характеризуется высокой биодоступностью и благоприятными фармакодинамическими свойствами. Представлены данные о клинической эффективности применения торасемида при лечении пациентов с хронической с
Torsemide — loop diuretic prolonged action, has high bioavailability and favorable pharmacodynamic properties. The article presents data on the clinical efficacy of torasemide in patients with chronic heart failure and hypertension.
Согласно данным эпидемиологических исследований распространенность клинически выраженной хронической сердечной недостаточности (ХСН) в Российской Федерации составляет 4,5% (5,1 млн человек), годовая смертность данной категории пациентов — 12% (612 тыс. больных) [1, 2]. Основными причинами развития ХСН является в 88% случаев наличие артериальной гипертензии (АГ), а в 59% ишемической болезни сердца, комбинация данных заболеваний встречается у каждого второго пациента с ХСН [3]. При этом среди всех больных с сердечно-сосудистыми заболеваниями основной причиной госпитализации в 16,8% в любой стационар служит декомпенсация ХСН [2].
Декомпенсация ХСН проявляется на практике усилением одышки, застоем в легких и при осмотре выраженными отеками нижних конечностей. Основным мероприятием терапии является коррекция водного гомеостаза как важнейшего инструмента гармонизации нейрогуморального дисбаланса. В данной ситуации диуретики — препараты первой линии при лечении острой и хронической сердечной недостаточности [4]. В ежедневной клинической практике каждый врач — кардиолог, терапевт сталкивается с необходимостью назначения препарата из группы диуретиков для лечения пациентов с ХСН, АГ, что требует огромного врачебного искусства, так как нерациональное применение препаратов этой группы является одной из важных причин декомпенсации ХСН [5].
Диуретики — это гетерогенная группа препаратов, увеличивающая объем выделяемой мочи и экскрецию натрия. Различаются по механизму действия, фармакологическим свойствам и соответственно показаниям к назначению. В соответствии с механизмом действия препараты делятся на 4 класса [6]:
В кардиологии активно применяются последние 3 класса диуретиков. Наиболее мощным диуретическим эффектом обладают петлевые диуретики, именно их применение рекомендовано у пациентов с клинически выраженными проявлениями ХСН [4]. Помимо мочегонного действия петлевые диуретики через индукцию синтеза простагландинов способны вызывать дилатацию почечных и периферических сосудов [7]. Ярким представителем данного класса является фуросемид, применяемый с 1959 года до настоящего времени при лечении остро декомпенсированной и терминальной ХСН [8]. Однако его ежедневное применение вызывает дискомфорт у пациентов, который выражается в императивном позыве к мочеиспусканию в течение 1–2 часов после приема, отмечается ортостатическая гипотензия на пике активности препарата, все это способствует снижению приверженности к лечению.
В этой связи появление на отечественном фармакологическом рынке петлевого диуретика пролонгированного действия — оригинального торасемида в 2011 г. позволило не только более качественно и эффективно лечить пациентов с ХСН, но и повысить комплаентность среди пациентов. Торасемид, как и все петлевые диуретики, ингибирует реабсорбцию натрия и хлоридов в восходящей части петли Генле, но в отличие от фуросемида блокирует также эффекты альдостерона, т. е. в меньшей степени усиливает почечную экскрецию калия. Это снижает риск развития гипокалиемии — одной из главных нежелательных лекарственных реакций петлевых и тиазидных диуретиков. Главным преимуществом торасемида является наличие у него камедьсодержащей оболочки, которая замедляет высвобождение действующего вещества, что уменьшает колебания его концентрации в крови и, следовательно, обеспечивает более стойкий и длительный эффект [9]. Фармакокинетические свойства торасемида отличаются от фуросемида, отличия представлены в табл.
Важным преимуществом торасемида является высокая биодоступность, которая составляет более 80% и превосходит таковую у фуросемида (50%). Биоусвояемость торасемида не зависит от приема пищи, в связи с чем, в отличие от фуросемида, появляется возможность применять его в любое время суток. Высокая и предсказуемая биодоступность определяет надежность диуретического действия торасемида при ХСН и позволяет более успешно применять препарат перорально, даже при случаях тяжелой ХСН [10]. Преимуществом торасемида пролонгированной формы является медленное высвобождение действующего вещества, что не приводит к развитию ярко выраженного пика действия и позволяет избежать феномена «повышенной постдиуретической реабсорбции». Это свойство представляется очень важным в аспекте обсуждаемой проблемы безопасности, так как с ним связывается уменьшение риска рикошетной гиперактивации нейрогормональной системы. Кроме того, однократный прием торасемида в сутки повышает приверженность пациентов к лечению согласно данным исследования на 13% в сравнении с терапией фуросемидом [11].
Торасемид метаболизируется цитохромом Р450, чем объясняется отсутствие изменений его фармакокинетических свойств у пациентов с сердечной недостаточностью или хронической болезнью почек. Только 25% дозы выводится с мочой в неизмененном виде (против 60–65% при приеме фуросемида). В связи с этим фармакокинетика торасемида существенно не зависит от функции почек, в то время как период полувыведения фуросемида увеличивается у больных с почечной недостаточностью. Действие торасемида, как и других петлевых диуретиков, начинается быстро. Доза торасемида 10–20 мг эквивалентна 40 мг фуросемида. При увеличении дозы наблюдалось линейное повышение диуреза и натрийуреза [11].
Торасемид является единственным мочегонным средством, эффективность которого подтверждена в крупных многоцентровых исследованиях [12–14]. Так, в одном из самых крупных до настоящего времени исследовании TORIC (TORasemide In Chronic heart failure) было включено 1377 больных с ХСН II–III ФК (NYНА), рандомизированных к приему торасемида (10 мг/сут) или фуросемида (40 мг/сут), а также других диуретиков. В исследовании оценивали эффективность, переносимость терапии, динамику клинической картины, а также смертность и концентрацию калия в сыворотке крови. По результатам данного исследования терапия торасемидом была достоверно эффективней и позволяла улучшить функциональный класс у пациентов с ХСН, и значительно реже на данной терапии отмечалась гипокалиемия (12,9% против 17,9% соответственно; р = 0,013). Также в ходе исследования была выявлена достоверно более низкая общая смертность в группе пациентов, принимавших торасемид (2,2% против 4,5% в группе фуросемида/другие диуретики; p
ГБОУ ВПО ОмГМА МЗ РФ, Омск
Список лучших мочегонных средств
Медикаментозные и растительные мочегонные препараты.
23 сентября, 2021 год
Содержание
Мочегонные препараты врач назначает при различных отеках, гипертонии, для профилактики камней в почках и т. д. Не секрет, что некоторые женщины с помощью мочегонных средств пытаются даже похудеть, но это опасно для здоровья. Дело в том, что мочегонные вместе с жидкостью выводят из организма калий – нарушается сокращение мышц (в том числе сердечной). Именно поэтому подобные препараты должен назначать исключительно врач, учитывая основное заболевание, возможные противопоказания и побочные эффекты.
Как выбрать мочегонное средство
Существуют специфические факторы, которые нужно учитывать, если вы выбираете мочегонное средство.
Кроме мочегонных препаратов-медикаментов, часто используются мягкие средства – растительного происхождения. Обычно их назначают в комплексном лечении цистита, уретрита и т. д. Растительные мочегонные не только выводят лишнюю воду, но и снимают воспаление.
Какие бывают мочегонные средства
Все мочегонные препараты разделены на несколько категорий: по спектру применения и механизму действия.
Классы диуретиков и показания к их применению
| Класс диуретиков | Показания |
|---|---|
| Осмотические | Отек мозга, легких, острый приступ глаукомы, отравление барбитуратами |
| Ингибиторы карбоангидразы | Отеки на почве легочно-сердечной недостаточности, глаукома, эпилепсия |
| Петлевые | Гипертонический криз, отеки мозга, ХПН, отравление водорастворимыми ядами |
| Тиазиды и тиазидоподобные диуретики | Гипертоническая болезнь, сердечно-сосудистая недостаточность, цирроз печени, нефрозы, нефропатия беременных, глаукома |
| Калийсберегающие | Гипертоническая болезнь, сердечная недостаточность, цирроз печени, гипокалиемия при лечении диуретиками других групп |
| Растительные | Почечные отеки, уистит, ХПН |
| Производные ксантина | Гипертоническая болезнь, сердечная недостаточность (в комплексной терапии) |
Лучшие мочегонные средства
У всех мочегонных препаратов (и медикаментозных, и растительных) имеются свои показания, побочные эффекты и противопоказания. И даже если у лекарств одинаковые действующие вещества, все эти параметры могут отличаться. Поэтому очень важно, чтобы их назначал исключительно врач. В нашем списке – самые эффективные мочегонные средства, которые чаще всего прописывают врачи при различных заболеваниях.
Гидрохлортиазид
Одно из самых действенных средств для выведения лишней жидкости и солей натрия из организма. Назначают «Гидрохлортиазид» при болезнях почек, сердца, легких, для снижения давления и уменьшения отечности. Препарат не образует метаболитов и в неизмененном виде выводится почками. Максимальное действие мочегонного средства достигается через 4 часа после приема, а действует оно 12 часов. Пациенты отмечают, что «Гидрохлортиазид» имеет выраженный мочегонный эффект, быстро уходят любые отеки, стоит он недорого. Среди минусов – большой список «побочек» и выведение из организма важных микроэлементов (в том числе калия и магния).
Гидрохлортиазид
ОЗОН, Россия; ООО Пранафарм, Россия; ПАО «Биохимик», Россия; ОАО Борисовский завод медицинских препаратов (Боримед), Беларусь; ПАО Валента Фарм, Россия
Мочегонный препарат, который применяют при: Артериальная гипертензия, отечный синдром различного генеза (хроническая сердечная недостаточность, нефротический синдром, почечная недостаточность, задержка жидкости при ожирении), несахарный диабет, глаукома (субкомпенсированные формы).
«Спешите медленно». Диуретики длительного действия для продолжительной терапии амбулаторных больных
Обеспечение переносимости и требуемого диуретического ответа часто затруднено из-за ограниченных возможностей лабораторного контроля и низкой приверженности больных к лечению. В условиях амбулаторного ведения пациентов оправдано применение диуретиков с дл
The guarantee of tolerance and required diuretic response is frequently hindered because of the limited opportunities of laboratory control and low adherence of patients to the treatment. Under the conditions of the dispensary conducting of patients the application of diuretics with the continuance of action is justified.
Основные классы лекарственных средств, широко используемых в настоящее время, пришли в терапевтическую практику в виде препаратов короткого действия. Это касается и бета-блокаторов (ББ), и ингибиторов ангиотензинпревращающего фермента (ИАПФ), и дигидропиридиновых блокаторов кальциевых каналов (БКК). Вторая половина XX в. была ознаменована значимым прорывом в лечении артериальной гипертензии (АГ) в связи с началом применения пропранолола [1], а позднее нифедипина [2] и каптоприла [3]. Дальнейший клинический опыт использования этих препаратов внес существенные коррективы в тактику их назначения. Обеспечить регулярный 3–4-разовый прием лекарственного средства в течение дня пациентам, не находящимся на лечении в стационаре, оказалось крайне сложно. Попытки назначать пропранолол один раз в день вместо трех оказались не слишком успешными — даже при сопоставимом антигипертензивном эффекте стабильное подавление нейрогуморальных систем достигалось только при 3-разовом приеме [4]. Восторженный тон первых публикаций, касавшихся нифедипина, также вскоре сменился более осторожным [5]. Было показано, что быстрый и мощный эффект этого антигипертензивного агента сопровождался значимой активацией ренин-ангиотензин-альдостероновой (РААС) и симпатоадреналовой систем (САС) [6], что могло оказывать негативное влияние на прогноз в долгосрочной перспективе. Решение большинства этих проблем пришло с созданием препаратов, имеющих длительный период действия. Подавление нейрогуморальных систем в течение суток предотвратило их «рикошетную» активацию, обеспечило стабильный контроль артериального давления и, в значительной мере, улучшило качество жизни пациентов и приверженность их к лечению [7–10]. В настоящее время ни у кого не возникает сомнений в том, что при амбулаторном ведении пациентов предпочтение необходимо отдавать ББ, БКК и ИАПФ длительного действия, а препараты этих классов короткого действия сохраняют свои позиции в основном в экстренных ситуациях.
История диуретиков, одного из старейших классов препаратов, использующихся в лечении сердечно-сосудистых заболеваний, имела не такой прямолинейный ход. В конце 1950-х гг. почти одновременно были зарегистрированы хлортиазид, гидрохлортиазид (ГХТЗ) и хлорталидон (ХТ). Эти препараты, имея близкую химическую структуру, существенно различаются по фармакокинетике. Если тиазиды можно классифицировать как препараты короткого действия, то период полувыведения ХТ, тиазидоподобного диуретика, может достигать 40–60 ч.
Данные о положительном влиянии на прогноз для пациентов с АГ были получены и для ГХТЗ, и для ХТ. В конце 1960-х гг. были проведены плацебо-контролируемые исследования, показавшие способность диуретиков снижать сердечно-сосудистую смертность [11, 12]. Полученные данные свидетельствовали о необходимости пролечить только 2,7 больных, чтобы предотвратить одно сердечно-сосудистое осложнение (ССО). И в настоящее время терапия диуретиками имеет самое низкое соотношение цена/эффективность из всех методов первичной профилактики, уступая по этому показателю только диете, предусматривающей ограничение потребления соли [13].
Влияние терапии на основе ХТ на частоту развития инсульта и других ССО у 4736 пациентов с изолированной систолической гипертензией изучали в исследовании SHEP. ХТ по сравнению с плацебо снижал частоту развития инсульта на 36%, инфаркта миокарда — на 27%, хронической сердечной недостаточности (ХСН) — на 54%, а общее число ССО примерно на 32% [14]. В исследование ALLHAT [15, 16] было рандомизировано более чем 42 000 пациентов с АГ и либо с известными сердечно-сосудистыми заболеваниями, либо с факторами риска их развития. В этом исследовании ХТ не уступил таким мощным соперникам, как ИАПФ лизиноприл и БКК амлодипин, ни по влиянию на комбинированную первичную конечную точку, ни на смертность.
Нельзя не упомянуть, что были опубликованы и другие данные, в соответствии с которыми диуретики показали меньшую эффективность, чем другие классы антигипертензивных препаратов. В исследовании ACCOMPLISH [17] 11 506 пациентов с АГ, имевших высокий риск ССО, получали либо беназеприл с амлодипином, либо беназеприл с ГХТЗ в течение 36 месяцев. Снижение относительного риска развития ССО было на 20% больше в группе пациентов, получавших комбинации амлодипина с беназеприлом, несмотря на сходное снижение уровня офисного артериального давления (АД). Возможно, неуспех ГХТЗ был связан с тем, что в данном исследовании препарат был использован в более низких дозах (12,5–25 мг), чем те, которые применялись в плацебо-контролируемых испытаниях. При этом в исследовании SHEP ХТ в дозе более 12,5–25,0 мг контролировал АД у 50% пациентов в течение нескольких лет без существенных неблагоприятных последствий [14]. In vitro ХТ по эффективности превосходит ГХТЗ в 2 раза [18]. Однако при анализе клинических исследований было показано, что эквивалентное антигипертензивное действие достигается в 3 раза большими дозами ГХТЗ [19]. В качестве основной причины такого превосходства ХТ M. A. Peterzan и соавт. называют отличия в фармакокинетике препаратов — существенную разницу в длительности их действия.
Петлевые диуретики (ПД) используются в терапии пациентов с неосложненной АГ традиционно в меньшей степени, чем тиазидоподобные. Это обстоятельство, вероятно, объясняется не только отсутствием исследований, свидетельствующих о влиянии ПД на прогноз, но и сложившимися стереотипами. Например, малые дозы ГХТЗ широко назначаются терапевтами и кардиологами для снижения АД, тогда как не было получено никаких данных, подтверждающих их положительное влияние на риск развития ССО у пациентов с АГ. ПД, как правило, отдают предпочтение, когда у пациента развивается сердечная или почечная недостаточность. Ситуация несколько изменилась с появлением в конце 1980-х гг. торасемида, ПД с длительным периодом полувыведения. Был проведен ряд исследований, в которых изучался его антигипертензивный эффект и переносимость. Торасемид применялся в дозах, не приводящих к значимому диуретическому эффекту (2,5–5 мг/сут) в монотерапии или в комбинации с другими антигипертензивными препаратами. Было продемонстрировано снижение диастолического давления через 8–12 недель лечения до целевых значений у 70–80% пациентов. При дозах 10 мг/сут диастолическое давление нормализовалось более чем у 90% пациентов [20]. Лечение торасемидом в большинстве случаев начиналось с низких доз. В случаях, когда не удавалось достичь оптимального контроля АД, доза увеличивалась. В свете обсуждения вопроса о значении длительности действия мочегонного препарата, интерес представляет работа I. Achhammer и соавт. [21], в которой продемонстрирован сопоставимый антигипертензивный эффект торасемида и хлорталидона (рис. 1).
.gif)
В клинической практике такие различия в фармакокинетике торасемида с немедленным и замедленным высвобождением реализуются в более выраженном влиянии на уровень АД последнего [27] (рис. 3).
Нет сомнений, что для оценки влияния на прогноз как ПД, так и малых доз ГХТЗ требуются рандомизированные исследования. Однако появление торасемида с замедленным высвобождением существенно расширило возможности применения ПД в качестве антигипертензивных препаратов. В США торасемид в малых дозах рекомендован начиная с 6-го (1993) доклада Комитета экспертов Национального института сердца, легких и крови США для длительной терапии АГ [28].
Тем ни менее, основной сферой применения ПД в кардиологии была и остается сердечная недостаточность. В российских рекомендациях по ХСН [29] место диуретиков определено как место препаратов, «применяемых в определенных клинических ситуациях». В первую очередь имеются в виду пациенты, имеющие признаки задержки жидкости: отеки, одышку, влажные хрипы в легких и т. п. Однако в настоящее время обсуждается необходимость назначения ПД пациентам без клинических проявлений застоя, но имеющих признаки повышения давления наполнения левого желудочка [30].
Обращает на себя внимание тот факт, что в рекомендациях по ХСН лечению диуретиками присвоен класс доказанности IС. Это означает, что «данный метод полезен и эффективен». Однако маркировка «С» предполагает, что «в основе рекомендации лежит общее мнение (соглашение) экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров». Действительно, вряд ли у врача, которому приходилось лечить пациента с ХСН в состоянии декомпенсации, возникали сомнения в необходимости использования диуретиков. С другой стороны, рандомизированных плацебо-контролируемых испытаний с диуретиками при ХСН не проводилось и, наиболее вероятно, проведено не будет. Самое большое из опубликованных сравнительных исследований с ПД TORIC посвящено изучению влиянию торасемида против Фуросемида (или других диуретиков) на клиническое течение и смертность больных с ХСН [31]. В него было включено 1350 пациентов с ХСН II–IV ФК, длительность наблюдения составила 12 месяцев, средняя доза Фуросемида составила 40 мг (он использовался более чем у 85% пациентов), торасемида 10 мг. Торасемид превзошел Фуросемид и по влиянию на частоту госпитализаций, и на клиническое состояние пациентов. Но наиболее впечатляющими были отличия по воздействию на общую, сердечно-сосудистую и внезапную смертность (рис. 4).
Во многих исследованиях у больных с ХСН мочегонные средства с коротким периодом полужизни — Фуросемид и тиазиды — для достижения лучшего эффекта назначались дважды в день [32]. Тем не менее, попытка списать преимущества торасемида только на длительность его действия выглядела бы тенденциозно. Этот препарат обладает рядом плейотропных эффектов. Его антиальдостероновая активность препятствует развитию фиброза и избыточной экскреции калия [33, 34]. Выделить преимущественное влияние разных механизмов действия лекарственного средства на прогноз невозможно, но говоря об обеспечении качества жизни пациентов, длительность действия препарата приобретает самостоятельное значение. В ряде сравнительных исследований больные с ХСН констатировали более комфортное выделение излишков жидкости на торасемиде, чем на Фуросемиде [24, 35, 36]. «Чистым» экспериментом может считаться сравнение торасемида немедленного высвобождения с препаратом, в котором та же молекула торасемида упакована в гидрофильную матрицу, обеспечивающую его последовательное всасывание в кишечнике. Форма с замедленным высвобождением (Бритомар) в значительно меньшей степени ограничивала повседневную активность пациентов при более выраженном натрийурезе [37].
Заключение
Требования к длительной диуретической терапии не отличаются оригинальностью — высокая эффективность, максимальная безопасность, хорошая переносимость. Современные мочегонные препараты в значительной степени обеспечивают требуемый диуретический ответ. Однако достижение двух последних критериев в реальной практике часто бывает затруднено из-за ограниченных возможностей лабораторного контроля за уровнем электролитов и низкой приверженности больных к лечению, связанных с нарушением привычного образа жизни при приеме мочегонных. В условиях амбулаторного ведения пациентов к этой планке возможно приблизиться, только назначая диуретики с длительным периодом действия. «Festina lente» — спешите медленно.
Литература
Я. А. Орлова, доктор медицинских наук, профессор
Медицинский научно-образовательный центр ГБОУ ВПО МГУ им. М. В. Ломоносова, Москва
Диуретики в современной терапии хронической сердечной недостаточности
Опубликовано в журнале:
Клиническая фармакология и терапия, 2006, 15 (5) С.В.Моисеев, В.В.Фомин
Кафедра терапии и профзаболеваний ММА им. И.М.Сеченова
Распространенность сердечной недостаточности в европейской популяции составляет от 0,4 до 2%. Частота ее быстро увеличивается с возрастом. В отличие от других распространенных сердечно-сосудистых заболеваний, смертность от сердечной недостаточности, скорректированная по возрасту, также повышается. Если не удается установить причину сердечной недостаточности, то прогноз неблагоприятный. Около половины больных с этим диагнозом умирают в течение 4 лет, а среди пациентов с тяжелой сердечной недостаточностью летальность в течение 1 года превышает 50% [1]. К числу основных достижений в изучении сердечной недостаточности можно отнести установление патогенетической роли нейрогуморальных систем, которое позволило коренным образом пересмотреть подходы к лечению этого состояния. В настоящее время большое внимание уделяется не только купированию симптомов, но и профилактике прогрессирования сердечной недостаточности и смерти. С этой целью чаще всего используют ингибиторы ангиотензинпревращающего фермента (АПФ) и β-адреноблокаторы. Среди последних доказанной эффективностью у больных сердечной недостаточностью обладают карведилол, метопролол и бисопролол. Хотя блокаторы нейрогуморальных систем улучшают прогноз больных сердечной недостаточностью и задерживают ее прогрессирование, они обычно не оказывают непосредственного влияния на клинические проявления этого состояния. Более то-го, неосторожное применение β-адреноблокаторов при декомпенсации сердечной недостаточности может при-вести к нарастанию симптомов за счет отрицательного инотропного действия, в то время как ингибиторы АПФ нередко вызывают артериальную гипотонию. В связи с этим назначение блокаторов нейрогуморальных систем не отменяет необходимость в использовании стандартных средств, прежде всего диуретиков. Важность адекватной диуретической терапии демонстрирует следующее наблюдение.
Больной В., 48 лет, инженер, обратился в клинику в феврале 2006 года с жалобами на одышку при ходьбе по ровному месту, приступы удушья, возникающие в положении лежа, сердцебиения, выраженные отеки ног, периодически тупые ноющие боли в области сердца, не снимающиеся нитроглицерином, тяжесть в правом подреберье. Одышка появилась около 2 лет назад. Первоначально она возникала только при подъеме по лестнице, однако постепенно нарастала. Иногда беспокоили боли в области сердца, не связанные с физической нагрузкой. При обследовании по месту жительства АД 125/80 мм рт. ст. Уровень общего холестерина сыворотки 152 мг/дл. На ЭКГ блокада левой ножки пучка Гиса. При эхокардиографии выявлена умеренная дилатация левого желудочка и снижение фракции выброса до 43%. Диагностированы ИБС, стенокардия II функционального класса, атеросклероз с поражением коронарных артерий. Проводилась терапия изосорбида динитратом в дозе 20 мг два раза в день и эналаприлом в дозе 5 мг/сут без особого эффекта. Ухудшение состояния с лета прошлого года: усилилась одышка, появились приступы сердечной астмы, утомляемость, отеки ног, увеличение живота, уменьшилось количество выделяемой мочи. Кардиолог в поликлинике расценил развитие сердечной недостаточности как следствие ИБС. От госпитализации больной отказался. К терапии были добавлены дигоксин в дозе 0,25 мг/сут, фуросемид по 40 мг через день, доза эналаприла увеличена до 10 мг/сут. В результате лечения самочувствие улучшилось: уменьшились одышка и отеки, улучшился сон, увеличился диурез.
Спустя 2-3 месяца вновь отмечено ухудшение состояния. Беспокоила одышка при небольшой физической нагрузке, определялись распространенные отеки, асцит. Больной ежедневно принимал фуросемид по 80 мг, однако добиться существенного увеличения диуреза не удавалось. На фоне активной диуретической терапии наблюдалось снижение уровня калия до 3,2 ммоль/л. Доза эналаприла была увеличена до 20 мг/сут, но затем ее пришлось снизить из-за артериальной гипотонии (90/55 мм рт. ст.). После присоединения спиронолактона в дозе 100 мг/сут отеки несколько уменьшились, однако выраженная одышка, приступы сердечной астмы и склонность к гипокалиемии сохранялись.
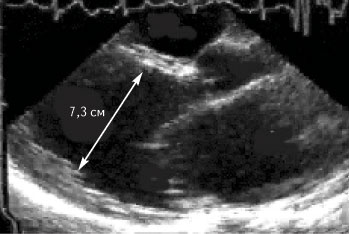
При поступлении в клинику состояние средней тяжести. Ортопноэ. Цианоз лица. Выраженные отеки ног. В легких выслушиваются незвонкие мелкопузырчатые хрипы в нижних отделах легких. Частота сердечных сокращений 92 в минуту. АД 110/70 мм рт. ст. Тоны сердца глухие, систолический шум на верхушке сердца. Живот увеличен в объеме за счет свободной жидкости. Размер печени по Курлову 10/4-10-8 см. Селезенка не увеличена. На ЭКГ блокада левой ножки пучка Гиса. При рентгенографии выявлено увеличение сердца в размерах, усиление легочного рисунка за счет застоя жидкости. При эхокардиографии обнаружены дилатация всех камер сердца (диастолический размер левого желудочка 7,3 см) и снижение фракции выброса левого желудочка до 23% (рис. 1). Уровень калия крови — 3,3 ммоль/л, общего холестерина сыворотки — 128 мг/дл, холестерина липопротеидов низкой плотности 82 мг/дл.
Рис. 1. Выраженная дилатация левых камер сердца на эхокардиограмме
Таким образом, у больного была выявлена картина дилатационного поражения сердца, которое характеризовалось значительным ухудшением насосной функции левого желудочка и тяжелой сердечной недостаточностью, рефрактерной к проводимой терапии. При отсутствии артериальной гипертонии и порока сердца в таких случаях в первую очередь следует исключать ИБС и алкогольную кардиомиопатию. Диагноз атеросклероза коронарных артерий представлялся маловероятным, учитывая отсутствие стенокардии и инфаркта миокарда в анамнезе, а также основных факторов риска, хотя исключить этот диагноз можно только с помощью коронарной ангиографии. По словам больного и его родственников, алкоголь практически не употребляет. Возможными причинами дилатационного поражения сердца являются также миокардит, эндокринные (гипотиреоз, акромегалия), системные (саркоидоз, наследственный гемохроматоз, системная склеродермия), нейромышечные заболевания, лучевая терапия, прием антрациклинов. Данных в пользу указанных заболеваний получено не было. Следует отметить, что исключить миокардит на основании клинической картины сложно, однако выполнение биопсии миокарда не представлялось возможным. Диагностирована дилатационная кардиомиопатия, хроническая сердечная недостаточность III функционального класса.
В клинике проводилось внутривенное введение дигоксина и фуросемида, увеличены дозы эналаприла до 20 мг/сут и спиронолактона до 150 мг/сут. В последующем фуросемид был заменен на торасемид (Диувер) в дозе 20 мг/сут. В результате лечения значительно уменьшились одышка и размеры печени, прекратились приступы сердечной астмы, практически полностью прошли отеки. Уровень калия повысился до 4 ммоль/л. После выписки продолжал прием дигоксина в дозе 0,25 мг/сут, торасемида в дозе 20 мг 2-3 раза в неделю, эналаприла в дозе 20 мг/сут. Спиронолактон был постепенно отменен. При этом уровень калия оставался нормальным. При применении торасемида отсутствовала проблема срочного диуреза, развивавшегося в первые 2 ч после приема фуросемида. Начата терапия карведилолом в дозе 3,125 мг два раза в сутки, которую постепенно увеличили до 25 мг два раза в сутки. При амбулаторном обследовании через 2 месяца состояние остается стабильным. Беспокоит умеренно выраженная одышка, однако отеки отсутствуют. При эхокардиографии выявлено уменьшение диастолического размера левого желудочка до 6,5 см и увеличение фракции выброса до 32%.
При наличии задержки жидкости, сопровождающейся застоем крови в легких или периферическими отеками, диуретики являются необходимым компонентом симптоматического лечения сердечной недостаточности. Их применение приводит к быстрому уменьшению одышки и увеличению толерантности к физической нагрузке (класс рекомендации I, уровень доказанности А),
В контролируемых рандомизированных исследованиях влияние диуретиков на симптомы и выживаемость больных не изучалось. Диуретики следует всегда назначать в комбинации с ингибиторами АПФ и β-адреноблокаторами (класс рекомендации I, уровень доказанности С).
Таким образом, эксперты рекомендуют назначать диуретики всем больным сердечной недостаточностью II-IV функционального класса. Влияние мочегонных средств на выживаемость таких пациентов не изучалось в длительных контролируемых исследованиях, однако их проведение нецелесообразно и неэтично, учитывая явный симптоматический эффект препаратов этой группы. Кроме того, протоколы всех исследований ингибиторов АПФ и β-адреноблокаторов у больных застойной сердечной недостаточностью предполагали обязательное применение стандартных средств, прежде всего диуретиков. В связи с этим монотерапия ингибитором АПФ или β-адреноблокатором обоснована только у больных с бессимптомной дисфункцией левого желудочка, например, после инфаркта миокарда.
При легкой сердечной недостаточности могут быть назначены тиазидные диуретики, однако по мере прогрессирования нарушений кровообращения обычно требуется применение петлевого диуретика. В эквивалентных дозах все петлевые диуретики вызывают сопоставимое увеличение диуреза. Снижение их эффективности может быть связано с ухудшением функции почек или нарушением всасывания фуросемида в желудочно-кишечном тракте. Возможные подходы к преодолению резистентности к петлевым диуретикам включают в себя увеличение их дозы, внутривенное введение (в том числе путем непрерывной инфузии), присоединение тиазида или спиронолактона (особенно при наличии гипокалиемии несмотря на прием ингибитора АПФ). В рекомендациях Европейского общества кардиологов (2005 г.) указано, что при снижении эффективности фуросемида его можно заменить на торасемид, так как биодоступность последнего не снижается у больных сердечной недостаточностью. Приведенное наблюдение подтверждает, что применение торасемида позволяет улучшить результаты лечения тяжелой сердечной недостаточности.
Главным преимуществом торасемида (Диувера) является высокая биодоступность, которая в разных исследованиях составляла 79-91% и превосходила таковую фуросемида (53%) [2]. Высокая и предсказуемая биодоступность определяет «надежность» диуретического действия торасемида. Торасемид обладает достаточно длительным периодом полувыведения (3-5 ч), в то время как длительность периода полувыведения фуросемида, буметанида и пиретанида составляет около 1 ч [2]. Благодаря этому торасемид действует длительнее фуросемида. Торасемид биотрансформируется в печени с образованием нескольких метаболитов. Только 25% дозы выводится с мочой в неизмененном виде (против 60-65% при приеме фуросемида и буметанида). В связи с этим фармакокинетика торасемида существенно не зависит от функции почек, в то время как период полувыведения фуросемида увеличивается у больных почечной недостаточностью. Этот факт имеет важное значение, так как при наличии выраженного застоя крови по большому кругу кровообращения функция почек обычно ухудшается. Действие торасемида, как и других петлевых диуретиков, начинается быстро. При внутривенном введении оно достигает пика в течение 15 мин. Доза торасемида 10-20 мг эквивалента 40 мг фуросемида. При увеличении дозы (до 200 мг) наблюдалось линейное повышение диуретической активности.
.gif)



.gif)
.gif)