Ханаки болезнь что это за болезнь
Хашимото — болезнь, разрушающая щитовидную железу
Хашимото — болезнь, разрушающая щитовидную железу
Диета, лечение и симптомы болезни Хашимото.
Болезнь Хашимото (также известная как тиреоидит Хашимото) — одно из наиболее часто диагностируемых заболеваний щитовидной железы. Хашимото — это аутоиммунное заболевание. Воспаление при болезни Хашимото постепенно разрушает щитовидную железу, нарушая ее работу и выработку гормонов.
Общие симптомы Хашимото включают: усталость, проблемы с менструацией, мышечные боли, проблемы с концентрацией внимания, чувство холода. Иногда заболевание протекает
бессимптомно. Как диагностируется и лечится болезнь Хашимото? Какая диета рекомендуется?
Пациентов с болезнью Хашимото становится все больше, но остро ощущается нехватка эндокринологов, которые могли бы обуздать это «модное» заболевание.
Пациенты мало знают о щитовидной железе и вырабатываемых ею гормонах. Социологические опросы показывают, что только около 10% людей могут точно указать, где находится щитовидная железа, и определить ее функции в организме. Практически во всех случаях это пациенты, которые уже сталкиваются с гиперактивностью или недостаточной активностью железы и находятся под наблюдением врача.
Хотя болезнь Хашимото в последнее время диагностируется у гораздо большего числа людей, чем в предыдущие десятилетия, она все еще остается немного загадочной — из-за странно звучащего, но запоминающегося названия и неясных механизмов развития.
Что такое щитовидная железа и как она работает?
Щитовидная железа — одна из тех желез, работа которых влияет буквально на весь организм. Проблемы из-за этой патологии проявляются в области ЖКТ, кожи, сердца, репродуктивной системы и психики.
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Щитовидная-железа.jpg?fit=450%2C286&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Щитовидная-железа.jpg?fit=867%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/%D0%A9%D0%B8%D1%82%D0%BE%D0%B2%D0%B8%D0%B4%D0%BD%D0%B0%D1%8F-%D0%B6%D0%B5%D0%BB%D0%B5%D0%B7%D0%B0.jpg?resize=900%2C571&ssl=1″ alt=»Щитовидная железа» width=»900″ height=»571″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Щитовидная-железа.jpg?w=900&ssl=1 900w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Щитовидная-железа.jpg?resize=450%2C286&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Щитовидная-железа.jpg?resize=867%2C550&ssl=1 867w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Щитовидная-железа.jpg?resize=768%2C487&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Щитовидная железа
Гормоны, вырабатываемые щитовидной железой, то есть свободный трийодтиронин (FT3) и свободный тироксин (FT4), стимулируют развитие и рост организма, контролируют метаболические и энергетические процессы и важны для развития центральной нервной системы.
Уровень их концентрации в организме непостоянен. Незначительные колебания могут быть вызваны различными причинами, такими как состояние гидратации и кислотно-щелочной баланс организма, и не интерпретируются как фактор, определяющий болезнь. Многие врачи считают, что болезнь Хашимото или хроническое лимфоцитарное воспаление щитовидной железы обычно протекает бессимптомно.
Однако, если пациент сообщает о тревожных симптомах, они обычно включают мышечные боли, ощущение холода (в то время как другие ощущают тепло), чрезмерное менструальное кровотечение, отек ног и лица, грубая и сухая кожа, подавленное настроение. Многие женщины испытывают алопецию на внешней стороне бровей, а также увеличение веса, ломкость волос и ослабление ногтей.
У любого пациента симптомы могут проявляться в любой конфигурации или не проявляться вообще, и поэтому диагноз никогда не основывается исключительно на симптомах, о которых сообщает пациент.
Болезнь Хашимото — название и история болезни
Болезнь Хашимото названа в честь японского хирурга доктора Хакару Хашимото. В 1912 году доктор описал несколько случаев заболевания, даже не предполагая, что его открытие сделает такую головокружительную «карьеру» в 21 веке.
Врач использовал термин « лимфоматозный зоб », который иногда используется до сих пор, но широко известен как болезнь Хашимото. В настоящее время, по оценкам ученых, этой патологией затронуты 4–12% населения, и болезнь начинает приобретать черты цивилизационной болезни. К сожалению, и врачи, и пациенты до сих пор недооценивают эту проблему.
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Лимфоматозный-зоб.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Лимфоматозный-зоб.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/%D0%9B%D0%B8%D0%BC%D1%84%D0%BE%D0%BC%D0%B0%D1%82%D0%BE%D0%B7%D0%BD%D1%8B%D0%B9-%D0%B7%D0%BE%D0%B1.jpg?resize=900%2C600&ssl=1″ alt=»Лимфоматозный зоб» width=»900″ height=»600″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Лимфоматозный-зоб.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Лимфоматозный-зоб.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Лимфоматозный-зоб.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Лимфоматозный-зоб.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Лимфоматозный зоб
Без лечения болезнь Хашимото серьезно снижает уровень жизни пациента, а кроме того, гипотиреоз может привести к развитию атеросклероза, сердечного приступа, остеопороза или тяжелой депрессии.
Болезнь Хашимото — аутоиммунное заболевание
Болезнь Хашимото имеет аутоиммунный фон, то есть она связана с нарушениями иммунной системы, которая вместо защиты организма от инфекций вызывает воспаление в собственных тканях.
Болезнь Хашимото — причины
Пораженная щитовидная железа становится неспособной эффективно синтезировать гормоны. Среди возможных причин такого «нелогичного», аутоагрессивного поведения организма врачи упоминают генетические факторы, а также ситуации, связанные с образом жизни пациента, в первую очередь эмоциональные проблемы, стрессы, неправильное питание и недостаток физической активности, стимуляторы, нарушения сна и другие.
На возникновение болезни Хашимото также может повлиять беременность, выкидыш, отказ от контрацепции или менопауза, которые связаны с изменениями гормонального баланса организма.
Возможны две формы заболевания: щитовидная железа значительно разрастается и возникает зоб или, наоборот, сморщивается и перерождается.
Болезнь Хашимото — симптомы
Пациентов могут беспокоить:
Возможные психические симптомы болезни Хашимото:
Пациенты также жалуются на замедление физического и умственного развития, нервозность, раздражительность, нарушение концентрации внимания и связанные с этим проблемы в школе или на работе.
Болезнь Хашимото очень часто сопровождается периодами обострения и ремиссии и может протекать бессимптомно в течение многих лет, не влияя на работу щитовидной железы. Редко вызывает гиперактивность щитовидной железы и в большинстве случаев приводит к гипотиреозу.
Кто подвержен риску Болезни Хашимото?
Болезнь Хашимото обычно диагностируется у женщин старше 50 лет, но все чаще она встречается у 20- и 30-летних, и даже у детей. Нередко можно услышать о больных мужчинах.
Все указывает на то, что случаев заболевания будет все больше, более того, данные о количестве пациентов, вероятно, сильно занижены из-за отсутствия профилактических тестов на заболевания щитовидной железы.
Болезнь Хашимото — исследования, результаты
Анализы на гормоны щитовидной железы
Анализы на гормоны щитовидной железы
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Анализы-на-гормоны-щитовидной-железы.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Анализы-на-гормоны-щитовидной-железы.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/%D0%90%D0%BD%D0%B0%D0%BB%D0%B8%D0%B7%D1%8B-%D0%BD%D0%B0-%D0%B3%D0%BE%D1%80%D0%BC%D0%BE%D0%BD%D1%8B-%D1%89%D0%B8%D1%82%D0%BE%D0%B2%D0%B8%D0%B4%D0%BD%D0%BE%D0%B9-%D0%B6%D0%B5%D0%BB%D0%B5%D0%B7%D1%8B.jpg?resize=900%2C600&ssl=1″ alt=»Анализы на гормоны щитовидной железы» width=»900″ height=»600″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Анализы-на-гормоны-щитовидной-железы.jpg?w=900&ssl=1 900w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Анализы-на-гормоны-щитовидной-железы.jpg?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Анализы-на-гормоны-щитовидной-железы.jpg?resize=825%2C550&ssl=1 825w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Анализы-на-гормоны-щитовидной-железы.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Анализы на гормоны щитовидной железы
Норма для взрослого человека составляет 0,27-4,2 мМЕ / л (эти значения могут отличаться в отдельных диагностических учреждениях), но большинство врачей проявляют бдительность, когда концентрация ТТГ у пациента превышает 3 мМЕ / л. Однако стоит отметить, что уровень ТТГ может повышаться и по другим причинам, например, в результате приема определенных лекарств, из-за сильного стресса или другого острого заболевания.
Поэтому очень важно попытаться провести всю панель диагностики щитовидной железы в диагностике — помимо определения ТТГ, также измеряются гормоны щитовидной железы FT3 и FT4, а также концентрация антител к щитовидной железе в сыворотке, в случае с Хашимото, в основном антитела к тироид-пероксидазе (анти-ТПО).
Обычно проводится ультразвуковое сканирование щитовидной железы. Эндокринолог может также проверить уровень железа, витамина D3 и B12 и кортизола. Важно, чтобы интерпретацией результатов занимался эндокринолог (а не семейный врач), так как подводить итоги всех этих анализов может только узкопрофильный специалист.
Болезнь Хашимото — лечение
Лечение болезни Хашимото основано на ограничительном балансировании уровней гормонов путем введения их пациенту в искусственной форме. Вначале врач может также порекомендовать прием противовоспалительных препаратов, позже обычно вводят суточную дозу гормона щитовидной железы левотироксина.
Препарат обычно хорошо переносится и при правильной дозировке позволяет пациенту вести нормальный, активный образ жизни. Однако такая терапия длится всю жизнь, так как поврежденная щитовидная железа никогда не регенерирует и не начнет производить гормоны, которые отсутствуют в организме.
Каждому пациенту, принимающему искусственный левотироксин, необходимо каждые несколько месяцев проверять уровень гормонов в крови, чтобы врач мог скорректировать дозу препарата.
Диета для поддержки лечения
Новое исследование показывает, что факторы питания могут оказывать значительное влияние на возникновение болезни Хашимото и ее последующее развитие.
Среди диетических ошибок, связанных с Хашимото, прежде всего отмечаются, чрезмерное потребление йода, алкоголя и продуктов с высокой степенью обработки, а также дефицит селена, железа, цинка и витамина D3.
Фармакологическое лечение левотироксином должно сопровождаться правильно сбалансированной диетой, которая является богатым источником питательных веществ, необходимых для правильного синтеза гормонов щитовидной железы Т3 и Т4.
Питание с регулярными интервалами
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Питание-с-регулярными-интервалами.jpg?fit=450%2C243&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Питание-с-регулярными-интервалами.jpg?fit=900%2C485&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/%D0%9F%D0%B8%D1%82%D0%B0%D0%BD%D0%B8%D0%B5-%D1%81-%D1%80%D0%B5%D0%B3%D1%83%D0%BB%D1%8F%D1%80%D0%BD%D1%8B%D0%BC%D0%B8-%D0%B8%D0%BD%D1%82%D0%B5%D1%80%D0%B2%D0%B0%D0%BB%D0%B0%D0%BC%D0%B8.jpg?resize=900%2C485&ssl=1″ alt=»Питание с регулярными интервалами» width=»900″ height=»485″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Питание-с-регулярными-интервалами.jpg?w=900&ssl=1 900w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Питание-с-регулярными-интервалами.jpg?resize=450%2C243&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/08/Питание-с-регулярными-интервалами.jpg?resize=768%2C414&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Питание с регулярными интервалами
Врачи рекомендуют ограничить потребление сои и продуктов из нее, и исключить продукты с высокой степенью обработки, богатые рафинированным сахаром, насыщенными жирными кислотами и трансжирными кислотами.
В некоторых случаях вы можете рассмотреть возможность безглютеновой диеты, полезной, в частности, для восстановления здорового веса. Некоторые специалисты также советуют избегать избытка коровьего молока и его продуктов, а также сырых овощей, богатых гойтрогенами, которые вредят щитовидной железе — в первую очередь, брокколи, брюссельской капусты, шпината, цветной капусты. Но эти овощи становятся безвредными при приготовлении.
И самое главное — каждый пациент с Хашимото должен бросить курить, потому что в сигаретном дыме есть тиоцианины, то есть химические соединения, которые могут усугубить гипотиреоз и образование зоба.
Болезнь Бехчета
Болезнь Бехчета — это хроническое воспаление кровеносных сосудов (васкулит), которое может сопровождаться болезненными язвами в полости рта и на половых органах, поражением кожи и нарушениями со стороны глаз. Кроме того, воспаление может охватить суставы, нервную систему и пищеварительный тракт. Болезнь выявляют примерно с одинаковой частотой у мужчин и женщин обычно старше 20 лет, но у мужчин наблюдаются более тяжелые проявления.
Причины
Симптомы
Почти у всех пациентов с этим заболеванием наблюдаются рецидивирующие болезненные язвы во рту, похожие на тяжелый язвенный стоматит. Язвы могут возникнут в любой точке ротовой полости (на языке, деснах и слизистой оболочке полости рта) и часто появляются в виде групп.Также возможно наличие язв на половых органах.
Глаза: Поражение глаз наблюдается у 25–75% пациентов. Часть глаза периодически поражает воспалительный процесс. В результате воспаления возникает боль в глазах, покраснение, чувствительность к свету и затуманенное зрение. При отсутствии лечения возможна слепота.
Кожа: Волдыри на коже и заполненные гноем прыщики возникают приблизительно у 80% пациентов. На ногах могут появляться болезненные, красновато-лиловые бугорки, которые называются «узловая эритема».
Суставы: Приблизительно у половины больных наблюдается болезненность коленных и других крупных суставов. Такое относительно легкое воспаление не прогрессирует и не приводит к повреждению тканей.
Кровеносные сосуды: Воспаление кровеносных сосудов во всем организме может привести к образованию сгустков крови в артериях и выпячиваний в ослабленных стенках кровеносных сосудов. При поражении артерий головного мозга васкулит может привести к инсульту. При поражении артерий почек возможно повреждение почечной ткани. При поражении артерий легких возможно кровотечение, проявлением которого является кровохарканье.
Пищеварительный тракт: Симптомы могут включать дискомфорт и боль в области живота, колики, диарею и язвы на стенках кишечника.
Центральная нервная система: Воспаление головного или спинного мозга встречается реже, но приводит к тяжелым последствиям. Сначала у больных может возникать головная боль. Прочие симптомы включают жар и скованность шеи (симптомы менингита), дезориентацию и потерю координации. Спустя годы могут развиваться изменения личности и потеря памяти.
Диагностика
Врач может поставить диагноз на основании установленного набора критериев. Подозрение на это заболевание возникает, если у больного, в особенности молодого возраста, в течение 1 года наблюдалось 3 случая развития язв в полости рта. Диагностика упрощается при наличии других симптомов: воспаления глаз или кровеносных сосудов. С целью уточнения диагноза врач может назначить следующие виды обследования:
Лечение
Лечение болезни Бехчета зависит от причины и симптомов болезни, тяжести течения, а также наличия сопутствующих заболеваний и медикаментозной терапии, получаемой по сопутствующей патологии. С учетом этого врач может назначить:
Синдром Шегрена – что это такое? Причины, симптомы и лечение у опытных врачей медицинской Клиники МЕДСИ
Оглавление
Синдром Шегрена – аутоиммунное системное поражение соединительной ткани. Патология отличается тем, что в нее вовлечены железы внешней секреции (преимущественно слезные и слюнные). Вследствие развития заболевания появляется выраженная сухость кожи, носоглотки, глаз, рта, трахеи и влагалища. Также сокращается выработка пищеварительных ферментов. Патология может развиваться как самостоятельная или сопровождать склеродермию, дерматомиозит и другие заболевания. Лечение симптома Шегрена следует начинать после обнаружения первых же признаков.
Патоморфология
На раннем этапе в процесс вовлекаются мелкие протоки желез. При развитии заболевания железистая ткань атрофируется и замещается соединительной. Это приводит к нарушению функций пораженного органа. Нередко даже при отсутствии других выраженных симптомов синдрома Шегрена у пациентов отмечаются признаки воспаления слюнных желез.
Причины развития
Причины возникновения патологии в настоящий момент до конца не установлены.
Наиболее вероятной считают теорию о патологической реакции иммунной системы, которая развивается в ответ на повреждение клеток ретровирусом (герпесом, ВИЧ и др.). Как вирусы, так и клетки эпителия, измененные под их воздействием, воспринимаются иммунной системой человека как чужеродные. Иммунная система защищает организм и вырабатывает антитела. Это и приводит к разрушению тканей железы. Нередко синдром Шегрена передается по наследству, встречается у родителей и детей, у близнецов.
Спровоцировать развитие патологии могут следующие факторы (нередко их комбинации):
Симптомы синдрома Шегрена
Симптомы синдрома Шегрена во много зависят от причин заболевания, но всегда требуют устранения (лечения), так как существенно снижают уровень качества жизни пациента.
К основным железистым признакам относят:
К внежелезистым проявлениям патологии относят:
Нередко пациенты жалуются на повышенную чувствительность к ряду медикаментозных препаратов (нестероидным противовоспалительным средствам, антибиотикам и др.).
Если у вас появилась сыпь на теле, повысилась температура, пересыхают слизистые или обнаруживаются другие симптомы, и вы не знаете, что это, но хотите начать лечение, следует обратиться к специалисту: только он может провести диагностику и выявить синдром Шегрена или другую патологию.
Диагностика
Такие симптомы, как жжение и сухость глаз, например, не всегда свидетельствуют о синдроме Шегрена, но становятся причиной обращения к врачу с целью профилактики и лечения. Профессионалу очень важно точно распознать заболевание.
Диагностировать синдром Шегрена можно при наличии воспалительного процесса. Но в некоторых случаях воспаление провоцируется другими патологиями (например, сахарным диабетом). Для этого заболевания также характерно снижение секреции слюны. По этой причине диагностика должна быть максимально точной.
Наиболее информативным методом является биопсия слюнных и слезных желез с последующей гистологией полученного материала. Она проводится быстро и не доставляет пациентам выраженного дискомфорта. Фрагменты слизистых оболочек исследуются под микроскопом. Благодаря этому специалистам удается зафиксировать поражение желез.
Осложнения
К основным осложнениям синдрома Шегрена относят:
Патология прогрессирует как без лечения, так и в том случае, если терапия проводится неправильно. Именно поэтому следует обращаться только к высококвалифицированным врачам, располагающим опытом работы с пациентами с синдромом Шегрена.
Лечение заболевания
Основными задачами в терапии синдрома Шегрена являются снятие воспаления пораженных органов и устранение симптомов слизистых оболочек.
Для устранения воспалительного процесса назначаются:
В ходе подготовки к лечению пациентам проводят плазмаферез, позволяющий очистить кровь.
Для профилактики сухости конъюнктивы назначают препараты искусственной слезы и мази. Уход за полостью рта заключается в тщательном полоскании после каждого приема пищи.
Важно! Лечение синдрома Шегрена всегда проводится только под контролем врача-ревматолога.
Прогноз
Синдром Шегрена опасен тем, что может приводить к повреждению жизненно важных органов, постепенно прогрессировать. Бывают и случаи длительных ремиссий, когда патология никак не проявляет себя и больному кажется, что он полностью излечился, но болезнь внезапно возвращается. Одним пациентам помогает только симптоматическое лечение, другие долгое время борются с постоянным дискомфортом. Качество жизни многих больных существенно снижается. Пациенты страдают от суставных болей, сухости слизистых, упадка сил.
Важно! Пациенты с синдромом Шегрена подвержены высокому риску неходжкинской лимфомы. У некоторых больных развиваются другие онкологические заболевания, которые могут стать причиной не только снижения качества жизни, но и смерти.
При правильном и комплексном лечении пациенты могут рассчитывать на длительную и стойкую ремиссию. Но терапия должна быть комплексной и начаться как можно раньше – после обнаружения первых же признаков патологии.
Преимущества лечения синдрома Шегрена в МЕДСИ
Если вы хотите записаться на прием к ревматологу, позвоните
Болезнь Гентингтона и другие причины хореи
Хорея это не диагноз, а только симптом заболевания. Кроме различных наследственных заболеваний, она также может встречаться при инфекционном и аутоиммунном поражении нервной системы, метаболических нарушениях, как побочный эффект от приема лекарств и др.
Причиной болезни Гентигтона является мутация в гене HTT, заболевание является наследственным и передается из поколения в поколение. Течение заболевания медленное, но неуклонно-прогрессирующее. На настоящий момент терапия, которая могла бы замедлить заболевание или полностью его излечить, только разрабатывается. Но существует терапия, направленная на подавление избыточных движений и коррекцию психо-эмоциональных нарушений.
Чем может помочь консультация врача?
Врач сможет подтвердить или исключить наличие у Вас хореи, при необходимости составит необходимый план обследования.
При подозрении на болезнь Гентигтона или иное наследственное заболевание Вас направят на необходимую ДНК-диагностику.
При установленном диагнозе врач подберет для Вас индивидуальную схему терапии, направленную на все проявления заболевания, ответит на интересующие вопросы, проведет медико-генетическое консультирование.
Проводится ли у вас ДНК-диагностика болезни Гентигтона?
Да, на базе нашего отделения работает ДНК-лаборатория, в которой проводится соответствующий генетический анализ. Для его проведения Вам будет необходимо сдать анализ крови. Подробнее о проведении ДНК-диагностики в нашем Центре можно прочитать здесь.
Синдром Ли ( Подострая некротизирующая энцефаломиелопатия )
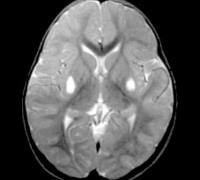
Синдром Ли – генетически гетерогенное наследственное заболевание, характеризующееся разнообразными нарушениями метаболизма и формирования компонентов центральной нервной системы. Симптомы этой патологии, как правило, проявляются еще в раннем детстве, к ним относят мышечную гипотонию, проблемы со вскармливанием и задержку психомоторного развития. При дальнейшем прогрессировании заболевания возникают эпилептические припадки, гиперкинезы, дыхательные расстройства. Диагностика синдрома Ли осуществляется на основании данных настоящего статуса больного, магнитно-резонансной томографии, молекулярно-генетических анализов. Специфического лечения данной патологии не существует, симптоматическая терапия лишь незначительно замедляет прогрессирование заболевания.
Общие сведения
Синдром Ли (подострая некротизирующая энцефаломиелопатия) – наследственное нейродегенеративное заболевание центральной нервной системы, которое характеризуется ранним началом и неуклонным прогрессированием неврологических нарушений. Впервые данное состояние было описано в 1951 году английским психиатром Денисом Ли, который определил его как наследственный вариант энцефаломиелопатии. Дальнейшие исследования показали, что синдром Ли является крайне гетерогенным состоянием с точки зрения этиологии – его причиной становятся дефекты множества генов, расположенных на аутосомах, Х-хромосоме и митохондриальной ДНК. По этой причине механизм наследования заболевания может быть (в зависимости от характера мутации) аутосомно-рецессивным, сцепленным с полом или митохондриальным. Из-за разнообразия генетических дефектов, являющихся причиной синдрома Ли, различается и половое распределение этого состояния, однако, по мнению многих врачей-генетиков, в целом можно считать, что оно в равной степени поражает как мальчиков, так и девочек. Встречаемость составляет ориентировочно 1 случай на 34-36 тысяч новорожденных.
Причины и классификация синдрома Ли
Причинами развития синдрома Ли могут выступать мутации широкого спектра генов, расположенных на разных хромосомах. Однако патогенез этого состояния примерно сходен у различных форм патологии и чаще всего связан с нарушением процессов клеточного дыхания и функционирования дыхательной цепи митохондрий. В отношении некоторых форм синдрома Ли также замечено нарушение функционирования пируватдегидрогеназного комплекса. Нарушение структуры белков дыхательной цепи митохондрий приводит к недостаточному синтезу АТФ, являющемуся основным источником энергии во всех клетках организма. Нейроны и клетки нейроглии особенно чувствительны к недостатку энергии, что становится причиной развития разнообразных нарушений еще с детского возраста. Классификация всех генетических дефектов при синдроме Ли основана на том, какой компонент дыхательной цепи (представляющей собой белковый комплекс) митохондрий нарушен в результате мутации.
В качестве отдельного варианта синдрома Ли часто указывают форму заболевания, обусловленную мутациями гена PDHA1, который расположен на Х-хромосоме. В результате наследование данного типа патологии является сцепленным с полом – болеют почти исключительно мальчики, тогда как женщины выступают носительницами патологических генов. Митохондриальный тип наследования синдрома Ли также имеет множество особенностей. Передача патологических генов происходит от матери к потомству и продолжается только по женской линии. Поскольку каждая митохондрия имеет собственную молекулу ДНК, в клетке одновременно присутствуют как «здоровые», так и «больные» органеллы, а при делении клеток (в том числе и при мейозе в процессе образования яйцеклеток) распределение больных генов оказывается неодинаковым. Женщины с относительно небольшим процентом «больных» митохондрий в клетках могут быть фенотипически здоровыми, но передавать их своему потомству. Невозможно точно предсказать, какое количество патологических митохондрий получит ребенок таких носителей, поэтому вероятность развития синдрома Ли у детей этих женщин неопределенная.
Симптомы
Проявления синдрома Ли обычно возникают на протяжении первого года жизни ребенка, иногда они могут регистрироваться в возрасте 2-5 лет, в редких случаях развитие заболевания начинается в подростковый период. Обычно первым проявлением патологии становится сонливость или, наоборот, повышенная возбудимость ребенка, у грудных детей наблюдается нарушение питания, недобор массы тела. В дальнейшем синдром Ли приводит к задержке психофизического развития, а у детей старшего возраста – к постепенной утрате уже обретенных навыков. Среди других неврологических симптомов заболевания наиболее часто отмечаются парезы, тремор конечностей, нарушение координации движения, поражение периферических нервов, снижение сухожильных рефлексов. В дальнейшем могут регистрироваться клонические судороги и эпилептические припадки.
Из-за недостатка энергии, обусловленного синдромом Ли, страдает не только нервная система, но и другие органы с высоким потреблением АТФ. В большинстве случаев у больных детей отмечается мышечная гипотония и слабость. Затрагивает заболевание и печень – орган с очень высоким потреблением энергии. У пациентов с синдромом Ли нередко выявляется увеличение печени, желтуха, иногда гепатолиенальный синдром. По мере прогрессирования патологии возникают нарушения дыхания – оно становится затрудненным, иногда приобретает характер дыхания Чейна-Стокса. У ряда больных со временем развивается миокардиодистрофия.
Синдром Ли имеет прогрессирующие течение. На терминальных этапах наблюдается поражение органов зрения, которое проявляется нистагмом, нарушением цветовосприятия, косоглазием. В конечном итоге может возникнуть атрофия зрительного нерва и полная слепота. Мышечная гипотония и гипорефлексия сменяются спастическим напряжением мышц и повышением сухожильных рефлексов. Через 2-7 лет после появления первых симптомов синдрома Ли происходит резкое падение массы тела, вышеперечисленные проявления резко усиливаются, наступает летальный исход по причине дыхательной или сердечно-сосудистой недостаточности.
Диагностика и лечение синдрома Ли
Для определения наличия синдрома Ли применяют магнитно-резонансную томографию головного мозга, электронейромиографию, изучение наследственного анамнеза, молекулярно-генетические анализы. При осмотре выявляют характерные неврологические симптомы, тремор конечностей, отставание в психофизическом развитии, у младенцев – недобор массы тела. На магнитно-резонансной томографии мозга обнаруживают симметричные изменения в области продолговатого мозга, таламуса и моста, иногда аналогичные изменения могут регистрироваться и в спинном мозге. Наилучшие результаты диагностики синдрома Ли при помощи МРТ получаются при использовании T2W и FLAIR режимов.
В тех случаях, когда имеются признаки поражения периферических нервов и мышц, для диагностики синдрома Ли выполняют электронейромиографию. При этом заболевании главным и наиболее частым результатом ЭНМР становится замедление скорости прохождения нервного импульса, которое свидетельствует о демиелинизации нервов. Изучение наследственного анамнеза информативно в случае аутосомно-рецессивных форм заболевания, при мутации генов митохондриальной ДНК четко определить семейный характер патологии затруднительно. Молекулярно-генетическая диагностика массово используется только в отношении некоторых форм синдрома Ли (обусловленных мутациями генов BCS1L, SURF1 и некоторых других).
Специфического лечения данной патологии не существует, применяется симптоматическая терапия: противосудорожные и ноотропные средства, препараты для улучшения мозгового кровообращения. Важную роль в лечении синдрома Ли играет назначение витаминов, служащих кофакторами ферментов дыхательной цепи митохондрий – В1, В6, Q10. Их регулярный прием позволяет несколько замедлить прогрессирование заболевания и уменьшить выраженность симптомов. Однако, несмотря на все предпринятые терапевтические меры, 80% больных умирает через 2-7 лет после регистрации первых проявлений патологии.
Прогноз и профилактика
Прогноз синдрома Ли крайне неблагоприятный, так как большинство больных умирает через несколько лет после возникновения заболевания. Симптоматическое лечение может несколько замедлить прогрессирование патологии и ослабить выраженность проявлений, однако полноценного улучшения оно не обеспечивает. В большинстве случаев еще за год-два до летального исхода наступает полная инвалидизация больного, обусловленная неврологическими, дыхательными и метаболическими нарушениями. Причиной смерти при синдроме Ли чаще всего становится сердечно-сосудистая или дыхательная недостаточность. Профилактика этого заболевания осуществляется в рамках медико-генетического консультирования родителей перед зачатием ребенка.