Хги при беременности что это значит
Что такое гипертензия при беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мадоян М. А., кардиолога со стажем в 20 лет.
Определение болезни. Причины заболевания
Артериальная гипертензия (АГ) при беременности — это повышение артериального давления (АД), регистрируемое два и более раз в течение четырёх часов. Повышенными считаются цифры ≥ 140 мм рт. ст. для верхнего (систолического) и ≥ 90 мм рт. ст. для нижнего (диастолического) АД. [1] [2] [5]
Повышение АД может возникнуть при гипертонической болезни (ГБ) и при симптоматических (вторичных) АГ.
ГБ не имеет одной причины, она является хроническим многопричинным заболеванием, которое возникает из-за сочетания наследственной предрасположенности и приобретённых факторов. [3,4] К приобретенным факторам риска относятся частые стрессы, избыточное потребление соли, диабет, ожирение, повышение липидов крови, малоподвижность и курение. [1] [2] [5]
Вторичные (симптоматические) АГ обычно имеют одну причину повышения АД: заболевания почек или почечных сосудов, заболевания эндокринных желёз, поражения нервной системы и другие. [3] [4]
Беременность не является причиной появления ни ГБ, ни вторичных АГ, но высокая нагрузка на сердечно-сосудистую систему во время беременности, родов и в послеродовом периоде может послужить причиной выявления или обострения уже существующих в организме женщины сердечно-сосудистых проблем. [1] [2] [5]
Симптомы гипертензии при беременности
Симптомы неосложнённой артериальной гипертензии у беременных неспецифичны:
Они могут наблюдаться как при других заболеваниях, не связанных с повышением АД, так и во время совершенно нормальной беременности.
При наличии осложнений АГ отмечаются симптомы со стороны пораженных органов-мишеней:
Помимо прочего, при беременности могут возникнуть специфические опасные осложнения АГ, связанные с тяжёлой патологией мелких сосудов — преэклампсия и эклампсия. [1] [2] [5] Преэклампсия может ничем себя не проявлять, кроме высокого АД и белка в моче, а может выражаться неспецифическими симптомами со стороны разных органов и систем организма. Эклампсия проявляется судорожными приступами с потерей сознания. [1] [2] [5]
Патогенез гипертензии при беременности
Уровень АД зависит от многих параметров организма: тонуса сосудов, объёма циркулирующей крови, скорости выталкивания крови из сердца, растяжимости стенок аорты и других факторов. Эти параметры регулируются условно на трех уровнях: центральном, сосудистом, почечном. [3] [4] [6]
При воздействии факторов риска, перечисленных выше, регуляторные механизмы сбиваются. В зависимости от того, на каком уровне первоначально произошел сбой, развитие АГ может начаться с одного из звеньев патогенеза и продолжиться подключением следующих: увеличением суммарного сопротивления сосудов, активацией гормональных систем, активацией центральной нервной системы, дисбалансом натрия и воды, увеличением жесткости сосудистой стенки. Эти патологические процессы наслаиваются на процессы адаптации сердечно-сосудистого русла к вынашиванию и рождению ребёнка.
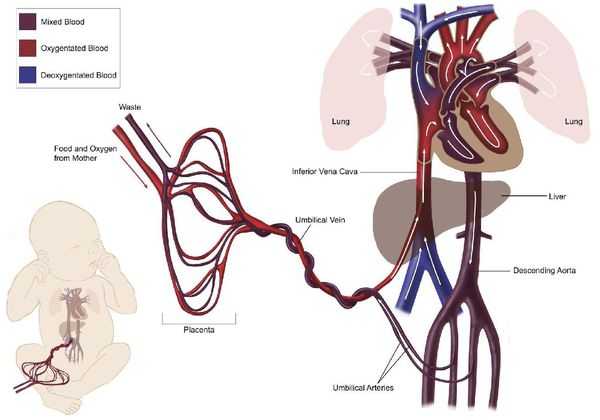
Во время беременности формируется еще один (третий) круг кровообращения, увеличивается общий объём циркулирующей крови, быстро повышается масса тела (рост матки, плаценты, плода), ускоряется обмен веществ, активируется ряд гормональных систем, также для беременности характерно расширение сосудов. [1] [2] [5] В результате увеличивается количество крови, выбрасываемое сердцем при сокращении, и количество сокращений сердца (к концу беременности обычно пульс учащается на 15-20 ударов), а уровень АД, наоборот, понижается (причём в первую треть беременности АД снижается, во вторую — остаётся без изменений, в третью — повышается до уровня перед беременностью). [1] [2] [5] Следовательно, в период беременности сердце работает в наименее экономном режиме, активно расходуя свой ресурс.
В родах нагрузка на сердце и сосуды максимальна, так как стремительно возрастает потребность тканей в кислороде. После родов исчезает третий круг кровообращения, повышается вязкость крови, увеличивается АД — сердечно-сосудистая система вновь должна перестроится, но теперь очень быстро. [1] [2] [5] Компенсаторные возможности сердечно-сосудистой системы резко сужаются.
Таким образом, адаптация сердечно-сосудистой системы к беременности, родам и послеродовому периоду может ухудшить течение АГ, а наличие АГ может затруднить адаптацию сердечно-сосудистой системы.
Классификация и стадии развития гипертензии при беременности
АГ при беременности классифицируют по времени её обнаружения, степени повышения АД и стадиям.
По времени обнаружения АГ выделяют: [1]
Для беременных существует особая классификация степени повышения АД, определяемой по наиболее высокому уровню систолического (верхнего) или диастолического (нижнего) АД: [1]
Осложнения гипертензии при беременности
Риски для матери и ребёнка:
Диагностика гипертензии при беременности
В связи с тем, что при беременности диагностические возможности ограничены, женщинам с уже ранее выявленной, существующей АГ целесообразно пройти комплексное обследование перед планированием беременности. [1] [5]
Когда нужно немедленно записаться к гинекологу
Беременной женщине с АГ необходим усиленный врачебный контроль в течение всей беременности и в ближайшее время после неё. Во время беременности обязательно надо обратиться к врачу не только при повышенном уровне артериального давления (верхнее ≥ 140 мм рт. ст., нижнее ≥ 90 мм рт. ст.), но и при головокружении, головной боли, чрезмерной усталости, появлении судорог в мышцах, тошноте.
Диагностический процесс при АГ во время беременности решает следующие задачи:
К каким врачам обращаться
Помимо наблюдения у гинеколога, при хронической АГ рекомендуются консультации терапевта (кардиолога), невролога, офтальмолога, эндокринолога.
Физикальное обследование
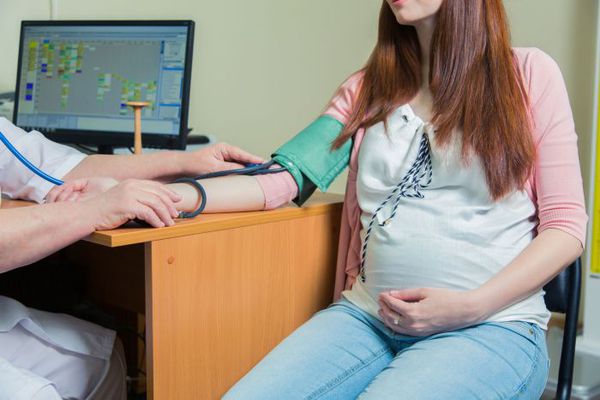
Основной метод диагностики — измерение АД. Измерять АД следует в положении сидя поочерёдно на каждой руке, обязательно спустя 5-10 минут предварительного отдыха. [1] В случае различных показателей АД верным считается результат с бо́льшим АД. Необходимо, чтобы на момент измерения прошло около 1,5-2 часов после употребления пищи. Для более достоверных результатов измерения АД следует в день диагностики отказаться от кофе и чая.
Лабораторная диагностика
Основные лабораторные анализы, назначаемые беременным с гипертонией:
Для выявления преэклампсии все беременные должны быть обследованы на наличие протеинурии (белка в моче) на ранних сроках. Если по результатам тест-полоски ≥1, то необходимо незамедлительно выполнить дальнейшие обследования, например выявить соотношение альбумина и креатинина в разовой порции мочи.
Инструментальная диагностика
Также при АГ во время беременности проводят:
Диагностические лабораторные и функциональные параметры преэклампсии (ПЭ)
Преэклампсия – характерный для беременности синдром, развивающийся после 20-й недели беременности. Проявляется повышением АД и протеинурией (появлением белка в моче) ≥ 0,3 г/сут.
Эклампсия – судорожный синдром, не связанный с заболеваниями мозга, возникающий у женщин с преэклампсией.
Лечение гипертензии при беременности
Целями лечения артериальной гипертензии у беременных являются:
Существует два способа лечения артериальной гипертензии при беременности :
— гестационной АГ (АД ≥ 140/90 на сроке ≥ 20 недель беременности);
— гипертоническом кризе (быстрое повышение АД ≥ 170/110);
— преэклампсии (АД ≥ 140/90 + белок в моче);
Виды амбулаторного лечения:
Немедикаментозное лечение: [1] [2] [5] [6]
Хги при беременности что это значит
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, Тверь, Россия
Тверская государственная медицинская академия
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, Тверь, Россия
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, Тверь, Россия
Хроническая артериальная гипертензия у беременных: прогноз и профилактика осложнений гестации, тактика антигипертензивной терапии
Журнал: Российский вестник акушера-гинеколога. 2018;18(6): 25-30
Сизова О. В., Радьков О. В., Колбасников С. В., Парамонова Е. К. Хроническая артериальная гипертензия у беременных: прогноз и профилактика осложнений гестации, тактика антигипертензивной терапии. Российский вестник акушера-гинеколога. 2018;18(6):25-30.
Sizova O V, Rad’kov O V, Kolbasnikov S V, Paramonova E K. Chronic hypertension in pregnant women: prognosis and prevention of pregnancy complications; antihypertensive therapy policy. Russian Bulletin of Obstetrician-Gynecologist. 2018;18(6):25-30.
https://doi.org/10.17116/rosakush20181806125
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, Тверь, Россия
Обзор литературы представляет данные исследования особенностей течения и ведения беременных с хронической артериальной гипертензией, обобщая опубликованные работы за последние 11 лет. Показано, что хроническая артериальная гипертензия осложняет течение до 5% беременностей. Растет число свидетельств того, что заболеваемость хронической артериальной гипертензией увеличивается с возрастом матери. Неблагоприятные исходы беременности при этой форме артериальной гипертензии распространены, и важной является оптимизация антенатального наблюдения, прогнозирования и профилактики осложнений гестации. Необходима последовательная стратегия продолжения изучения особенностей течения беременности на фоне хронической артериальной гипертензии, поскольку результаты предыдущих работ противоречивы. Итог этой работы должен способствовать повышению эффективности антигипертензивной терапии и ведения беременных, страдающих хронической артериальной гипертензией, улучшению исходов беременности для матери, плода и новорожденного.
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, Тверь, Россия
Тверская государственная медицинская академия
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, Тверь, Россия
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, Тверь, Россия
Хроническая артериальная гипертензия (ХАГ) осложняет до 5% беременностей [1, 2]. Учитывая увеличение возраста первородящих, а также распространенность ведущих факторов риска ХАГ, частота этой формы артериальной гипертензии будет только возрастать. Так, в возрасте 18—29 лет у 1—4% женщин беременность протекает на фоне ХАГ, а в 30—39 лет уже у 5—15% пациенток [3]. Число осложнений гестации, связанных с ХАГ, за последние 15—20 лет возросло на 50% [4].
ХАГ определена как форма артериальной гипертензии, установленная до беременности или до 20-й недели гестации, и представляет собой гетерогенное по составу нозологических единиц заболевание. Выделяют первичную форму (эссенциальную гипертензию, гипертоническую болезнь), составляющую 80—90% всех наблюдений, и вторичную форму (кардиоваскулярную, почечную) — до 10—20% случаев заболеваний [1, 5, 6].
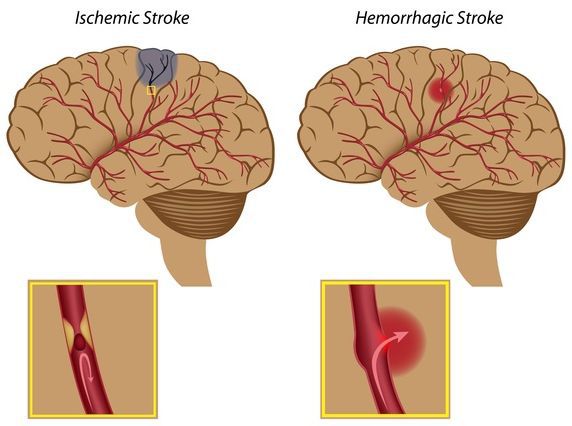
Важность проблемы ХАГ для акушерства и перинатологии связана с тем, что при сравнении с беременными с нормальным артериальным давлением, пациентки, страдающие этим заболеванием, в 5,7 раза чаще подвержены совокупному риску развития осложнений у матери и более чем двукратному увеличению неонатальной заболеваемости [7]. Кроме того, среди беременных, страдающих ХАГ, высок риск тяжелой формы артериальной гипертензии и геморрагического инсульта, который в свою очередь составляет до 40,0% причин материнской смертности, связанной с гипертензивными расстройствами [8]. Ухудшение прогноза для исхода беременности при ХАГ отмечается в случае поражения органов-мишеней. Так, при появлении у пациенток с ХАГ протеинурии до 20 нед гестации или при наличии гипертрофии левого желудочка беременность характеризуется увеличением частоты преэклампсии (ПЭ), асфиксии и гипотрофии новорожденных, досрочного родоразрешения [9, 10]. В свою очередь ХАГ на фоне ожирения ассоциируется с двукратным увеличением частоты оперативных родов, присоединения ПЭ и гипотрофии новорожденных [7, 11]. Синдром задержки роста плода у пациенток с ХАГ повышает риск развития преждевременной отслойки нормально расположенной плаценты (ПОНРП) с 2,4 до 3,8 раза при сравнении с таковым у беременных с нормальным артериальным давлением [12].
Особого внимания заслуживает присоединение к ХАГ специфичной для гестации формы гипертензии — ПЭ [13]. Сочетание этих двух форм заболеваний характеризуется крайне неблагоприятными исходами для матери и новорожденного при сравнении с таковыми у беременных только с ХАГ. Так, риск ПОНРП увеличивается в 7,7 раза, перинатальной смертности и отека легких в 11 раз, асфиксии и гипотрофии новорожденных в 3,5 и в 3,7—4 раза соответственно, а частота досрочного родоразрешения по причине тяжести состояния матери и плода в 3—4,5 раза [4, 14, 15]. Наличие у пациентки ХАГ, ПЭ и синдрома задержки роста плода ассоциировано с восьмикратным увеличением риска развития ПОНРП по сравнению с таковым у беременной с «чистой» формой ХАГ [12]. Только в случае присоединения ПЭ у беременных с ХАГ отмечаются наиболее тяжелые, а иногда необратимые поражения органов, что в совокупности с вышесказанным делает актуальной проблему прогнозирования наиболее тяжелых форм артериальной гипертензии у беременных [13].
Предлагается оценивать риск развития ПЭ у беременных с ХАГ по анамнестическим данным матери. С помощью регрессионного анализа выделены значимые предикторы этого осложнения гестации: возраст ≥40 лет (относительный риск — ОР=3,1), аборты (ОР=1,5), бесплодие (OР=2,9), синдром задержки роста плода и ПЭ в анамнезе (ОР=3,2 и 4,1), а также ожирение до беременности (OР=3,5) [11, 16]. В свою очередь прибавка массы тела у беременных с ХАГ менее рекомендованных ее значений в 2 раза снижает риск развития ПЭ [17]. В когортном исследовании H. Muto и соавт. [18] показано, что присоединение ПЭ у пациенток с ХАГ зависит от паритета родов и значимо отмечается только у повторнородящих. Согласно данным L. Poon и соавт. [19], все прогностические модели риска развития ПЭ у беременных с ХАГ строго включают наличие ПЭ в анамнезе, а дополнительные предикторы в этих моделях зависят от срока начала специфичной для гестации гипертензии. Нужно отметить, что сочетанное включение факторов в модель прогноза ПЭ у беременных с ХАГ увеличивает ценность теста оценки вероятности наступления события [16, 20].
Разработаны предикторы осложнений беременности при ХАГ, основанные на параметрах артериального давления (АД) [21, 23]. Предложена классификация гемодинамических вариантов суточных кривых АД, среди которых преимущественно брадидиастолический тип определяет риск развития неблагоприятных исходов для плода у матерей с ХАГ [24]. По заключению В.С. Чулкова и соавт. [25], наилучшими тестовыми свойствами для прогнозирования ПЭ у пациенток с ХАГ обладает среднесуточное аортальное и плечевое систолическое АД. В других работах показано, что среднее АД ≥90—105 мм рт. ст., отмеченное в I триместре гестации, ассоциируется с повышением риска ПЭ у беременных с ХАГ в 1,8—4,6 раза [3, 26]. Кроме того, частота синдрома задержки роста плода у пациенток с ХАГ прямо зависит от уровня среднего АД [27].
В качестве предикторов гестационных осложнений при ХАГ определены как значимые показатели вариабельности систолического АД (>15 мм рт.ст.), верифицированного в 20—22 нед беременности [28]. В свою очередь снижение перепада уровня дневного и ночного АД 25%) позволяет проводить дифференциальную диагностику ХАГ и ХАГ с присоединившейся ПЭ, а также прогнозировать плацентарные нарушения у беременных с артериальной гипертензией [23]. Тогда как двукратное выявление патологического индекса времени у пациенток с ХАГ в течение беременности увеличивает риск неблагоприятного исхода гестации в 8,5 раза, а трехкратное — в 13,3 раза [22].
Назначение аспирина для профилактики ПЭ включено в актуальные отечественные рекомендации, касающиеся этой формы гипертензии [5]. В мультицентровом исследовании в группах беременных высокого риска с 11—14 нед гестации назначался аспирин по 150 мг в день или плацебо. В группе вмешательства частота ПЭ была на 62%, а ранней ПЭ на 89% ниже, чем в группе сравнения. Однако подобного эффекта по снижению частоты ПЭ у беременных с ХАГ в других исследованиях достигнуто не было [19]. В метааналитическом исследовании сравнивалось назначение аспирина в сроке беременности до 16 нед и ≥16 нед. Различий по частоте преждевременных родов и перинатальной смертности не было, однако при назначении аспирина до 16 нед реже рождались дети с гипотрофией, а в группе с его приемом в сроке ≥16 нед была ниже частота ПЭ [31]. По данным другого метаанализа, отмечено снижение ПЭ, в том числе тяжелой ПЭ, и задержки роста плода при назначении аспирина в сроке ≤16 нед беременности, но этот эффект зависел от дозы препарата (оптимально ≥100 мг/сут). Однако назначение аспирина по 60 мг после 16 нед не снижало риск всех этих заболеваний [32]. Нужно отметить, что аспирин в дозе ≥100 мг при назначении в сроке беременности ≤16 нед снижает риск развития ПЭ до 37 нед беременности, но не понижает частоту этого осложнения при сроке доношенной беременности [33, 34]. Есть мнение, что назначение таких доз аспирина снижает частоту ПЭ, но вместе с тем увеличивает риск развития ПОНРП (ОР=1,35) [33]. Однако по наблюдениям S. Roberge и соавт. [35], назначение аспирина ≥100 мг в сроке ≤16 нед беременности, напротив, снижает частоту ПОНРП. Важным является факт, что назначение аспирина для профилактики ПЭ в России требует информированного согласия беременной [5].
Выбор рациональный тактики проведения антигипертензивной терапии у беременных с ХАГ осложняется ограничением возможности проведения рандомизированных клинических исследований лекарственных средств [24]. В связи с этим остаются нерешенными вопросы относительно критериев начала антигипертензивной терапии, целевых значений уровня АД, ассоциированных с исходами гестации при проведении лечения у беременных с ХАГ. Согласно актуальным российским и международным рекомендациям критериями назначения антигипертензивной терапии является АД ≥150/95 мм рт.ст. при ХАГ без поражения органов-мишеней и ассоциированных с ним клинических состояний и АД≥140/90 мм рт.ст. у пациенток с ХАГ в сочетании с таковыми, а также гестационная артериальная гипертензия и ПЭ [5, 6, 36]. Необходимые целевые уровни АД рекомендованы как 160/110 мм рт. ст.), а у пациенток с высоким кардиоваскулярным риском — при уровне АД 140—159/90—109 мм рт.ст. Целевые показатели АД при таком подходе составляют 140/90 мм рт.ст. соответственно на фоне антигипертензивной терапии. Авторами показано, что частота тяжелой артериальной гипертензии и ПЭ снижается более чем в 2 раза у пациенток, достигших целевого уровня АД.
Таким образом, беременность на фоне ХАГ связана с высокой частотой неблагоприятных акушерских и перинатальных показателей по сравнению с общей популяцией. В связи с этим важнейшим является оптимизация антенатального наблюдения у пациенток с ХАГ с целью прогнозирования и раннего выявления возникающих осложнений беременности. Кроме того, необходима стратегия эффективной антигипертензивной терапии беременных с ХАГ для улучшения исходов беременности у матери, плода и новорожденного.
Авторы заявляют об отсутствии конфликта интересов.
Инфекции мочевыводящих путей у беременных
Инфекции мочевыводящих путей наиболее распространенная группа инфекционных поражений во время беременности. Гормональные и структурные перестройки в женском организме, возникающие во время беременности, вызывают замедление пассажа мочи по мочевыводящим путям и иногда приводят к возникновению пузырно-мочеточникового рефлюкса – заброса мочи из мочевого пузыря в мочеточники. К предрасполагающим факторам относят также анатомические особенности – длина мочеиспускательного канала у женщин всего 4-5 см. Кроме того, во время беременности могут возникать проблемы с соблюдением личной гигиены из-за больших размеров живота.
Первоначально все беременные женщины считаются иммунокомпрометированными, с низкой сопротивляемостью любым инфекционным агентам. Это снижение иммунитета является следствием нормальной физиологической перестройки организма беременной женщины. Вследствие этого даже здоровые беременные часто могут страдать от осложнений инфекций мочевыводящих путей.
Основные термины, используемые для описания инфекций мочевыводящих путей
Механизм возникновения инфекций мочевыводящих путей во время беременности
Попадание инфекции в мочевыводящие пути у женщин во время беременности происходит с поверхности промежности, где высока концентрация бактерий, обитающих в прямой кишке и во влагалище. Предрасполагающими факторами являются ослабленный тонус мускулатуры мочеточников из –за влияния прогестерона, застой мочи, вызванный сдавливанием мочеточников маткой, увеличенное выделение мочи во время беременности.
Увеличение объема мочи и снижение тонуса мочеточников и лоханок ведет к их расширению и еще большему застою мочи. В 86% лоханки и чашечки почек расширяются на правой стороне. Эти процессы начинаются на 10 неделе беременности и со временем только прогрессируют. Соответственно в первом триместре острый пиелонефрит возникает только у 2% беременных, во втором триместре – у 52%, а в третьем триместре – у 46%.
Помимо застоя мочи и расширения компонентов мочевыводящей системы в время беременности изменяются химические свойства мочи: может появляться глюкоза и некоторые аминокислоты. Механизм повышения выделения определенных аминокислот с мочой при беременности до конца не ясен, но появление их в моче предрасполагает к повышению патогенных свойств кишечной палочки – одного из самых распространенных возбудителей инфекции мочевыводящих путей.
Какими бактериями вызываются инфекции мочевыводящих путей у беременных
Основным возбудителем, который вызывает инфекции является кишечная палочка. Она является причиной 80-90% заболеваний. Попадает этот возбудитель в мочевыводящие пути прямо с кожи промежности. На коже он появляется вследствие анатомической близости анального отверстия. Кишечная палочка является представителем нормальной микрофлоры толстого кишечника человека, но попадая в несвойственные для себя условия обитания, способна вызывать воспаление. В состав остальных 10-20% бактерий, которые могут вызвать воспаления мочевыводящих путей при беременности, входят клебсиеллы, стрептококки, протей, стафилококк, различные энтеробактерии.
Чем опасны инфекции мочевыводящих путей у беременных
В большинстве случаев прогноз при всех формах инфекций благоприятных. При осложненном течении могут развиваться инфекционно-токсический шок, дыхательная недостаточность и гипоксия конечностей, связанная с низким артериальным давлением. Влияние на плод не сильно выражено, так как бактерии не попадают напрямую в кровоток плода. Однако такие явления, как обезвоживание матери, снижение артериального давления, анемия и прямое действие бактериальных токсинов могут вызвать нарушение кровоснабжения головного мозга плода. Если инфекции мочевыделительной системы не лечить, то высок риск развития артериальной гипертензии, преэклампсии, анемии, преждевременных родов, воспаления плодных оболочек – амнионита. Естественно, все эти факторы серьезно повышают риски неблагополучного прохождения беременности и родов.
Симптомы при инфекциях мочевыводящих путей у беременных
При бессимптомной бактериурии беременную ничего не беспокоит. При развитии инфекции нижних отделов мочевыводящей системы появляются боль внизу живота, частые позывы к мочеиспусканию, гематурия. Эти симптомы не являются строго характерными, так как могут быть вызваны и у здоровых беременных вследствие сдавления мочевого пузыря и органов малого таза растущей маткой, возросшей скорости образования мочи и увеличением объема циркулирующей жидкости у беременных.
При пиелонефрите часто повышается температура тела (выше 38 градусов), возникает боль в боку, потеря аппетита, тошнота и рвота. Иногда температура тела может наоборот, падать.
Диагностика
При возникновении симптомов, которые могут быть связаны с наличием инфекции мочевыводящей системы, делается общий анализ крови, общий анализ мочи и анализ мочи по Нечипоренко, а также бактериологическое исследование мочи (бакпосев). Данные анализы также в рутинном порядке проводятся беременным, которые состоят на учете. Таким образом проводится мониторинг на предмет наличия бессимптомной бактериурии. Если есть подозрения на наличие аномалий строения мочевыводящей системы или нарушения ее функции, сразу же проводят узи почек. Также узи почек проводят, если при проведении антибиотикотерапии не наступает улучшения в течение 49-72 часов. Несмотря на то, что специфических узи признаков цистита и пиелонефрита не существует, это исследование позволяет выявить структурные изменения мочевыводящих путей, такие как расширение мочеточника, лоханки, чашечек, наличие пузырно-мочеточникового рефлюкса. Также при узи почек исключается обструкция мочеточника камнем.
Лечение инфекций мочевыводящих путей у беременных
В зависимости от тяжести заболевания лечение может проводиться амбулаторно или в условиях стационара.
Обязательно необходимо лечит бессимптомную бактериурию, так как именно она является главной причиной развития более тяжелых заболеваний. Лечение можно разбить на поведенческие методы и антибиотикотерапию.
Поведенческие методы включают в себя простые гигиенические правила:
Для лечения антибиотиками используются препараты группы пенициллинов, цефалоспоринов, сульфаниламиды и нитрофураны. Как правило длительность терапии 14 дней. К препаратам второго ряда относят фосфомицин (монурал).
Выбор препарата, кратность приема, дозировка и продолжительность приема определяется лечащим врачом.
в акушерстве и гинекологи мы работаем по таким направлениям как:
Лечим такие проблемы: