Хлороз у женщин что это
Хлороз ( Бледная немочь )
Хлороз – это особая форма железодефицитной анемии у молодых девушек и у женщин в перименопаузальном возрасте, вызванная гормональными перестройками. Клиническая картина включает общую слабость, бледность кожных покровов с зеленоватым оттенком, дистрофические изменения придатков кожи (волос и ногтей). Также больных часто беспокоят головокружения, обмороки, извращения вкусовых и обонятельных ощущений. Диагноз ставится на основании симптоматики и лабораторных данных ‒ низкого содержания гемоглобина и железа в анализах крови. Лечение проводится с помощью препаратов железа и диетотерапии.
МКБ-10
Общие сведения
Хлороз (от греч. «chloros» — бледно-зеленый, син. «бледная немочь», малокровие) – устаревший термин, которым обозначали железодефицитную анемию (ЖДА) у девушек до 20 лет и женщин в период перименопаузы, клинически несколько отличавшуюся от обычной анемии. Мужчины не страдают данной патологией. Впервые хлороз был описан еще в XVI веке датским исследователем Иоганном Ланге как «болезнь девственниц». В настоящее время встречаются лишь единичные случаи хлороза. В современной номенклатуре заболеваний термин уже не используется и лишь немногими специалистами признается как отдельная форма ЖДА ввиду некоторых патогенетических особенностей.
Причины хлороза
Непосредственной причиной считается дефицит железа вследствие гормональной перестройки женского организма в определенные периоды жизни. К ним относятся резкое возрастание концентрации эстрогенов при наступлении полового созревания с появлением первых менструаций (менархе), а также скачки женских половых гормонов при угасании эндокринной функции яичников во время перименопаузы (около 50 лет).
Дело в том, что эстрогены снижают содержание железа в крови путем подавления его абсорбции желудочно-кишечным трактом (через уменьшение образования соляной кислоты клетками слизистой оболочки желудка) и включения в гемоглобин во время костномозгового кроветворения. Наиболее опасен в плане развития хлороза период менархе, так как в этом возрасте у молодого организма повышена потребность в железе.
Предрасполагающие факторы возникновения хлороза:
Патогенез
Главным патогенетическим звеном хлороза считается низкая концентрация в крови жизненно необходимого элемента – железа. При его дефиците возникает тканевая гипоксия (кислородное голодание) по всему организму. Замедляются все окислительно-восстановительные и обменные процессы, падает активность различных ферментов. Ухудшается функционирование всех систем. Особенно страдают нервная, сердечно-сосудистая система и желудочно-кишечный тракт.
Снижение содержания гемоглобина с уменьшением размеров эритроцитов свидетельствует о полном истощении запасов (депо) железа. При длительном течении хлороза во внутренних органах развиваются дистрофические явления. При патологоанатомическом исследовании обнаруживаются атрофический гастрит, глоссит, миокардиодистрофия и т.д.
Классификация
Основной фактор, лежащий в основе классификации заболевания – возраст больной. Выделяют следующие виды хлороза:
Симптомы хлороза
Однако в диагностике позднего хлороза нельзя ориентироваться лишь на окраску кожи, так как из-за расширения поверхностных сосудов, типичного для климактерического периода (приливы), на коже щек появляется яркий румянец. Также у пациенток с поздним хлорозом гораздо чаще, чем с ранним, развиваются дистрофические изменения в придатках кожи. Волосы становятся сухими, истончаются, усиленно выпадают. Ногти теряют блеск, приобретают вогнутую ложкообразную форму (койлонихии).
Из-за атрофии органов ЖКТ снижается или полностью пропадает аппетит, быстро наступает насыщаемость. Глотание затруднено. Возникают тянущие боли в подложечной области, тошнота, запоры. Извращаются обонятельные и вкусовые ощущения. Больные начинают употреблять в пищу несъедобные предметы – мел, штукатурку, глину и даже землю. Такие необычные вкусовые пристрастия носят название «пика хлоротика» (pica chlorotica). У некоторых больных наблюдаются признаки слабости мышечных сфинктеров – недержание мочи при кашле, чихании.
Осложнения
Жизнеугрожающие осложнения при хлорозе развиваются крайне редко. Вследствие дефицита железа подавляется образование секреторного иммуноглобулина А, что ведет частым инфекциям верхних дыхательных путей (ОРВИ). В результате атрофического гастрита снижается всасывание витамина В12 (мегалобластная анемия). У больных с хлорозом часто наблюдаются нарушения функции половых желез, что может привести к бесплодию. Из-за низкого АД пациентки нередко теряют сознание и при падении получают черепно-мозговую травму или перелом конечностей. Миокардиодистрофия ухудшает имеющиеся сердечно-сосудистые заболевания (ИБС, ХСН).
Диагностика
Пациенток с хлорозом курируют врачи-гематологи или терапевты. Во время опроса молодых девушек врач уточняет подробности о наступлении месячных, их продолжительности и объеме. При общем осмотре обращает на себя внимание хорошо развитая подкожно-жировая клетчатка в сочетании с бледно-зеленой окраской кожи. При аускультации выслушивается систолический шум на верхушке сердца. Дополнительное обследование включает:
Дифференциальная диагностика
Дифдиагностику хлороза главным образом проводят с другими видами анемий:
Также следует отличать данный вид малокровия от хронического отравления свинцом, нарушений порфиринового обмена, гемоглобинопатий (талассемий). При выраженных вкусовых извращениях может потребоваться исключение болезней психиатрического профиля.
Лечение хлороза
Чаще всего пациентки могут проходить лечение амбулаторно. Но в некоторых случаях при тяжелом состоянии, когда необходимо постоянное наблюдение за больной, может понадобиться госпитализация в терапевтическое или гематологическое отделение. Для борьбы с заболеванием применяются только консервативные методы. Основные направления лечения хлороза включают:
Прогноз и профилактика
Хлороз является доброкачественным заболеванием, очень хорошо поддающимся лечению. Примерно через месяц использования препаратов железа симптомы регрессируют. Наиболее тяжелые неблагоприятные последствия связаны с усугублением уже имеющихся хронических кардиологических патологий (ХСН, ИБС). Летальных исходов, непосредственной причиной которых стал хлороз, не зарегистрировано. Первичная профилактика заключается в сбалансированном питании, включающем богатые железом продукты, а также в определении уровня сывороточного железа во время полового созревания и перименопаузы.
Хлороз
Хлороз
Общие сведения
Хлороз (от греч. «chloros» — бледно-зеленый, син. «бледная немочь», малокровие) – устаревший термин, которым обозначали железодефицитную анемию (ЖДА) у девушек до 20 лет и женщин в период перименопаузы, клинически несколько отличавшуюся от обычной анемии. Мужчины не страдают данной патологией. Впервые хлороз был описан еще в XVI веке датским исследователем Иоганном Ланге как «болезнь девственниц». В настоящее время встречаются лишь единичные случаи хлороза. В современной номенклатуре заболеваний термин уже не используется и лишь немногими специалистами признается как отдельная форма ЖДА ввиду некоторых патогенетических особенностей.
Причины хлороза
Непосредственной причиной считается дефицит железа вследствие гормональной перестройки женского организма в определенные периоды жизни. К ним относятся резкое возрастание концентрации эстрогенов при наступлении полового созревания с появлением первых менструаций (менархе), а также скачки женских половых гормонов при угасании эндокринной функции яичников во время перименопаузы (около 50 лет).
Дело в том, что эстрогены снижают содержание железа в крови путем подавления его абсорбции желудочно-кишечным трактом (через уменьшение образования соляной кислоты клетками слизистой оболочки желудка) и включения в гемоглобин во время костномозгового кроветворения. Наиболее опасен в плане развития хлороза период менархе, так как в этом возрасте у молодого организма повышена потребность в железе.
Патогенез
Главным патогенетическим звеном хлороза считается низкая концентрация в крови жизненно необходимого элемента – железа. При его дефиците возникает тканевая гипоксия (кислородное голодание) по всему организму. Замедляются все окислительно-восстановительные и обменные процессы, падает активность различных ферментов. Ухудшается функционирование всех систем. Особенно страдают нервная, сердечно-сосудистая система и желудочно-кишечный тракт. Снижение содержания гемоглобина с уменьшением размеров эритроцитов свидетельствует о полном истощении запасов (депо) железа. При длительном течении хлороза во внутренних органах развиваются дистрофические явления. При патологоанатомическом исследовании обнаруживаются атрофический гастрит, глоссит, миокардиодистрофия и т.д.
Классификация
Основной фактор, лежащий в основе классификации заболевания – возраст больной. Выделяют следующие виды хлороза:
Симптомы хлороза
Однако в диагностике позднего хлороза нельзя ориентироваться лишь на окраску кожи, так как из-за расширения поверхностных сосудов, типичного для климактерического периода (приливы), на коже щек появляется яркий румянец. Также у пациенток с поздним хлорозом гораздо чаще, чем с ранним, развиваются дистрофические изменения в придатках кожи. Волосы становятся сухими, истончаются, усиленно выпадают. Ногти теряют блеск, приобретают вогнутую ложкообразную форму (койлонихии).
Из-за атрофии органов ЖКТ снижается или полностью пропадает аппетит, быстро наступает насыщаемость. Глотание затруднено. Возникают тянущие боли в подложечной области, тошнота, запоры. Извращаются обонятельные и вкусовые ощущения. Больные начинают употреблять в пищу несъедобные предметы – мел, штукатурку, глину и даже землю. Такие необычные вкусовые пристрастия носят название «пика хлоротика» (pica chlorotica). У некоторых больных наблюдаются признаки слабости мышечных сфинктеров – недержание мочи при кашле, чихании.
Осложнения
Жизнеугрожающие осложнения при хлорозе развиваются крайне редко. Вследствие дефицита железа подавляется образование секреторного иммуноглобулина А, что ведет частым инфекциям верхних дыхательных путей (ОРВИ). В результате атрофического гастрита снижается всасывание витамина В12 (мегалобластная анемия). У больных с хлорозом часто наблюдаются нарушения функции половых желез, что может привести к бесплодию. Из-за низкого АД пациентки нередко теряют сознание и при падении получают черепно-мозговую травму или перелом конечностей. Миокардиодистрофия ухудшает имеющиеся сердечно-сосудистые заболевания (ИБС, ХСН).
Диагностика
Пациенток с хлорозом курируют врачи-гематологи или терапевты. Во время опроса молодых девушек врач уточняет подробности о наступлении месячных, их продолжительности и объеме. При общем осмотре обращает на себя внимание хорошо развитая подкожно-жировая клетчатка в сочетании с бледно-зеленой окраской кожи. При аускультации выслушивается систолический шум на верхушке сердца. Дополнительное обследование включает:
Дифференциальную диагностику хлороза главным образом проводят с другими видами анемий – гемолитическими, сидеробластными, анемиями при хронических заболеваниях. Также следует отличать данный вид малокровия от хронического отравления свинцом, нарушений порфиринового обмена, гемоглобинопатий (талассемий). При выраженных вкусовых извращениях может потребоваться исключение болезней психиатрического профиля.
Лечение хлороза
Чаще всего пациентки могут проходить лечение амбулаторно. Но в некоторых случаях при тяжелом состоянии, когда необходимо постоянное наблюдение за больной, может понадобиться госпитализация в терапевтическое или гематологическое отделение. Для борьбы с заболеванием применяются только консервативные методы. Основные направления лечения хлороза включают:
Прогноз и профилактика
Хлороз является доброкачественным заболеванием, очень хорошо поддающимся лечению. Примерно через месяц использования препаратов железа симптомы регрессируют. Наиболее тяжелые неблагоприятные последствия связаны с усугублением уже имеющихся хронических кардиологических патологий (ХСН, ИБС). Летальных исходов, непосредственной причиной которых стал хлороз, не зарегистрировано. Первичная профилактика заключается в сбалансированном питании, включающем богатые железом продукты, а также в определении уровня сывороточного железа во время полового созревания и перименопаузы.
Ювенильный хлороз ( Ранний хлороз )
МКБ-10
Общие сведения
Ювенильный (ранний) хлороз — термин, который вышел из употребления в официальной медицинской классификации, но продолжает использоваться некоторыми специалистами как отдельный патогенетический вариант ЖДА. Название «хлороз» произошло от греческого слова «chloros» — бледно-зеленый. Впервые патологию описал немецкий врач Иоганн Ланге в 1554 г., назвав ее «болезнью девственниц». По современным данным, среди девочек-подростков до 26,4% страдают железодефицитными анемиями разной степени тяжести.
Причины
Ранний хлороз формируется при несоответствии между поступлением железа через ЖКТ, его количеством в депо организма и повышенной потребностью в микроэлементе у девушек пубертатного периода. Анемия развивается при нарушениях нейроэндокринной регуляции, резких скачках эстрогена, гормональных перестройках, которые характерны для ювенильного периода. Среди провоцирующих факторов выделяют следующие:
Патогенез
В организме есть запасы железа, которые начинают расходоваться при его недостаточном поступлении или больших потерях во время менструаций. В этот период ювенильный хлороз не проявляется клинически, однако наблюдается прелатентный дефицит — опустошение депо микроэлемента при сохранении транспортного и гемоглобинового фондов. Когда начинает расходоваться железо из этих фондов, диагностируют латентный дефицит.
Когда все запасы вещества использованы, нарушается процесс образования небелковой части гемоглобина, в костном мозге формируется уменьшенное число эритроцитов с невысоким содержанием гема. Железо также участвует в работе ферментных систем организма (цитохромов, каталазы, сукцинатдегидрогеназы), поэтому вскоре возникает его недостаток в тканях — нарушаются процессы тканевого дыхания, образования энергии.
Симптомы ювенильного хлороза
Клиническая картина заболевания состоит из двух синдромов: анемического и сидеропенического. Симптомы выявляются у подростков в возрасте 14-18 лет. К общим признакам ювенильного хлороза относят слабость, быструю утомляемость, частые головокружения. Пациентки также жалуются на непереносимость физических нагрузок, одышку, сердцебиение. Кожа становится слишком бледной, приобретает специфический зеленоватый оттенок (который объясняет название болезни «хлороз»).
Сидеропенические симптомы обусловлены тканевым дефицитом железа. При ювенильной анемии отмечаются ангулярный стоматит (заеды в углах рта), ломкость и выпадение волос, исчерченность ногтей. При продолжительном течении ювенильного хлороза формируется ложкообразная деформация ногтевых пластин (койлонихия). Характерным симптомом являются вкусовые извращения: склонность к поеданию несъедобных предметов (глина, мел, крахмал), внезапная тяга к острой, соленой, пряной пище.
Осложнения
При длительном существовании ювенильной формы хлороза снижается иммунитет, беспокоят частые ОРВИ и бактериальные инфекции. Нарушения работы сердца проявляются тахикардией, низким АД, обмороками, вследствие которых девушка может получить опасную травму головы или конечностей. Тяжелая нехватка железа, сочетающаяся с недостаточным по калорийности питанием, чревата задержкой физического и полового развития.
Диагностика
Обследование при ювенильном хлорозе проводит участковый педиатр или гематолог. Врач оценивает цвет кожных покровов, состояние придатков кожи, расспрашивает девушку об особенностях менструального цикла. Физикальный осмотр включает измерение и оценку антропометрических показателей. Для верификации диагноза подростковой ЖДА назначаются:
Лечение ювенильного хлороза
В терапии ювенильного хлороза для нормализации уровня гемоглобина, восстановления запасов микроэлемента применяют препараты, содержащие железо. При нормальной работе ЖКТ преимущество отдается пероральным формам медикаментов, которые хорошо усваиваются, не вызывают тяжелых побочных реакций. Лечение ЖДА продолжительное — гематологические показатели нормализуются спустя 2-3 месяца. Еще 3-6 месяцев необходимо продолжать прием лекарств, чтобы насытить депо железом.
Девушкам с серьезными болезнями желудка, когда пероральные лекарства практически не усваиваются, показаны парентеральные формы железосодержащих препаратов. Внутривенные инфузии выполняются только в стационаре, поскольку есть риск реакций гиперчувствительности. При крайне тяжелой анемии рекомендовано введение эритроцитарной массы.
В дополнение к медикаментозному лечению назначается диетотерапия. Преимущество отдают мясным продуктам (говядина, баранина), в которых присутствует гемовое железо с максимально возможной биодоступностью — до 25%. Хорошими источниками микроэлемента также считаются свинина, курица, печень и рыба. В растительных продуктах (овощи, фрукты, орехи) содержится негемовое железо, которое усваивается всего на 1-5%, поэтому они малоэффективны.
Прогноз и профилактика
При правильной медикаментозной коррекции улучшение самочувствия наступает уже спустя 1-2 недели, а через 3-4 месяца исчезают все проявления ювенильного хлороза. Прогноз благоприятный. Профилактика заболевания предполагает употребление мясной пищи в достаточных количествах, курсовое назначение препаратов с железом девушкам, страдающим от обильных менструаций, своевременную коррекцию ювенильных маточных кровотечений.
Недержание мочи: причины, симптомы, диагностика
Недержание мочи у женщин – это состояние, которое характеризуется непроизвольной потерей мочи.
Причины, симптомы, диагностика недержания мочи
Принципиально можно выделить две формы недержания мочи: стрессовое недержание мочи или недержание мочи при напряжении и ургентное недержание мочи. Самым распространенным типом недержания является стрессовый, когда потеря мочи происходит при физической нагрузке (кашле, чихании, беге, прыжках, подъёме тяжестей и т.д.).
К сожалению, данное заболевание поражает женщин всех возрастных групп. Более того до 50% женщин страдают от недержания мочи во время беременности, а треть из них продолжает испытывать симптомы заболевания и после родов. Ургентным называется тип недержания, при котором потеря мочи происходит на фоне резкого позыва в туалет или при мысли о туалете, либо же на фоне провоцирующих факторов (звук льющейся воды, близость туалета или дома, стресс).
Симптомы
Проявление недержания мочи, всегда одно и выходит из названия – потеря мочи при различных обстоятельствах. В зависимости о выраженности симптомов количество теряемой мочи может варьировать в широких пределах от эпизодической потери единичными каплями до тотального недержания, когда она вовсе не держится. Так же моча может теряться в различное время (ночное и/или дневное). Как уже говорилось выше, недержание могут провоцировать множество факторов.
Причины
Причины недержания мочи у женщин напрямую зависят от его типа. При ургентном недержании это чаще психо-эмоциональный (стресс, психические травмы и т.д.) и неврологический (травмы и заболевания нервной системы) факторы, а также заболевания которые могут к ним приводить (диабет, болезни сердечно-сосудистой системы). Что касаемо стрессового недержания мочи, то все причины условно можно разделить на две группы:
Диагностика
Диагностика недержания мочи не так проста, как может показаться. К сожалению, пациент видит лишь результат – потерю мочи, а ее причины могут быть очень разными. Основная диагностическая роль при этом заболевании принадлежит опросу больного. Оценивается при каких обстоятельствах и как давно происходит потеря мочи. Далее выясняется количество используемых прокладок или подгузников.
Исходя из этого показателя, можно сделать вывод о тяжести заболевания: 1-2 прокладки – легкая, а если более 5, то тяжелая. В случае если больная теряет мочу ночью, на фоне резких позывов в туалет или мысли о нем, с большей долей вероятности можно сказать, что это ургентное недержание мочи. В ситуации, когда потеря мочи происходит при физической нагрузке, то больная, скорее всего, страдает от стрессового недержания. К сожалению, нередко больные отмечают сочетание факторов. Тогда мы имеем дело со смешанной формой недержания мочи.
Важным элементом диагностики является гинекологический осмотр, при котором кроме стандартных процедур выполняются специальные пробы. Прежде всего, это стресс-тест, при котором пациентку с наполненным мочевым пузырем просят покашлять или сильно потужиться. Если во время проведения пробы имеется потеря мочи, то это говорит о недержании мочи при напряжении. В сложных случаях необходимо проведение специального комплексного уродинамического исследования.
Лечение
Лечение недержания мочи у женщин всецело определяется его типом. При ургентном недержании мочи основным методом лечения является консервативная терапия, направленная на снижение числа и интенсивности позывов на мочеиспускание. В случае недержания мочи при напряжении все методы лечения преследуют цель восстановить механизм удержания. Первым этапом по борьбе со стрессовым недержанием мочи является нормализация веса, отказ от курения, борьба с хроническим кашлем и запорами.
При легких степенях недержания и у пациенток после родов хорошие результаты дает тренировка мышц тазового дна. Упражнения Кегеля особенно эффективны при проведении их под контролем специалиста по физической реабилитации или с помощью специальных устройств биологической обратной связи (БОС – терапия). В этом случае больная лучше чувствует мышцы тазового дна и понимает, как и что тренировать.
К сожалению, упражнения помогают далеко не всегда, да и пациентки обращаются за помощью с запущенными стадиями заболевания. В такой ситуации единственным действенным методом является оперативное лечение. Признанным стандартом этого направления являются слинговые операции, которые заключаются в установке специальных узких лент/протезов под уретру, что восстанавливает удержание мочи.
Самым сложным вопросом является тонкая настройка натяжения протеза. Для решения этой задачи были разработаны регулируемые слинги, которые позволяют строго индивидуализировать операцию для каждого конкретного больного.
Хлороз у женщин что это
Изменения кожи нередко являются первыми симптомами соматического заболевания, а в ряде клинических ситуаций они имеют решающее значение для постановки окончательного диагноза.
Часто изменения кожи отмечаются при гастроэнтерологических заболеваниях. И первой ассоциацией между болезнями органов пищеварения и изменениями кожи, безусловно, является желтуха. Желтуха – пожелтение кожи, склер и других тканей, связанное с чрезмерным количеством билирубина в крови, с последующим накоплением его и различных желчных пигментов в коже и других органах. Это может быть прямым следствием заболевания самой печени, закупорки протоков желчными камнями или опухолью, а также избытка продукции билирубина в результате гемолиза.
Билирубин имеет выраженное сродство к тканям, богатым эластическими волокнами. Раньше всего он накапливается в склерах глаз, коже (особенно лица), твердом нёбе и брюшной стенке. Желтуха лучше видна при ярком дневном свете, умеренную желтуху можно пропустить при искусственном освещении. Даже при наличии явной клиники желтуха не определяется визуально, пока концентрация билирубина в сыворотке крови не превысит 3 мг/дл у взрослых пациентов [6].
Желтуха проявляется различными оттенками, многие из которых клинически значимы. Желтую окраску кожи определяет билирубин, оттенки оранжевого цвета – ксанторубин (при внутрипеченочной желтухе), а зеленого – биливердин (при обтурационной желтухе). Темно-зеленый цвет характерен для обтурационной желтухи и обусловлен выраженной биливердинемией (например, при раке панкреатодуоденальной зоны).
При хронических гепатитах встречаются 2 типа желтухи: печеночная и холестатическая. Печеночная желтуха обычно развивается быстро: окраска кожи, склер, тканей имеет оранжевый оттенок. К основным клиническим симптомам острого и хронического холестаза (при обтурационной желтухе) относятся, наряду с желтухой, выраженный кожный зуд и мальабсорбция пищевых жиров и жирорастворимых витаминов [2]. Постоянные расчесывания и растирания нередко приводят к экскориациям, утолщению кожи (лихенификация), и гиперпигментации, вторичной по отношению к повышенному количеству меланина в коже, сочетание же меланина и желчных пигментов придает коже бронзовый цвет. Бронзовый цвет кожи наблюдается также при гемохроматозе.
При проведении дифференциальной диагностики необходимо помнить об экзогенных растительных пигментах или других возможных расстройствах метаболизма: каротинемия (избыточное поступление каротиноидов с пищей, например, в результате избыточного употребления морковного сока), ликопинемия (в результате избыточного употребления томатного сока, арбузов) и желтоватого оттенка кожи при гипотиреозе.
Заболевания печени и билиарного тракта сопровождаются нарушениями со стороны сосудов, включающими звездчатые ангиомы, пальмарную эритему ладоней и варикозное расширение кожных вен [5, 10]. Появление звездчатых ангиом (сосудистых «звездочек») и пальмарной эритемы традиционно связывают с избытком эстрогенов, оказывающих дилатирующее действие на артериолы. Сосудистые «звездочки» состоят из извитой центральной артериолы с более мелкими сосудиками, расходящимися радиально, напоминающие лучи, чаще располагаются на лице, шее, верхней части груди, плечах и предплечьях.
Телеангиэктазии в виде множественных мелких, стойко расширенных ветвящихся капилляров расположенных на ладонях в области возвышения большого пальца и возвышения мизинца, обусловливают неравномерную синюшно-розовую окраску кожи – «печеночные ладони». У пациентов отмечается повышение местной температуры ладоней (иногда и ступней).
Повышение давления в системе портальной вены, обусловленное хроническим заболеванием печени, ведет к развитию коллатерального кровообращения, которое на коже проявляется расширением вен брюшной стенки («голова медузы»).
У мужчин с хроническим заболеванием печени «гиперэстрогенное состояние» ведет к гинекомастии, утрате волос на туловище, в подмышечных впадинах, формированию лобкового оволосения по женскому типу. На голове волосы также редеют вплоть до полного облысения.
Атрофические полосы могут наблюдаться у женщин и мужчин на фоне вторичных гормональных нарушений при печеночной патологии. Обычно они располагаются на бедрах, ягодицах, в нижней части живота.
К другим проявлениям при хронических диффузных заболеваниях печени относятся: малиновый язык («печеночный язык»), белые ногти, пальцы в виде «барабанных палочек».
Гематологические нарушения могут проявляться геморрагическими высыпаниями на коже, которые сопровождаются повышенной кровоточивостью (например, десен при чистке зубов) и наклонностью к кровотечениям (желудочно-кишечные, маточные и др.). Пурпура (лат. purpura- пурпурная ткань, багряница) – множественные кровоизлияния (петехии, экхимозы) в кожу и слизистые оболочки, при болезнях печени представлена множественными мелкими геморрагическими пятнами, располагающимися обычно на голенях. Гиперпигментации при поражениях гепатобилиарной системы обычно имеют грязно-серый цвет и занимают обширные участки кожного покрова. Наиболее выражены на открытых участках кожи. У женщин на лице она может проявляться хлоазмой (периорбикулярная и периоральная пигментация).
При болезни Вильсона – Коновалова (гепатоцеребральная дегенерация) отмечается золотисто-коричневое или зеленоватое окрашивание лимба десцеметовой оболочки роговицы (кольца Кайзера-Флейшера) [6, 10]. Достаточно редкими, но характерными изменениями являются голубые лунки у ногтевого ложа. Описаны также гиперпигментация кожи и acanthosis nigricans.
При циррозе печени нередко отмечаются утолщение дистальных фаланг пальцев кистей с деформацией ногтевых пластинок по типу барабанных палочек, изменение окраски ногтей, возникновение поперечных борозд («линии Бо»).
При осмотре больных хроническим панкреатитом можно увидеть атрофию подкожной клетчатки в области проекции поджелудочной железы. После приступа острого панкреатита спустя 1-2 дня нередко возникают кожные кровоизлияния, чаще отмечается сетчатое ливедо в виде синюшно-розовой пятнистой сети локализующееся на коже живота и верхней части бедер. Кожным признаком острого или хронического панкреатита, а также рака поджелудочной железы, может быть узловатый панникулит.
При травматическом разрыве пищевода возможно развитие подкожной эмфиземы. При язвенной болезни часто отмечаются признаки вегетативной дисфункции, обычно ваготонии: холодные, влажные ладони, мраморность кожи кистей и стоп, сочетающиеся с тенденцией к брадикардии и наклонностью к артериальной гипотензии. При декомпенсированном пилородуоденальном стенозе возможно снижение тургора и эластичности кожи. Легкая желтушность кожи может отмечаться при хроническом дуодените [4, 7].
Для синдрома мальабсорбции характерны: неспецифические (приобритенный ихтиоз, изменения волос, ногтей; гиперпигментации, атрофия кожи, экзематозные и псориазиформные сыпи) и специфические (энтеропатический акродерматит; дефицит витаминов А, В, С и К; дефицит фолиевой кислоты и железа) проявления [1].
Изменения волос характеризуются уменьшением их длины, истончением, сухостью и поредением. Ногтевые пластинки становятся атрофичными, ломкими, замедляется их рост, образуются «линии Бо». В результате потери жировой ткани и коллагена кожа становится истонченной, а вследствие дефицита эластичных свойств – морщинистой, не расправляется после взятия в складку (атрофия кожи). На различных участках кожного покрова могут возникать очаги гиперемии, инфильтрации, шелушения и зуда, напоминающие высыпания при хронической экземе или псориазе. Проявлением дефицита витамина В2 (рибофлавин) являются ангулярный стоматит, глоссит, хейлит; себорейный фолликулярный кератоз кожи лба, крыльев носа; дерматит половых органов.
К наиболее известным системным проявлениям при болезни Крона и язвенном колите относятся поражение кожи и слизистой ротовой полости: узловатая эритема, гангренозная пиодермия (воспалительный нейтрофильный дерматоз с явлениями хронической очаговой гангрены кожи), афтозный стоматит [1, 4].
Кожный синдром, обусловленный хронической почечной недостаточностью (ХПН) – кожный синдром уремии. У больных с почечной недостаточностью лицо бледное, отечное – «facies nephritica», кожные покровы сухие, бледные, возможно с желтушным оттенком (задержка урохромов) и геморрагическими высыпаниями (петехии, экхимозы), возможны диффузные гиперпигментации, расчесы при зуде. Общая сухость кожных покровов (ксероз) обычно сопровождается фолликулярным кератозом типа «гусиной кожи» на разгибательных поверхностях конечностей и гипотрихозом. Отечный синдром может быть выражен вплоть до анасарки [3, 11]. В терминальной стадии ХПН возникает «припудренность» кожи (уремический «иней») – появление на носу, подбородке, шее множественных мелких белых (иногда буроватых) зернышек, представляющих собой кристаллы мочевины, выделившиеся через поры. Нередко наблюдается сухость и эрозирование слизистой оболочки рта. Примерно у трети больных ХПН выявляют симптом «половинного ногтя»: дистальная половина ногтевой пластинки имеет розовато-бурую окраску, а проксимальная – белую. Одним из частых и характерных симптомов ХПН является генерализованный кожный зуд – от слабого, периодического до постоянного, мучительного в терминальной стадии [2].
При гиперфункции щитовидной железы нарушается терморегуляция, пациенты отмечают стойкий субфебрилитет, повышенную потливость (кожа эластичная, горячая и влажная от профузного пота), плохую переносимость тепла (симптом «простыни»), гиперпигментацию кожных складок, эритема ладоней; дисхромия кожи; дистрофия ногтей, потемнение кожи век (симптом Еллинека), припухлость и менискообразное свисание век. Претибиальная микседема встречается у 1–4 % больных диффузным токсическим зобом (ДТЗ). Кожа передней поверхности голени утолщается, хрящеподобно уплотнена (ямка при надавливании не образуется), инфильтрирована за счет узловатых полушаровидных подушкообразных плоских элементов, образующих сливной обширный очаг восковидно-желтоватого цвета с характерном признаком «апельсиновой корки», обусловленным расширением отверстий волосяных фолликулов, нарушения сопровождаются локальным кожным зудом [8].
К симптомам, позволяющим заподозрить гипотиреоз, относятся сухость кожи, желтушность кожи, вызванная гиперкаротинемией, микседематозный отек (лицо, конечности) и периорбитальный отек, гипотермия, ломкость и выпадение волос на латеральных частях бровей (симптом Хертога), голове (вплоть до гнездной плешивости и алопеции), в области подмышечных впадин и лобка. При сопутствующей анемии цвет кожи приближается к восковому. Эти изменения формируют синдром гипотиреоидной дермопатии и эктодермальных нарушений. Дерматологическая «маска» гипотиреоза включает аллопецию, ухудшение структуры кожи, волос и ногтей [8].
Диабетиды – поражения кожи при сахарном диабете (СД), развивающиеся в результате диабетических микроангиопатий, нейропатий, бактериальной и кандидозной инфекцией.
В результате микроангиопатий на коже лица, конечностей возникает стойкая эритема, на голенях – тёмно-красные шелушащиеся узелки, разрешающиеся в коричневые атрофические рубчики (диабетическая дермопатия). Диабетическая нейропатия характеризуется образованием на коже стоп перфорирующих язв, сенсорными нарушениями, нарушениями потоотделения. Возможно развитие «диабетической стопы» (комбинация язвенно-некротических поражений, межпальцевой мацерации с присоединением пиококковой или грибковой флоры, остеомиелита). Инсулинорезистентная форма диабета может сопровождаться развитием acanthosis nigricans.
Типичен для СД липоидный некробиоз, который на первых этапах развития клинически проявляется розовато-красными узелками конусовидной или полусферической формы с гладкой поверхностью и перламутровым блеском, преимущественно локализованными на переднебоковой поверхности голеней. Сливаясь, они образуют инфильтративные бляшки: новые – желтоватые, старые – буровато-красного цвета, с резко очерченными границами, размером от 2-10 см с восковидной лоснящейся поверхностью. Через атрофированный эпидермис просвечивают расширенные сосуды дермы. Очаги липоидного некробиоза У больных СД нередко склонны к изъязвлению. После заживления язв на их месте остаются рубцы, атрофия и телеангиэктазии. Узелки, расположенные на периферии очага, приобретают более насыщенный, застойный оттенок и возвышаются над уровнем центральной части. При пальпации – склеродермоподобное уплотнение, более выраженное в центральной части. Сформированные очаги поражения состоят из двух зон: в центре – кожа цвета слоновой кости, блестящая, гладкая, с рубцевидной атрофией, плотная при пальпации, напоминающая бляшечную склеродермию. Волосяные фолликулы отсутствуют.
Другие возможные проявления СД: кольцевидная гранулема, диабетические пузыри; гиперпигментация кожи локтей, колен и тыла кистей; генерализованный и локализованный кожный зуд; эруптивная ксантома; склеродермиформные изменения кожи; витилиго, красный плоский лишай (особенно, эрозивной формы – синдром Гриншпана-Потекаева); рецидивирующая пиодермия, дерматомикозы кожи [8].
При болезни Иценко- Кушинга кожа обычно тонкая и атрофичная. Заживление ран медленное; на коже живота, верхней части груди, ягодицах, где кожа обычно растягивается, появляются стрии, окрашенные в пурпурный цвет, в отличие от идиопатических или вызванных беременностью.
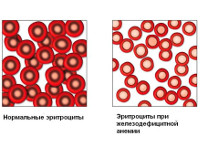
Сидеропенический синдром при железодефицитной анемии (ЖДА) обусловлен тканевым дефицитом Fe и свойственен только ЖДА. К его основным проявлениям относятся: сухость кожи, трещины на поверхности кожи рук и ног, в углах рта (ангулярный стоматит); глоссит, сопровождающийся атрофией сосочков, болезненностью и покраснением языка; ломкость, истончение, расслоение ногтей, ногти ложкообразной формы (койлонихия); выпадение волос и раннее их поседение. Кожные покровы при ЖДА бледные, не желтушные, при ювенильном хлорозе склеры, а иногда и кожа приобретает голубоватый оттенок, такие больные плохо загорают на солнце [8].
К основным клиническим проявлениям геморрагического диатеза относятся петехии (точечные кровоизлияния в кожу или слизистые оболочки, геморрагические пятна диаметром 1-3 мм, обусловленные пропотеванием эритроцитов через стенку капилляров, в начале имеют ярко-красную окраску, в последующем цвет изменяется до коричневатого; петехии не возвышаются над поверхностью кожи и не пальпируются) и пурпура. При болезни Верльгофа (хроническая иммунопатологическая тромбоцитопеническая пурпура) отмечается петехиально-пятнистый тип кровоточивости, геморрагический синдром представлен кожными геморрагиями (петехии, пурпура, экхимозы), кровоизлияниями в слизистые оболочки, кровотечениями из слизистых (носовые, десневые, из лунки удаленного зуба, маточные). При гемофилии отмечается гематомный тип кровоточивости. часто образуются подкожные гематомы (10-20 %) и гемартрозы (70-80 % случаев). При болезни Виллебранда при смешанном типе кровоточивости, проявления геморрагического диатеза выражены слабо или умеренно, характерны склонность к образованию кровоподтеков, кровотечения из мелких порезов кожи, которые нередко прекращаются, но затем возобновляются через несколько часов. Для болезни Рандю-Ослера (наследственная геморрагическая телеангиэктазия) характерен ангиоматозный тип кровоточивости. Диагноз ставят при осмотре по характерному признаку заболевания – мелким красно-фиолетовым телеангиэктазиям на лице, губах, слизистой ротовой и носовой полости, на кончиках пальцев рук и ног [8].
Для геморрагического васкулита характерен васкулитно-пурпурный тип кровоточивости. Изменения со стороны кожи чаще всего манифестируют в виде двусторонней симметричной геморрагической сыпи (пурпуры) с размером высыпаний от 3 до 10 мм. В самом начале своего развития кожные элементы геморрагической сыпи представляют собой папулы, возвышающиеся над поверхностью кожи, вследствие чего их можно легко ощутить при пальпации. Кожные геморрагии не бледнеют при надавливании, что позволяет отличить их от эритемы. Наиболее типичная локализация – нижние конечности (голени и стопы). Высыпания постепенно бледнеют, трансформируются в коричневые пигментные пятна и затем исчезают. Характерная особенность – склонность к рецидивированию после длительного пребывания больного в вертикальном состоянии. При длительном рецидивирующем течении кожа на месте бывших высыпаний может пигментироваться вследствие развития гемосидероза. Возможно развитие петехий – точечных кровоизлияний размером до 3 мм. Значительно реже отмечаются экхимозы – крупные кожные геморрагии неправильной формы диаметром свыше 10 мм. Наиболее типичной локализацией экхимозов линейной формы являются места, подвергающиеся повышенной механической компрессии (кожные складки, резинка носков, тугой ремень, манжета тонометра) [9].
Лейкемиды – поражения кожи при лейкозах специфического характера. Могут отмечаться с различной частотой при всех формах лейкозов. Лейкемиды представляют собой опухолевые экстрамедуллярные очаги кроветворения. Возникновение этих очагов обусловлено выходом бластных клеток в сосудистое русло и диссеминацией их в различные органы и ткани. При хронических лейкозах появление лейкемидов может быть первым, а порой и единственным манифестным признаком гематологического заболевания. Наиболее вероятно развитие лейкемидов при моноцитарном лейкозе (у 10-50 % больных) и хроническом лимфолейкозе (до 25 % случаев). Клинически лейкемиды кожи протекают обычно в виде папулёзных, узловатых и опухолевидных образований, эритродермий; к редким формам относятся диффузные инфильтрации и первичные язвы. Диагноз лейкемидов, возникающих на фоне развернутой клинической картины лейкоза и специфических сдвигов в периферической крови и костном мозге, обычно не вызывает затруднений.
К субъективным симптомам плеторического синдрома при эритремии относятся: кожный зуд, эритромелалгия (внезапное возникновение гиперемии с цианотичным оттенком кожи пальцев рук, сопровождающееся резкими болями), чувство онемения и зябкость конечностей. Отмечается изменение окраски кожных покровов и видимых слизистых оболочек по типу эритроцианоза, особенно окраски слизистой оболочки в месте перехода мягкого неба в твердое (симптом Купермана), возможны отеки голеней и стоп с локальной гиперемией и резким жжением [8].
Знание врачом первого контакта (терапевта, врача общей практики) кожных проявлений соматических заболеваний позволит улучшить их диагностику и способствовать улучшению оказания медицинской помощи пациентам.