Хвтп при беременности что
Истмико-цервикальная недостаточность
ГЛАВНЫЙ ВРАЧ ЦЕНТРА МЕДИЦИНЫ ПЛОДА В МОСКВЕ, СПЕЦИАЛИСТ ПО ПРЕНАТАЛЬНОЙ ДИАГНОСТИКЕ (МЕДИЦИНЕ ПЛОДА), ВРАЧ УЛЬТРАЗВУКОВОЙ ДИАГНОСТИКИ, КАНДИДАТ МЕДИЦИНСКИХ НАУК.
Содержание
Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
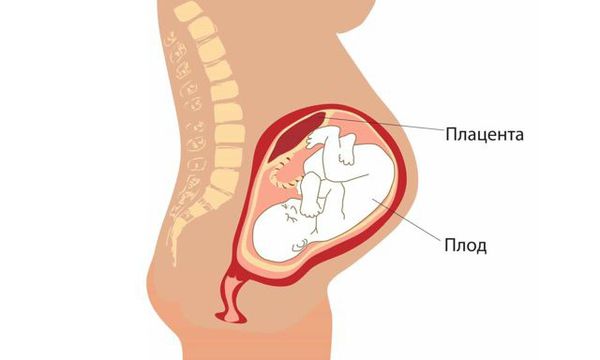
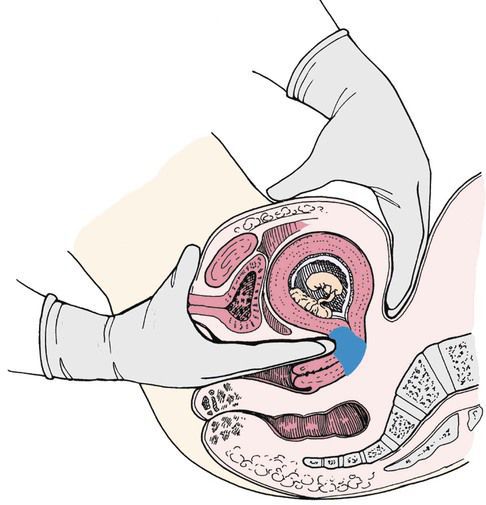
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности. Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Причины истмико-цервикальной недостаточности
Предшествующие травмы
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Гормональные нарушения
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
Врожденная истмико-цервикальная недостаточность
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Симптомы и диагностика ИЦН
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела. Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Во время беременности в качестве мониторинга состояния шейки матки используется трансвагинальное ультразвуковое исследование. При этом измеряется длина шейки матки. Длина шейки матки менее 3 см при сроке беременности менее 20 недель требует отнесения женщины в группу высокого риска по ИЦН и тщательного наблюдения за такой пациенткой.
У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее. На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
Нехирургические методы
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим.
Хирургические методы
При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки. В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
Противопоказания к хирургическому лечению:
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз лечения ИЦН
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика истмико-цервикальной недостаточности
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
Что такое фетоплацентарная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
Фетоплацентарная недостаточность (ФПН) — это изменения в плаценте и реакция плода на различные патологические состояния в организме матери.
ФПН длительное время может никак не проявляться, первые признаки возникают с началом осложнений, таких как отставание в росте и развитии плода. Они выявляются инструментальными методами, например с помощью УЗИ, и при объективном обследовании (аускультации сердцебиения плода, осмотре и измерении высоты стояния дна матки).
Все причины фетоплацентарной недостаточности можно разделить на три группы: нарушения формирования плаценты, осложнения беременности и экстрагенитальные патологии (ЭГП). ЭГП — это болезни, обостряющиеся в период беременности, но сюда не относятся гинекологические заболевания и акушерские осложнения.
К нарушениям формирования плаценты приводят:
Осложнения беременности:
Экстрагенитальные патологии:
Симптомы фетоплацентарной недостаточности
Первичная фетоплацентарная недостаточность (до 16 недель) проявляется угрозой самопроизвольного аборта. Зачастую пациентки страдают от аномальных вагинальных кровотечений и схваткообразной боли в нижней части живота.
Первичная ФПН в отдельных случаях переходит во вторичную или позднюю недостаточность (более 16 недель). Патология может долгое время никак не проявляться, так как компенсаторные механизмы в плаценте сглаживают возникающие нарушения. Заподозрить наличие ФПН можно только при ультразвуковой диагностике (УЗИ), ультразвуковой допплерографии (УЗДГ) и кардиотокографии (КТГ). Таким образом, самостоятельно женщина не может определить, есть ли у неё фетоплацентарная недостаточность. Это возможно только на последних стадиях, когда двигательная активность плода снижается и пациентка перестаёт чувствовать его шевеления.
Патогенез фетоплацентарной недостаточности
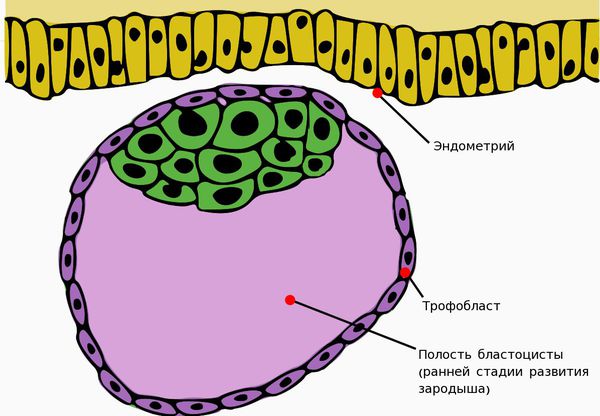
Важное значение в развитии первичной ФПН имеет ферментативная недостаточность децидуальной ткани — слизистой оболочки матки, подвергающейся преобразованиям при беременности и отпадающей после родов.
В результате ферментативной недостаточности нарушается внедрение трофобласта (наружного клеточного слоя зародыша) в эндометрий матки.
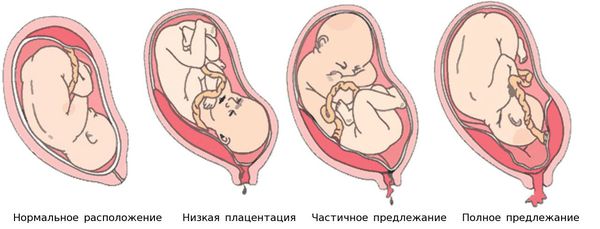
Ферментативная недостаточность слизистой оболочки наблюдается при дисфункции яичников, нарушениях строения и расположения плаценты, например при её предлежании — патологии, при которой плацента располагается в нижних отделах матки. ФПН выявляется также и при дефектах формирования сосудов и нарушениях в развитии хориона (внешней оболочки зародыша).
Первичная плацентарная недостаточность может стать причиной неразвивающейся беременности и способствовать появлению отклонений в развитии плода.
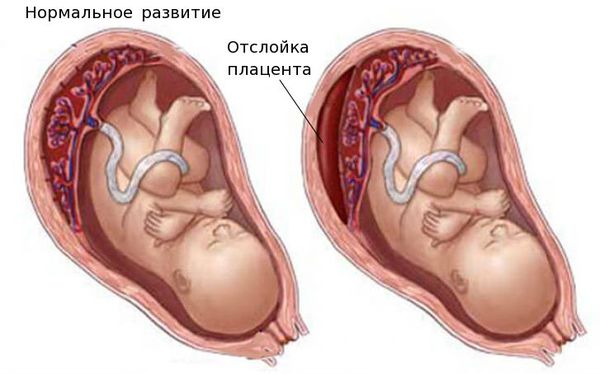
Выделяют острую и хроническую форму фетоплацентарной недостаточности. При остром нарушении из-за отслойки плаценты или её инфаркта (отмирания плацентарной ткани) стремительно нарушается кровоснабжение, что нередко приводит к гибели плода.
Плацентарная недостаточность часто развивается при изменениях кровотока в сосудах плаценты и микроциркуляторных расстройствах. Нарушения возникают вследствие снижения притока крови к плаценте, затруднения венозного оттока, инфаркта плаценты, ухудшения капиллярного кровотока в ворсинах хориона, изменения свойств крови матери и плода.
К снижению притока крови к плаценте приводят следующие патологии:
Нарушение венозного оттока возникает в результате:
Факторы, приводящие к нарушению капиллярного кровотока в ворсинах хориона:
Все вышеперечисленные факторы вызывают нарушение главной функции плаценты — газообменной. Плод перестаёт получать достаточно кислорода, нужного ему для обмена веществ. Это состояние называется внутриутробной гипоксией плода.
Также страдает и трофическая функция плаценты — нарушается доставка питательных веществ к плоду. Он отстаёт в развитии и может погибнуть. Даже если его компенсаторные механизмы справляются с возникшей гипоксией и недостатком питательных веществ, то в родах, когда нагрузка на фетоплацентарный комплекс возрастает, приспособительные реакции могут дать сбой, и возможна гибель плода.
Классификация и стадии развития фетоплацентарной недостаточности
Виды ФПН по клинико-морфологическим признакам:
По клиническому течению:
Хроническая ФПН в зависимости от действия компенсаторно-приспособительных факторов:
Осложнения фетоплацентарной недостаточности
К осложнениям фетоплацентарной недостаточности относятся:
Диагностика фетоплацентарной недостаточности
Для своевременной диагностики ФПН необходимо установить точный срок беременности. Это делают, исходя из данных о менструальном цикле женщины.
Методы выявления фетоплацентарной недостаточности:
Бимануальное исследование матки с определением её размеров проводится при постановке на учёт в женскую консультацию. При каждом осмотре измеряется высота стояния дна матки (ВСДМ). ВСДМ на 2 см меньше нормы и отсутствие динамики в течение 2-3 недель в 80 % случаев свидетельствует о нарушении развития плода.
Аускультация («выслушивание») сердечного ритма плода. В норме частота сердечных сокращений плода составляет 120-160 ударов в минуту.
Контроль массы тела беременной — прибавка веса в норме составляет в среднем 250-400 г в неделю.
Наиболее информативным методом диагностики фетоплацентарной недостаточности является ультразвуковая допплерография сосудов (УЗДГ). При УЗДГ анализируют соотношение двух показателей:
Плановое УЗДГ проводится при втором и третьем УЗИ-скринингах, то есть на 22 и на 30-34 неделе. Дополнительные обследования назначают по показаниям.
Степени нарушения кровотока по УЗДГ:
I степень:
II степень — кровоток нарушен в маточных артериях и в пуповине, но отклонение не достигает критических значений. Состояние возникает при развитии патологического процесса и свидетельствует о декомпенсации приспособительных возможностей, что приводит к тяжёлой ФПН и задержке развития плода.
Задержку развития плода, как осложнение ФПН, диагностируют на УЗИ. При обследовании видно несоответствие размеров плода сроку беременности и отставание роста матки.
Гипотрофия плода бывает:
Асимметричный тип гипотрофии встречается наиболее часто. При этом может выявляться ранняя и поздняя гипотрофия, а также временное замедление роста плода, которое выравнивается при улучшении состояния матери.
Ультразвуковая диагностика внутриутробной задержки развития плода (ВЗРП) включает измерение нескольких показателей тела плода: бипариетальный размер (расстояние между висками), длина бедра и окружность живота. На основании этих показателей рассчитывают массу плода.
Выделяют три степени тяжести ВЗРП:
Также на УЗИ определяют количество околоплодных вод. Сочетание ВЗРП и маловодия — неблагоприятный прогностический признак, требующий досрочного родоразрешения.
На УЗИ можно заподозрить ФПН по состоянию зрелости плаценты, несоответствующей сроку беременности. «Перезрелая» плацента определяется по наличию характерных участков: кальцинатов, множественных кист и углублений.
Выделяют четыре степени зрелости плаценты:
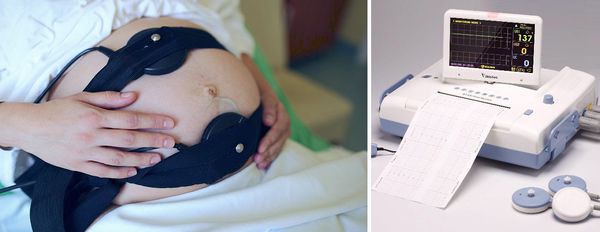
Кардиотокография (КТГ) — измерение частоты сердечных сокращений и двигательной активности плода.
КТГ-исследование назначают с 32 недели. При обследовании оценивают интегральный показатель состояния плода (ПСП):
Лечение фетоплацентарной недостаточности
К сожалению, методов лечения фетоплацентарной недостаточности не существует, так как те изменения, которые уже произошли в плаценте и сосудах нельзя повернуть вспять.
С целью выявления симптомов декомпенсации ФПН и принятия решения о сроке и методах родоразрешения проводится динамическое наблюдение. Параллельно назначаются средства, улучшающие кровообращение — кроворазжижающие препараты, содержащие аспирин, например «Кардиомагнил» и «Ацекардол».
При угрозе прерывания беременности назначают средства, понижающие тонус матки.
Выбор методов наблюдения и терапии зависит от степени фетоплацентарной недостаточности:
I А степень. Проводят динамическое наблюдение с обязательным контролем с помощью КТГ и УЗДГ раз в 5-7 дней. Рекомендованы прогулки на свежем воздухе, сбалансированное питание, богатое белками и витаминами. Беременной следует спать восемь часов ночью и дополнительно отдыхать два часа днём. Также следует своевременно лечить заболевания неполовой сферы. Например, если причина ФПН в пониженном артериальном давлении, то потребуется гипотензивная терапия и приём препаратов, содержащих аспирин.
При стабильном состоянии досрочное родоразрешение не требуется. При ухудшении показателей состояние ежедневно контролируют с помощью КТГ и УЗИ с допплером, по медицинским показаниям могут быть проведены преждевременные роды. При нормальном состоянии плода возможны роды через естественные родовые пути.
I В степень. Желательна госпитализация в отделение патологии беременности и наблюдение за пациенткой в условиях стационара. Проводят УЗДГ в динамике, КТГ раз в 2-3 дня, для улучшения кровообращения назначаются препараты, содержащие аспирин.
Также рекомендована абдоминальная декомпрессия. Для этого беременная ложится на спину, при этом живот находится в камере для декомпрессии. Атмосферное давление в устройстве понижается до 50-100 мм рт. ст. на 15-30 секунд ежеминутно в течение нескольких минут. Процедура позволяет улучшить приток крови к плаценте.
II степень. КТГ и допплерометрия проводятся 1 раз в 2 дня. При ухудшении показателей потребуется досрочное родоразрешение.
Прогноз. Профилактика
Профилактические мероприятия способствуют предупреждению возможных осложнений и уменьшению их негативного влияния на развитие плода.
Меры профилактики:
Фетоплацентарная недостаточность
Фетоплацентарная недостаточность – это нарушение, обусловленное структурными и функциональными изменениями в плаценте, наступившими в результате различных патологических изменений в организме матери или плода, что повлекло за собой расстройство транспортной, питательной, гормональной и метаболической функций плаценты.
Нарушение функций плаценты является причиной осложненного течения беременности и родов, а также перинатальной заболеваемости и смертности. Фетоплацентарная недостаточность сопровождает практически все осложнения беременности, способствует формированию хронической гипоксии и синдрома задержки плода.
Патологические изменения, которые происходят при ФПН, приводят к:
Причины
Причины формирования плацентарной недостаточности разнообразны. Нарушения нормального развития плаценты могут быть обусловлены соматической патологией (заболевания сердечно-сосудистой системы, приводящие к нарушению гемодинамики, заболевания почек, бронхо-легочной системы, наличие хронической инфекции, заболевания нейроэндокринной системы, анемия и др.), а также гинекологической патологией у матери (воспалительные заболевания половых органов, миома матки, рубец на матке, генитальный инфантилизм и т.д.) и особенностями течения данной беременности (гестозы, угроза прерывания беременности, низкое прикрепление плаценты, внутриутробное инфицирование, что одновременно можно рассматривать и как следствие ФПН).
Факторы риска
К факторам риска развития плацентарных нарушений относятся:
Таким образом, практически невозможно выделить какой либо единственный этиологический фактор формирования нарушений в фетоплацентарной системе, однако, один из них может быть ведущим в развитии этой патологии.
Степень и характер влияния патологических состояний организма беременной развитие ФПН зависят от срока беременности, длительности воздействия патологических факторов, состояния компенсаторно-приспособительных механизмов в системе «мать-плацента-плод».
Первичная плацентарная недостаточность
Первичная плацентарная недостаточность развивается до 16 недель беременности, т.е. в период формирования основных структурных единиц плаценты в период раннего эмбриогенеза под влиянием генетических, эндокринных, инфекционных и т.д. факторов. Характеризуется нарушением анатомического строения, расположения и прикрепления плаценты, патологией сосудов.
Вторичная плацентарная недостаточность
Вторичная плацентарная недостаточность развивается после 16 недель на фоне уже сформировавшейся плаценты под влиянием различных неблагоприятных факторов.
Острая фетоплацентарная недостаточность
Острая фетоплацентарная недостаточность возникает при остром нарушении маточно-плацентарного кровотока, вызванным отслойкой плаценты, перекручиванием пуповины, инфарктом плаценты, вследствие чего наступает гибель плода и прерывание беременности.
Хроническая фетоплацентарная недостаточность(ХФПН) развивается со второго триместра беременности, протекает в течение длительного времени, в происхождении которой основная роль принадлежит снижению компенсаторно-приспособительных механизмов. В зависимости от компенсации ХФПН может быть:
При ХФПН первично нарушается питательная функция плаценты, позже присоединяется нарушение газообмена (нарушается дыхательная функция плаценты), что клинически проявляется задержкой развития плода, хронической внутриутробной гипоксией или их сочетанием.
Гипоксия плода
Гипоксия плода – патологическое состояние, при котором нарушается доставка кислорода к тканям плода и (или) его использования в них. Гипоксия внутриутробного плода относится к числу наиболее распространенных причин среди перинатальной заболеваемости (21-45% в структуре всей перинатальной патологии).
Синдром задержки внутриутробного развития плода (СЗРП) проявляется в двух формах:
Диагностика плацентарной недостаточности базируется на измерении соответствия высоты стояния дна матки и окружности живота сроку беременности, УЗИ плаценты, КТГ плода, биохимических методах исследования гормональной и белковообразующей функции плаценты.
Основными направлениями для предупреждения развития и лечения плацентарной недостаточности являются воздействия, направленные на улучшение маточно-плацентарного кровообращения и микроциркуляции, нормализацию газообмена в системе мать-плод, улучшение метаболической функции плаценты, восстановление нарушений функции клеточных мембран.
Источники: Г.М.Савельева «Плацентарная недостаточность», А.П.Милованов «Патология системы мать-плацента-плод», И.С.Сидорова, И.О.Макаров «Этиопатогенетические основы ведения беременных с фетоплацентарной недостаточностью».