Чем дышать ингалятором при пневмонии
Что надо знать о COVID-19 пневмонии
Чем опасна пневмония при COVID-19? Какие симптомы нельзя оставлять без внимания? Как восстановить здоровье легких после коронавирусной пневмонии? Можно ли делать ингаляции, если заболел COVID-19? Эти и другие вопросы журналист информационного портала «Здоровые люди» задала главному внештатному пульмонологу Минздрава, заведующей отделом пульмонологии и хирургических методов лечения болезней органов дыхания РНПЦ пульмонологии и фтизиатрии, к.м.н. Елене Давидовской.
Чем пневмония, вызванная коронавирусом, отличается от обычной?
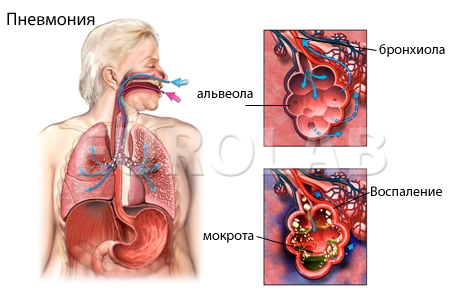
Пневмония, ассоциированная с коронавирусной инфекцией (COVID-19 пневмония), – особый вид поражения легких, который более точно отражает термин «пневмонит». Это подразумевает вовлечение в патологический процесс интерстициальной ткани легких, альвеолярных стенок и сосудов. То есть воспаление развивается во всех структурах легких, участвующих в газообмене, что препятствует нормальному насыщению крови кислородом.
Возможно ли при ковиде бессимптомное воспаление легочной ткани, когда несмотря на изменения в легких у пациентов нет ни кашля, ни одышки, ни лихорадки?
Бессимптомное или малосимптомное течение больше характерно для форм заболевания без поражения легких. Действительно, при проведении компьютерной томографии (КТ) органов грудной клетки у пациентов с легким течением COVID-19 могут обнаруживаться КТ-признаки вирусной пневмонии нетяжелого течения. При этом газообменная функция легких не страдает, количество кислорода, доставляемого в кровь, остается нормальным, и не требуется изменения терапевтической тактики.
Когда, как правило, появляются такие симптомы при коронавирусе, как дыхательный дискомфорт, одышка?
Инкубационный период инфекции, вызываемой вирусом SARS-CoV-2, составляет в среднем 5-7 суток (от 2 до 14), а значит, и симптомы могут появляться в эти сроки. Течение болезни может быть разным – от нетяжелых проявлений обычной ОРВИ (повышение температуры тела, кашель, слабость, головная боль) до тяжелой пневмонии с дыхательной недостаточностью. Всегда стоит внимательно относиться к таким проявлениям болезни, как одышка (нарастание частоты дыхания), чувство нехватки воздуха, боли или чувство стеснения в груди в любой период болезни.
Изменения в легких появляются у большинства пациентов, перенесших COVID-19?
В большинстве случаев – до 80% – коронавирусная инфекция протекает нетяжело, без вовлечения легких. COVID-19 пневмонии развиваются примерно в 20% случаев заболевания, из них от 2 до 10% могут протекать тяжело. Длительность течения и последствия болезни зависят от многих факторов: объема поражения легких, сопутствующих заболеваний, своевременности обращения за медицинской помощью, соблюдения рекомендаций по лечению, возможности развития осложнений и др.
Когда следует выполнять КТ при тяжелой ковидной пневмонии? Есть ли необходимость в повторном исследовании?
Действительно, в силу высокой чувствительности метод КТ является основным для выявления характерных для COVID-19 изменений в легких. В комплексной оценке вместе с историей развития болезни, эпидемиологическими данными и клинической картиной КТ позволяет с высокой степенью вероятности подтвердить случай коронавирусной инфекции. Однако стоит отметить несколько важных моментов:
— применение КТ для скрининга (т.е. выявления патологии при отсутствии симптомов) как пневмоний в целом, так и при COVID-19 (в том числе при положительных лабораторных тестах) нецелесообразно;
— применительно к коронавирусной инфекции, выявленные на КТ изменения у пациентов с бессимптомной или легкой формами заболевания без факторов риска не влияют на тактику лечения;
— при легком течении COVID-19 КТ-диагностика проводится по клиническим показаниям при наличии факторов риска или с целью дифференциальной диагностики с другими патологическими состояниями;
— проведение КТ исследования целесообразно выполнять в сроки не ранее 3-5 дней с момента появления симптомов;
— оценка динамики течения и исхода выявленной ранее COVID-19 пневмонии проводится по клиническим показаниям, сроки определяются индивидуально.
Отличается ли снимок компьютерной томографии у пациента с коронавирусной пневмонией и обычной пневмонией?
Лучевые методы диагностики, к которым в том числе относится КТ, не заменяют комплексную клиническую диагностику. Наличие характерных КТ-признаков позволяет определить вероятность (с градацией «высокая-средняя-низкая-нехарактерные признаки») COVID-19 пневмонии и установить объем поражения.
Какие существуют методы лечения коронавирусной пневмонии?
Подходы к лечению COVID-19 формировались и менялись по мере появления информации о течении инфекции, понимания механизмов ее развития и возможных последствий на основании анализа большого количества международных публикаций и результатов исследований, накапливающегося клинического опыта. Спустя год от начала пандемии в арсенале применяемых лекарственных средств этиотропной терапии с доказанной эффективностью по-прежнему нет.
При COVID-19 пневмонии важное место занимают немедикаментозные методы – прон-позиция (положение лежа на животе) как самостоятельная лечебная мера, кислородотерапия, варианты аппаратной респираторной поддержки. Во всех случаях коронавирусной инфекции необходимо следить за объемом потребляемой жидкости.
Несмотря на алгоритмизацию терапевтических подходов, что, несомненно, важно в эпидемических условиях, объем фармакотерапии и выбор конкретных препаратов из каждой группы определяет врач, и только исходя из конкретной клинической ситуации и индивидуальных особенностей пациента.
Всегда ли нужно пациентов с пневмониями, вызванными коронавирусной инфекцией, лечить в больнице?
В домашних условиях возможно лечение нетяжелой пневмонии у человека без факторов риска, при наличии условий, обеспечивающих изоляцию и соблюдение рекомендаций по лечению, а также врачебный (в том числе дистанционный) контроль.
Можно ли при коронавирусной пневмонии делать ингаляции?
При коронавирусной инфекции от ингаляций (паровые ингаляции, небулайзерная терапия), как аэрозольобразующих процедур, стоит отказаться. Исключения составляют дозирующие ингаляционные устройства – аэрозольные и порошковые, использующиеся для постоянной базисной терапии и неотложной помощи при хронических заболеваниях – бронхиальной астме и хронической обструктивной болезни легких.
Небулайзерная терапия должна применяться лишь по жизненным показаниям с соблюдением мер предосторожности распространения инфекции через аэрозоль (изоляция пациента во время ингаляции, проветривание после ингаляции, обработка поверхностей антисептиками).
Как восстановить легкие после коронавирусной пневмонии? Например, дыхательная гимнастика. Когда можно начинать? Сразу после выздоровления или стоит подождать?
Период восстановления после COVID-19 пневмонии, как и «набор» восстановительных процедур, зависит от тяжести перенесенной пневмонии и тех изменений, которые остались в легких после заболевания. Кроме того, для определения программы восстановления имеют значение сопутствующие заболевания, вес, уровень физической тренированности до болезни и др.
Реабилитация после COVID-19
Начинать реабилитационные мероприятия можно после купирования острого воспалительного процесса – нормализации температуры тела, улучшения или нормализации лабораторных показателей (требуется оценка врача!) и при отсутствии признаков декомпенсации сопутствующих заболеваний.
Реабилитационные программы включают дыхательную гимнастику, лечебную физкультуру, лечебный массаж, сбалансированное питание, питьевой режим, физиотерапевтические процедуры.
Что делать при пневмонии?
В зависимости от тяжести, стадии и симптомов пневмонии, заболевание лечат либо дома, либо в брльнице (стационаре). Что делать при пневмонии, чтобы как можно быстрее выздороветь?
Прежде всего, важен постельный режим, ведь организм должен «экономить» силы. Больному назначают сбалансированную (по БЖУ) диету без употребления соли. В рационе должно быть достаточно витаминов как для человека определенного возраста и веса. Применяют такие методы как дыхательные упражнения, массаж, физиотерапевтические процедуры. Индивидуально подбираются антибиотики с учетом типа возбудителя, который можно выяснить, проведя лабораторные исследования.
Ингаляции при пневмонии
Слово «ингаляция» переводится как «дыхание». Эти процедуры назначаются не только при пневмонии, а при воспалительных процессах в трахеи, легких, бронхах. Виды ингаляции:
Ингаляционные процедуры при воспалительных процессах в легких улучшают дренажную функцию дыхательных путей и вентиляционную функцию легких. В остром периоде ингаляции, как правило, не назначаются.
При пневмонии применяют такое лекарство как Биопарокс/фузафунгин. Он выпускается в форме аэрозоля; оказывает антимикробное действие местно. Частицы препарата при распылении попадают даже в самые тяжелодоступные места дыхательной системы, что приводит к относительно быстрому выздоровлению. Это лекарство применяют каждые 4 часа курсом до 7-10 суток по назначению лечащего врача.
Воспаление в дыхательной системе можно снять при помощи вдыхания ароматов хвойных деревьев. Но не все больные могут позволить себе прогулки в хвойном лесу. Потому актуальны хвойные ингаляции в домашних условиях. Нужно закипятить воду в кастрюле или металлической миске, положить туда несколько веточек ели, сосны, можжевельника, и дышать над образующимся паром. Усиливает эффект пищевая сода, которая в небольшом количестве добавляется в воду.
Советуют также применять аромалампу с эфирным маслом хвойных деревьев или кориандра; расставить в помещении, где находится больной, ветки сосны. Также делают ингаляции на настоях шалфея, ромашки, эвкалипта. Делая ингаляцию, дышать нужно полной грудью, но с аккуратностью, ведь можно обжечь дыхательные пути горячим паром.
Актуально такое народное средство от пневмонии как вдыхание пара только что сваренной картошки. После ингаляции такого типа нужно выпить стакан горячего настоя лекарственных трав:
Массаж при пневмонии
Медики времен ССР отметили, что у пациентов с хронической формой пневмонии улучшается внешнее дыхание после проведения курса массажа. Процедуру нужно начинать с носовой области и носогубной зоны для стимуляции носолегочных рефлексов, которые помогают расширить просвет бронхов и сделать дыхание более глубоким.
Проводят также массаж грудного отдела. Начинать нужно с передней части, переходя на спину. При массаже используют основные методики классической процедуры: растирания, поглаживания, разминания, вибрации. Грудную клетку при пневмонии нужно массировать снизу вверх. Процедура должна длиться 10-15 минут. На один курс массажа приходится 10-12 процедур, проводимых каждый день или через сутки. Как правило, массаж назначают на 4-5 сутки от начала лечения, с момента затихания острого периода воспаления.
Классический массаж при воспалительном процессе в легких подразумевает воздействие на паравертебральные зоны, широчайшую и трапециевидную мышцы, грудино-ключично-сосцевидную мускулатуру. Воздействие ведется на межлопаточный промежуток, надлопаточную зону, над- и подключичную зону, большую грудную и переднюю зубчатую мышцу, акромиально-ключичный и грудино-ключичный сустав. Тщательно нужно массировать межреберные промежутки, диафрагмальную область (на протяжении X – XII ребра от грудины к оси позвоночника).
Массаж должен сочетаться с приемом назначенных доктором лекарств. Только так можно усилить ваведение мокроты при пневмонии и улучшить вентиляционную функцию легких. Резервы дыхательной системы повышаются, растяжимость грудной клетки облегчается. Массаж нельзя проводить в острый период заболевания и при обострении хронической пневмонии, как уже было отмечено.
Пневмония: уколы
При воспалительном процессе в легких терапия включает прием антибиотиков. Чем раньше начали правильное лечение, тем выше шансы на выздоровление без осложнений. Процесс лечения контролируют бактериологическими методами. Антибиотики больной должен применять в определенной дозировке, которая устанавливается не только по инструкции к препарату, но индивидуально лечащим врачом. Придерживаются интервалов введения или приема препаратов, чтобы обеспечить в кровотоке и легких приемлемую концентрацию лекарства.
Препараты чаще всего вводят инъекциями, а не принимают перорально. Эффект от антибиотиков наблюдается, когда исчезают явления интоксикации организма, стабилизируется температура, общее состояние больного становится лучше, как он сам его характеризует. При положительной динамике в течение недели антибиотики могут быть отменены. Если эффекта от лекарства нет, через 2-3 суток лечения препарат меняют на другой, чаще всего — на более сильный.
Лечение пневмонии антибиотиками строго индивидуально. Учитывается возбудитель болезни, общее состояние пациента и тяжесть течения болезни. Антибиотики в зависимости от возбудителя:
Возбудитель
Препараты
Сульфаниламидные средства, бензилпенициллин, лекарства тетрациклинового ряда, эритромицин, линкомицин, цефалоспориновые антибиотики
Стрептомицин в сочетании с левомицетином, бисептол, цепорин, гентамицин, ампициллин
Эритромицин, стрептомицин, тетрациклиновый ряд
Гентамицин, нитрофурановый ряд, линкомицин, оксациллин
Эритромицин, цефалоспориновый и пенициллиновый ряд, тетрациклиновые и нитрофурановые анбибактериальные препараты
Цефтриаксон, ампициллин, левомицетин, тетрациклин
Гентамицин, тетрациклин, сульфаниламидные препараты
Нитрофурановый ряд, ампициллин, стрептомицин в сочетании с сульфаниламидными средствами
Эритромицин, тетрациклиновый ряд
Для активации иммунобиологических процессов врачи назначают биогенные стимуляторы. Эффективен в этом плане экстракт алоэ: 1 мл ежедневно курсом 2 недели, или день через день курсом 30 дней. Для поддержания сосудистого тонуса эффективно применяют препараты кордиамина или кофеина. При слабой сердечной деятельности (в особенности у пожилых пациентов) врач может назначить сердечные гликозиды: строфантин (1 мл 0,025% раствора), коргликон (1 мл 0,06% раствора).
Что нельзя при пневмонии?
Выше описаны мероприятия, которые эффективны при лечении пневмонии. Действия, которые запрещены при данном заболевании включают:
При пневмонии важно придерживаться специальной диеты, особенно при высокой температуре. Предпочтение отдают легкоусвояемым и разнообразным продуктам, в которых высокое количество витаминов. Комплексные поливитаминные препараты эффективны при лечении пневмонии. Также нужно поддерживать водно-электролитный баланс, употребляя достаточное количество жидкости: воду, свежевыжатые соки из фруктов и овощей, молоко с небольшим добавлением меда.
Что делать после пневмонии?
При своевременном лечении, которое начато вовремя, наиболее высокие шансы выздоровления (99%). Полное восстановление легочных тканей фиксируют в 70% случаев, у 20% пациентов формируется небольшая пневмосклеротическая область, у 7% — зона локальной карнификации. После пневмонии рекомендуется:
Иммунитет будет не на высоте первые полгода или даже год после выздоровления. Это нужно учитывать. Организм перенес тяжелую интоксикацию и терапию антибиотиками. Через год после болезни можно начать закаливание, рекомендовано постепенное повышение физической активности через 3 месяца после выздоровления. Особое внимание необходимо уделять правильному сбалансированному питанию – это будет лучшей профилактикой снижения иммунитета организма. Обязательно придерживаться всех рекомендаций лечащего врача! При появлении любых тревожащих симптомов срочно обращайтесь к доктору.
Лучшие способы восстановить легкие после пневмонии
Но возвращение домой не означает, что вы полностью исцелены. В ближайшее время вы, к сожалению, не будете участвовать ни в каких марафонах. Ваша функция легких может отличаться от той, что была до пневмонии. Но вы можете полностью восстановиться до того уровня активности, который был до постановки диагноза.
К сожалению, у многих людей, чьи легкие были повреждены пневмонией (особенно – коронавирусной), уровень активности может никогда не быть прежним.
После пневмонии часто возникает мышечная слабость. Это может произойти и из-за отсутствия активности и возможного похудения.
Кроме того, люди, у которых есть дополнительные проблемы, такие как болезни легких или сердца, часто испытывают усиление симптомов этих состояний. В этих случаях вам также могут назначить домашний кислород.
Ваш врач даст инструкции, которым нужно следовать, чтобы постепенно приходить в себя уже дома. Это может быть прием лекарств, постепенное увеличение уровня физической активности и выполнение дыхательных упражнений.
Восстановление после коронавирусной пневмонии
После COVID-19 часто возникает респираторный дистресс. Даже молодые и здоровые пациенты сообщают об ухудшении функции легких после восстановления, некоторым также требуются аппараты для кислородной поддержки и искусственной вентиляции, которые также могут нарушить качество жизни. Острые респираторные заболевания и снижение иммунитета могут сделать человека склонным к другим проблемам. Экологические факторы, такие как высокие уровни загрязнения воздуха, также усугубляют ситуацию.
Мы предлагаем вам список мер, которые необходимо соблюдать для защиты здоровья легких после COVID-19.
Регулярно выполняйте дыхательные упражнения
Одышка и затрудненный поток кислорода являются частыми симптомами инфекции, поскольку COVID-19 начинает атаковать легкие. Пациентов с COVID часто просят практиковать простые упражнения на глубокое дыхание и медитативные позы, которые могут помочь им лучше дышать и улучшить приток крови к легким и бронхам.
Диафрагмальное дыхание, глубокие дыхательные движения способствуют более глубокому вдоху и движению мышц в легких и груди. Глубокие вдохи в положении лежа на животе также могут помочь увеличить приток кислорода.
Пранаяма считается прекрасным упражнением для улучшения работы легких. Пациенты, страдающие проблемами дыхания и колебаниями уровня кислорода могут тренироваться с использованием респирометра, что также способствует улучшению здоровья легких.
Ешьте продукты, которые увеличивают объем легких
Хорошая диета, богатая витаминами и минералами, повышает иммунитет. Есть определенные продукты, которые выводят токсины и помогают легче дышать. Это простой способ улучшить здоровье легких в домашних условиях.
Обязательно употребляйте много продуктов, богатых омега-3, которые особенно полезны для контроля воспаления в легких и снижения риска других респираторных заболеваний.
Эксперты также рекомендуют людям следить за питательными веществами. Необходим отказ от диет, способствующих снижению веса, которые могут лишить вас необходимых питательных веществ на некоторое время после выздоровления.
Избегайте курения
Курение не только повышает риск заражения и передачи COVID, но и наносит непоправимый вред легким, которые и без того уязвимы. Курение и табак вызывают дополнительную нагрузку на ваши жизненно важные органы, увеличивают вероятность развития других легочных проблем и инфекций в долгосрочной перспективе.
Кардиотренировки могут улучшить дыхательную функцию
Регулярно гуляйте (если это безопасно), выбирайте домашние тренировки и кардио упражнения, которые полезны для вашего респираторного здоровья. Асаны йоги также могут помочь восстановить функциональность и повысить иммунитет. Также могут помочь аэробные упражнения.
Не забывайте регулярно тренироваться, но сначала делайте это медленно. Спортсменам также рекомендуется начать восстановление с реабилитационных упражнений, которые приносят пользу здоровью легких, прежде чем переходить к другим быстрым и интенсивным движениям.
Избегайте воздействия загрязнений и дыма
Людям, которые только что вылечились от COVID-19 или у которых нарушена функция легких, следует избегать ненужного воздействия дыма, загрязненной окружающей среды и любой деятельности, которая может помешать функционированию дыхательной системы. Загрязнение может не только увеличить риск повторного заражения, но и подвергнуть вас воздействию канцерогенов и других потенциально опасных раздражителей, которые могут оседать в полостях легких и затруднять дыхание.
Если вам необходимо выйти, соблюдайте все необходимые меры предосторожности, примите лекарства и позаботьтесь о себе. Паровые ингаляции и методы детоксикации также могут оказаться полезными.
Как пользоваться ингалятором
| Статья подготовлена Михаилом Астаховым, врач анестезиолог/реаниматолог, высшей категории. Специально для сайта medprostor.by |
Содержание:
Ингалятор — прибор, позволяющий доставлять в легкие и верхние дыхательные пути мелкодисперсный аэрозоль из лекарственных веществ. Применяется при кашле, затрудненном дыхании, осиплости голоса, ринорее, болях в груди, обусловленных бронхитом, затрудненном отхождении мокроты. Аэрозольным методом вводятся бронхолитики, антисептики и антибиотики, муколитические медикаменты, регенеративные средства, отвары и настои лекарственных трав, увлажняющие субстанции. Людям, склонным к воспалительным заболеваниям ВДП, необходимо знать, как пользоваться ингалятором правильно.
Подготовка аппаратуры
Перед тем, как использовать ингалятор, следует выполнить ряд подготовительных действий:
Подготовка лекарства
Рабочий раствор для небулайзеров компрессорного и ультразвукового типа изготавливается из смеси основного лекарства с физиологическим раствором натрия хлорида. Обычно комбинацию готовят в соотношении 1 часть препарата к 3 частям NaCl, однако лечащий врач может рекомендовать другие варианты смешивания. При кашле применяется щелочная минеральная вода или отвары трав. Средство необходимо подогреть до 37-38°C.
Растворы, предназначенные для парового ингалятора, не подогревают. Устройства такого типа позволяют работать только с растительными средствами, минеральной водой и эфирными маслами (сандаловое, кедровое, эвкалиптовое). Также допустимо пользоваться ингалятором с физраствором в чистом виде. Лекарства, нагретые до 60-70°C, разрушаются и не действуют.
На заметку : при температуре тела выше 37°C паровые ингаляции не проводятся. Процедуры с “холодным паром” не рекомендуется использовать при воспалительных заболеваниях среднего уха.
Техника процедуры
За 1 час до и в течение часа после манипуляции не следует принимать пищу, курить, применять отхаркивающие медикаменты или полоскать горло растворами антисептиков. Длительность одной ингаляции не должна превышать 7-10 минут. Во время лечения запрещается разговаривать. В день допустимо делать до 5-6 ингаляций, среднее количество — 2-3 эпизода лечения с использованием разных лекарств. Интервал между ними — 1,5-3 часа.
Чтобы понять, как делать ингаляции небулайзером, необходимо запомнить следующий алгоритм:
Паровые ингаляторы просты в использовании. Требуется налить лекарство в резервуар, включить прибор в сеть и плотно прижать лицо к маске. Перед тем, как дышать ингалятором парового типа, необходимо убедиться в отсутствии противопоказаний: гипертермии, кровотечений, отека дыхательных путей. Длительность процедуры достигает 15-20 минут. Вдохи делаются медленно, чтобы избежать ожогов горячим паром. После окончания терапии нужно 1-3 часа воздержаться от выхода из дома, особенно в холодное время года.
На заметку : глубокое дыхания может спровоцировать явления гипераэрации: головокружение, слабость, дискоординацию. Чтобы избежать этого, во время ингаляции требуется делать короткие перерывы.
Ингаляция для детей
Делать ингаляцию детям младше 5 лет необходимо с соблюдением определенных правил:
длительность — не более 3 минут;
используется только лицевая маска, а не мундштук;
температура раствора не превышает 30°C.
при работе с грудным ребенком его следует придерживать и плотно прижимать маску к лицу;
допускается проведение небулайзерных ингаляций во время сна.
Дозы препаратов для рабочего раствора варьируют в зависимости от возраста ребенка. Грамотно подобрать их, не обладая медицинским образованием, сложно. Поэтому использовать аэрозольные средства без консультации врача недопустимо.
Ингалятор — современное и эффективное средство лечения болезней респираторной системы. Однако его неграмотное использование может привести к развитию тяжелых осложнений: менингита, пневмонии, отека гортани. Чтобы процедура пошла на пользу больному, необходимо знать, как правильно пользоваться ингалятором.