Чем вредны нестероидные противовоспалительные препараты
Чем опасны нестероидные противовоспалительные препараты (НПВП)
Лечим, но не калечим
Слышала, что прием нестероидных противовоспалительных препаратов имеет негативные побочные эффекты. Так ли это на самом деле? Валентина Михаленко, Брест
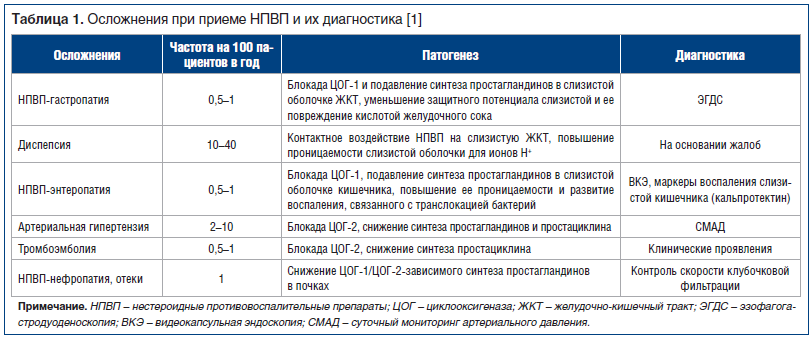
В настоящее время для лечения многих заболеваний широко используются нестероидные противовоспалительные препараты (НПВП). Прием их может быть достаточно длительным, что в итоге часто приводит к развитию гастропатии. Эту болезнь так и называют — НПВП-индуцированная гастропатия. При этом происходит повреждение слизистой оболочки желудка и 12-перстной кишки, приводящее к развитию эрозий, язв. Кроме того, при гастропатиях часто встречаются различные диспепсические нарушения. Гораздо реже бывают НПВП-индуцированная энтеропатия и гепатопатия (то есть поражения кишечника и печени).
От 14 до 50% пациентов, принимающих нестероидные противовоспалительные препараты, сталкиваются с этой патологией. Существуют клинические особенности поражения слизистой гастродуоденальной зоны при лечении подобными препаратами. Чаще всего повреждения возникают в первые три месяца после начала лечения, локализуются в основном в верхнем отделе желудка (реже — в 12-перстной кишке) и имеют склонность к рецидивам. Серьезными осложнениями могут стать кровотечения и перфорации желудка. Однако возникшие эрозии после проведенного лечения заживают без значительных рубцовых изменений (в отличие от язв).
При НПВП-ассоциированной диспепсии пациенты жалуются на ощущение тяжести, боли в подложечной области, тошноту, изжогу, но при проведении гастродуаденоскопии видимых изменений слизистой не наблюдается. При энтеропатиях происходит повышение проницаемости кишечной стенки, потеря белка, нарушение всасывания железа, что приводит к возникновению анемий. При гепатопатиях страдают клетки печени, нарушается выделение желчи (холестаз).
Факторами, способствующими возникновению гастропатий, являются: возраст старше 65 лет, наличие в анамнезе язв ЖКТ или гастрита, прием больших доз противовоспалительных препаратов, сочетание их с антикоагулянтами или глюкокортикоидами. Опасность развития гастропатий снижается после прекращения приема НПВП или значительного уменьшения их дозировки. Однако это не всегда возможно, поскольку данные препараты входят в состав комплексной терапии многих заболеваний. Поэтому для снижения вероятности развития гастропатии или ее лечения врачи назначают дополнительные лекарственные средства. Наиболее эффективно комплексное лечение гастропатий, включающее три группы лекарств: подавляющие желудочную секрецию, снижающие выработку соляной кислоты и пепсина и направленные против хеликобактера. Лечение этими препаратами необходимо не только на фоне приема НПВП, но и после его прекращения, поскольку только так возможна нормализация состояния желудочно-кишечного тракта.
Юрий Кузьменков, врач РНПЦ “Кардиология”
Сфера интересов доктора — терапия, кардиология, эндокринология.
Нестероидные противовоспалительные препараты: взгляд клинического фармаколога
Нестероидные противовоспалительные препараты (НПВП) относятся к наиболее часто используемым лекарственным средствам как среди рецептурных препаратов, так и среди средств безрецептурного отпуска. Однако широкий спектр терапевтического действия и высокая клиническая эффективность имеют и обратную сторону.
Введение

Выбор лекарственного препарата осуществляется по определенному алгоритму.
Выполнение этого алгоритма возможно только в случае, если врач хорошо знает показания к применению и клинико-фармакологические свойства выбранного лекарственного препарата.
Особенности применения НПВП в клинической практике
Как уже указывалось выше, основные фармакодинамические эффекты НПВП: анальгетический, противовоспалительный, жаропонижающий. Таким образом, препараты этой группы применяются при заболеваниях костно-мышечной системы, суставов, послеоперационной боли, головной боли напряжения, мигрени, дисменореи, почечной и печеночной коликах, синдроме хронической боли, простудных заболеваниях, лихорадке.
Эффективность лекарственного препарата определяется рядом факторов: механизмом действия, биодоступностью (процент от принятой дозы, поступивший в системный кровоток), особенностями метаболизма, концентрацией в крови и тканях организма, скоростью развития терапевтического эффекта и длительностью его удержания. Безопасность применения лекарственного препарата зависит от механизма действия и особенностей метаболизма, выведения препарата, его способности вступать в лекарственные взаимодействия.
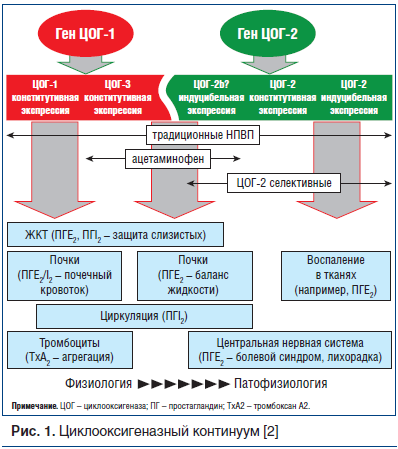
Механизм действия НПВП обусловлен их способностью ингибировать фермент циклооксигеназу-2 (ЦОГ-2) в очаге воспаления (рис. 1). Именно ЦОГ-2 принимает участие в образовании провоспалительных простагландинов, которые потенцируют активность медиаторов воспаления (гистамина, серотонина, брадикинина), активирующих болевые рецепторы; участвуют в управлении активностью центра тепловой регуляции, способствуют клеточной пролиферации, мутагенезу и деструкции [1, 2]. При этом НПВП блокируют и циклооксигеназу-1 (ЦОГ-1), которая присутствует во всех органах и обеспечивает нормальные физиологические процессы (синтез защитной слизи желудка, некоторые этапы кроветворения, фильтрации и реабсорбции в почках). Существует также и «конститутивная» ЦОГ-2, которая в высоких концентрациях обнаруживается в головном мозге, костях, органах женской половой системы, почках, обеспечивая их нормальное функционирование.
Дополнительными механизмами противовоспалительного действия НПВП являются:
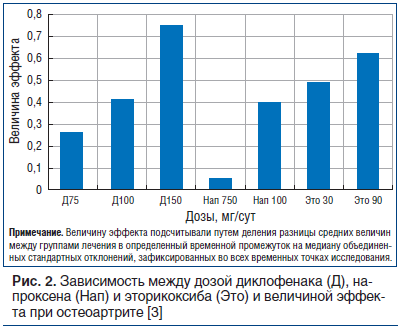
НПВП можно разделить на две группы: неселективные ингибиторы ЦОГ (ибупрофен, диклофенак, напроксен и т. д.) и селективные, ингибирующие преимущественно ЦОГ-2 (мелоксикам, нимесулид, коксибы). При использовании препаратов второй группы значительно реже развиваются НПВП-гастропатии и НПВП-энтеропатии, желудочно-кишечные кровотечения, но возрастает риск осложнений со стороны сердечно-сосудистой системы [1]. Эффект НПВП возрастает с увеличением дозы препарата, при этом при максимальных дозах избирательность действия селективных НПВП снижается (рис. 2) [3].
Следует также отметить, что при использовании средних и высоких доз различных НПВП их эффективность сопоставима, что вытекает из результатов многоцентровых клинических исследований, в которых сравнивалось анальгетическое и противовоспалительное действие НПВП при травмах, операциях и заболеваниях опорно-двигательного аппарата. Так, при метаанализе данных 29 рандомизированных клинических исследований (n=18 000) оценивали эффективность различных НПВП при остеоартрите. Различия в выраженности снижения интенсивности боли (в миллиметрах визуальной аналоговой шкалы) между НПВП и плацебо составили:
Существует мнение, что внутривенное или внутримышечное введение лекарственного препарата обеспечивает более быстрый и выраженный терапевтический эффект, чем прием препарата внутрь. Однако это положение не подтверждается данными клинических исследований [5]. В систематическом обзоре 26 РКИ (n=2225) анализировали эффективность НПВП при парентеральном, ректальном, пероральном приеме. Показаниями для назначения НПВП были скелетно-мышечные заболевания, послеоперационная боль, дисменорея, почечная колика. Существенных различий в анальгетическом действии различных лекарственных форм НПВП не отмечено, за исключением почечной колики, при которой было показано достоверное преимущество внутривенного НПВП по сравнению с приемом внутрь [6].
Таким образом, можно сделать следующие выводы [1].
Риск развития нежелательных лекарственных реакций при использовании НПВП
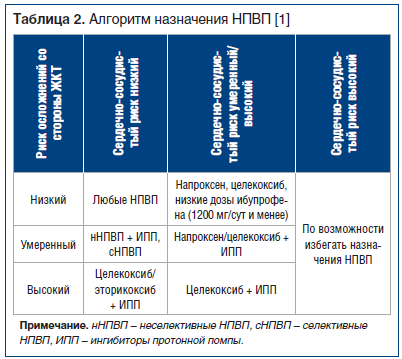
Так как в терапевтических дозах эффективность НПВП сопоставима, то, выбирая НПВП для конкретного пациента, исходят из возможных рисков развития НЛР (табл. 1) [1]. Факторами риска развития НЛР при использовании НПВП являются: возраст старше 60 лет, избыточная масса тела, курение, язвенная болезнь желудка и двенадцатиперстной кишки в анамнезе, венозные тромбозы и тромбоэмболии в анамнезе, ИБС, цереброваскулярная болезнь, периферический атеросклероз, артериальная гипертензия, нарушения липидного обмена, сахарный диабет, заболевания кишечника, печени, почек, крови, застойная сердечная недостаточность, хроническая алкогольная интоксикация, сочетанный прием лекарственных препаратов, взаимодействующих с НПВП, лактация. Для более дифференцированного выбора НПВП был предложен специальный алгоритм, который подразумевает назначение селективных НПВП пациентам с факторами риска развития осложнений со стороны ЖКТ и применение НПВП с менее выраженным токсическим действием в отношении сердечно-сосудистой системы у больных с высоким сердечно-сосудистым риском, а также назначение протективной терапии (табл. 2) [1].
Согласно российским рекомендациям по рациональному использованию НПВП:
Заключение
Таким образом, НПВП остаются одной из самых широко применяемых групп лекарственных препаратов. Выбор НПВП осуществляется исходя из индивидуальных особенностей пациента, имеющихся у него факторов риска развития осложнений лекарственной терапии. Пациент, регулярно принимающий НПВП, нуждается в наблюдении с целью раннего выявления развития НЛР.
Автор: Прохорович Е.А.,
ФГБОУ ВО МГМСУ им. А.И. Евдокимова Минздрава России, Москва
Как выбрать противовоспалительное?
Нестероидные противовоспалительные средства (НПВС) – одна из самых распространенных групп лекарств. Они используются практически везде: в неврологии, ревматологии, терапии, гинекологии, хирургии и анестезиологии. Многие противовоспалительные можно купить без рецепта, поэтому они так популярны в домашней практике и часто применяются без назначения врача. Рассказываем как они работают, как их использовать и как понять, какое именно противовоспалительное нужно.
Что это и как работает
Независимо от группы и формы выпуска, НПВС всегда имеет три фармакологических эффекта: противовоспалительный, обезболивающий и жаропонижающий. Чтобы понять механизм действия, нужно кое-что знать о воспалении и боли.
Воспаление – это последовательное выделение химических веществ. Одно из них – циклооксигеназа первого и второго типа (ЦОГ-1 и 2), которая играет ключевую роль в синтезе простагландинов, активных веществ, которые расширяют местные сосуды, вызывают отек, боль и повышают температуру, то есть развивают типовые признаки воспаления.
Физиологическое действие НПВС заключается в том, что они блокируют выработку циклооксигеназы, тем самым не дают простагландинам синтезироваться и вызвать реакции воспаления. Либо, если оно уже есть, НПВС подавляют его.
По воздействию они бывают трех видов:
Это принципиальное и важное в клинической практике разделение. Дело в том, простагландины – это не только воспалительные вещества, но еще и фактор защиты желудка : там они снижают секрецию кислоты и увеличивают продукцию слизи.
Получается, что при применении неселективных НПВС подавляется выработка не только «воспалительных» простагландинов, но еще и физиологических – в желудке, из-за чего нередко возникают побочные эффекты: боль в животе, тошнота, диарея, вздутие, вплоть до язвы и желудочного кровотечения. Именно поэтому врачи, назначая неселективные препараты, подчас добавляют в курс блокаторы протонного насоса (например, омепразол), которые снижают секрецию желудочной кислоты и защищают желудок от вредного действия НПВС.
Любой НПВС может быть потенциально токсичен, особенно при хронических заболеваниях печени, почек и сердечно-сосудистой системы. Также вероятность осложнений увеличивается при бесконтрольном приеме – без назначения и наблюдения врача, и при превышении дозы и длительности применения, которые указаны в инструкции. Чтобы прием противовоспалительных не повредил организму, он должен быть согласован с лечащим врачом, который знает о хронических патологиях пациента.
Какие бывают
Их выпускают в таблетках, капсулах, суппозиториях, суспензиях, растворах для инъекций, мазях и гелях. Каждая из форм предназначена для чего-то конкретного, например, мазь – для лечения растяжения связок, инъекцию – когда нужна «ударная» доза, таблетки и капсулы, например, при лихорадке или умеренном болевом синдроме, а суппозитории, или «свечи», при воспалительных заболеваниях прямой кишки и женских половых органов, или когда из-за тошноты и рвоты нет возможности принять таблетку.
От формы выпуска также зависит скорость достижения максимальной концентрации действующего вещества в крови, то есть то, как быстро лекарство подействует и окажет клинический эффект. Быстрее всего действуют инъекции для внутривенного, внутрисуставного и внутримышечного введения – высокая концентрация достигается в течение 15-30 минут.
Далее по скорости всасывания идут суппозитории. Их преимущество в том, что они довольно быстро попадают в общий кровоток, всасываясь через слизистую оболочку толстой кишки, и, кроме того, частично минуют метаболическую обработку в печени. Эффект можно ожидать через 30 минут после использования.
Затем идут лекарства с пероральным применением (те, которые нужно запивать водой): таблетки, капсулы, порошки и суспензии. Сначала они попадают в желудок, а затем проходят через печень. Максимальная концентрация в плазме крови достигается в течение часа-двух после приема.
Предыдущие формы имеют системное действие, поскольку попадают в общий кровоток. Средства для наружного применения (мазь и гель), в отличие от них, обладают локальным эффектом, то есть действуют только в месте нанесения и в очень малой степени всасываются в кровь. При этом мазь – одна из самых безопасных лекарственных форм, побочные эффекты которой ограничиваются редкими случаями покраснения, жжения кожи или аллергической реакцией.
Иногда для усиления противовоспалительного, обезболивающего или жаропонижающего эффектов (такое бывает при остром или тяжелом состоянии) НПВС комбинируют с другими лекарствами с похожим эффектом. Например – Анальгин-хинин – сочетание сильного противовоспалительного и классического противомалярийного средства, их физиологические действия взаимоусиливают друг друга.
« Обычно мы стараемся обойтись минимальным количеством лекарственных средств, – объясняет Сергей Макаров. – Однако в некоторых случаях для купирования сильной боли оказываются эффективны комбинированные препараты. Часто у пациентов нет возможности попасть к врачу в день возникновения заболевания, а боль вызывает сильный дискомфорт. В этих случаях возможен прием комбинированных препаратов, где в небольших дозах содержатся разные действующие вещества, что позволяет купировать широкий спектр болевых синдромов вне зависимости от их причины, а также минимизировать риски возникновения побочных эффектов за счет использования небольших доз действующего вещества ».
Когда применяют
Основная цель нестероидных противовоспалительных – это патологии, которые сопровождаются болью и воспалением:
Можно ли беременным
По этому вопросу исследователи и врачи нередко спорят. Одни говорят, что, если можно не принимать, то лучше не принимать, другие – что нельзя только после 20 недели беременности, но можно по назначению врача.
« НПВС беременным принимать нельзя, – рассказывает невролог, мануальный терапевт и реабилитолог GMS Clinic Тигран Макичян, – поскольку существует риск негативного влияния на плод (эта группа препаратов может быть токсична), поэтому при болях в спине, например, им назначают ЛФК и мануальное лечение – это эффективные и безопасные методы, которые также снимают боли и напряжение в мышцах ».
Есть мнения, что применение больших доз нестероидных противовоспалительных средств на ранних стадиях беременности может увеличить риск выкидыша и врожденных патологий сердца у ребенка. Однако это лишь предположение и конкретной причинно-следственной связи и статистики нет. Считается, что самый безопасный НПВС во время беременности – это парацетамол (ацетаминофен). Можно принимать и другие нестероидные противовоспалительные, но только при согласии врача и под его наблюдением.
На что ориентироваться при выборе
Аптечных вариантов настолько много, что очень тяжело выбрать один НПВС, да такой, чтобы он подходил. Важно помнить, что противовоспалительное – это всегда медикаментозное средство, а потому нужно ориентироваться на назначение врача. Но бывают случаи, когда нет возможности пойти в клинику. А безрецептурная продажа соблазняет пойти в аптеку, спросить у провизора и купить противовоспалительное без назначения доктора.
Невозможно указать на один единственный препарат, который подходил бы для всех, тем более, если речь идет о самостоятельном применении, без наблюдения врача. Поэтому при выборе противовоспалительного в домашнюю аптечку или для снятия болей лучше ориентироваться на безопасность лекарства и наличие факторов, которые повышают вероятность развития побочных эффектов:
Людям, у которых есть хоть один пункт из этого списка, вообще не рекомендуется принимать НПВС без консультации у врача.
Вероятность побочных эффектов также повышается, если противовоспалительные принимать одновременно с:
Если что-то из этого уже активно используется, нестероидные противовоспалительные необходимо применять только имея на это разрешение врача.
Относительно безопасными считаются селективные НПВС, которые в наименьшей степени влияют на стенки желудка. Это – выбор тех, у кого есть проблемы с желудочно-кишечным трактом.
« При приеме лекарств без назначения врача следует руководствоваться инструкцией по применению, – советует Сергей Макаров. Существует важное правило, что обезболивающие нужно принимать «по часам», а не «по требованию» Это означает, что необходимо принимать лекарственные средства в зависимости от скорости выведения действующего вещества из крови, а не только в случаях когда возникает боль. Эту информацию можно найти в инструкции по применению в разделе «Способ применения и дозы ».
Чем вредны нестероидные противовоспалительные препараты
Самые популярные НПВП
Многие люди даже не представляют, насколько часто нам приходится использовать нестероидные противовоспалительные препараты для излечения от различных хворей, сопровождающих человеческий род со времен изгнания Адама и Евы из райских кущ.
Почитайте список таких средств, наверняка некоторые из них лежат в вашей домашней аптечке. Итак, к НПВП относятся такие лекарства, как: «Аспирин», «Амидопирин», «Анальгин», «Пироксикам», «Быструмгель», «Диклофенак», «Кетопрофен», «Индометацин», «Кеторол», «Напроксен», «Кеторолак», «Флурбипрофен», «Вольтаренгель», «Нимесил», «Диклофенак», «Ибупрофен», «Индопан», «Ипрен», «Упсарин УПСА», «Кетанов», «Месулид», «Мовалис», «Найз», «Нурофен», «Ортофен», «Тромбо АСС», «Ультрафен», «Фастум», «Финалгель».
Да, все это НПВП-препараты. Список получился хоть и большой, но, конечно же, далеко не полный. И все-таки он вполне дает представление о многообразии современных нестероидных противовоспалительных лекарственных средств.
Немного исторических фактов
Но пройдут еще долгие годы научных исследований, прежде чем это лекарство появится на свет. Грандиозное событие свершилось в 1899 году. Врачи и их пациенты быстро оценили преимущества нового лекарственного средства. В 1925 году, когда на Европу обрушилась страшнейшая эпидемия гриппа, «Аспирин» стал спасителем для огромного множества людей.
А в 1950-м данный нестероидный противовоспалительный препарат попал в книгу рекордов Гиннесса как обезболивающее средство с самым большим объемом продаж. Ну а впоследствии фармацевтами были созданы и другие нестероидные противовоспалительные препараты (НПВП).
При каких болезнях применяются противовоспалительные нестероидные лекарства?
Спектр применения НПВП очень широк. Они являются весьма действенными при врачевании как острых, так и хронических болезней, сопровождающихся болями и воспалением.
В наши дни полным ходом идут исследования на предмет изучения эффективности данных препаратов при лечении заболеваний сердца и сосудов. А о том, что их можно использовать при болях в позвоночнике, знают сегодня практически все (НПВП при остеохондрозе являются настоящим спасением).
Вот перечень болезненных состояний, при возникновении которых показано применение различных нестероидных противовоспалительных средств: Лихорадка. Головные боли, мигрени. Почечные колики. Ревматоидный артрит. Подагра. Артрозы. Остеоартрит. Дисменорея. Воспалительные артропатии (псориатический артрит, анкилозирующий спондилоартрит, синдром Рейтера). Болевой синдром послеоперационный. Болевой синдром от слабой до средней степени тяжести при травмах и различных воспалительных изменениях.
Классификация НПВП по их химической структуре
Читая эту статью, вы уже имели возможность убедиться в том, что нестероидных противовоспалительных лекарств очень много. Чтобы ориентироваться среди них хотя бы чуточку получше, давайте займемся классификацией этих средств.
Классификация нестероидных противовоспалительных лекарств по их эффективности
Применение НПВП при остеохондрозе и при лечении других суставных болезней способно в буквальном смысле творить чудеса. Но, к сожалению, не все препараты одинаковы по своей эффективности. Безусловными лидерами среди них можно считать: «Диклофенак», «Кетопрофен», «Индометацин», «Флурбипрофен», «Ибупрофен» и некоторые другие препараты.
Перечисленные лекарственные средства можно назвать базовыми; т. е. на их основе могут разрабатываться и поступать в аптечную сеть новые НПВП, но уже под другим измененным названием и часто по более высокой цене. Чтобы не тратить свои деньги понапрасну, изучите как следует следующую главу.
То же самое можно сказать, например, о «Метиндоле» и «Индометацине» или «Ибупрофене» и «Бруфене» и т. д. Чтобы разобраться в путанице, всегда внимательно смотрите на упаковку, ведь там обязательно должно быть указано основное действующее вещество лекарственного средства. Только написано оно будет, скорее всего, маленькими буковками.
Но это еще не все. Вернее, не все так просто! Применение НПВП-аналога какого-нибудь хорошо знакомого вам лекарства неожиданно может вызвать аллергическую реакцию или побочные действия, которые никогда ранее вами не наблюдались. В чем тут дело? Причина может крыться в дополнительных добавках, о которых, конечно же, на упаковке ничего не было написано. Значит, надо изучать еще и инструкцию.
Список аналогов известных препаратов
Мы публикуем эту небольшую шпаргалку в надежде, что она вам поможет лучше ориентироваться в многочисленных красивых аптечных упаковках. Допустим, вам немедленно требуются эффективные НПВП при артрозе, чтобы снять мучительную боль. Достаете шпаргалку и читаете следующий список:
Правила приема НПВП
Прием НПВП может сопровождаться целым рядом побочных эффектов, поэтому рекомендуется при их приеме соблюдать следующие правила:
Побочные эффекты и нестероидная гастропатия
Теперь вам предстоит узнать, что такое НПВП-гастропатия. К великому сожалению, все НПВП обладают немалыми побочными эффектами. Особенно негативно они влияют на желудочно-кишечный тракт. Больных могут беспокоить такие проявления, как Тошнота (иногда очень сильная). Изжога. Рвота. Диспепсия. Кровотечения желудочно-кишечные. Диарея. Язва двенадцатиперстной кишки и желудка.
Все вышеперечисленные неприятности и есть НПВП-гастропатия. Поэтому врачи так часто стараются назначать своим пациентам минимально возможные дозы классических нестероидных противовоспалительных лекарств. Чтобы свести к минимуму вредное воздействие на желудок и кишечник, рекомендуется никогда не принимать такие препараты на голодный желудок, а делать это только после обильного приема пищи.
Нестероидные противовоспалительные препараты нового поколения
В последние два десятилетия одновременно несколько фармкомпаний усиленно вели разработку новых современных НПВП, которые, наряду с эффективным устранением боли и воспаления, имели бы побочных эффектов как можно меньше.
О некоторых их преимуществах мы расскажем на примере «Мовалиса». Он выпускается как в традиционных таблетках (по 7,5 и 15 мг), так и в суппозиториях по 15 мг, и в стеклянных ампулах для введения внутримышечно (также по 15 мг). Действует данное лекарство очень мягко, но в то же время чрезвычайно эффективно: на весь день достаточно всего одной таблетки. Когда пациенту показано длительное лечение при тяжелых артрозах тазобедренных или коленных суставов, «Мовалис» просто незаменим.
Разные формы, в которых выпускаются НПВП
Большинство популярных нестероидных противовоспалительных средств можно приобрести и использовать не только в виде таблеток и капсул для приема внутрь, но так же и в мазях, гелях, свечах и в растворах для инъекций. И это, безусловно, очень хорошо, так как подобное разнообразие дает возможность в некоторых случаях избежать вреда при лечении с одновременным получением более быстрого лечебного эффекта.
В основном, уколы назначаются при обострении воспалительных и дегенеративно-дистрофических заболеваниях суставов и позвоночника, сопровождающихся сильной нестерпимой болью. После того как состояние пациента улучшается, становится возможным переход на таблетки и наружные средства в виде мазей.
Обычно врачи комбинируют разные лекарственные формы, решая, что и когда может принести больному наибольшую пользу. Вывод напрашивается сам: если не хотите нанести себе вред самостоятельным лечением таких распространенных недугов, как остеохондроз или артроз, обращайтесь за помощью в медицинское учреждение, именно там вам смогут помочь.
Можно ли применять НПВП при беременности
Врачи категорически не советуют принимать НПВП беременным женщинам (особенно этот запрет касается третьего триместра), а также мамочкам, которые кормят грудью. Считается, что лекарства данной группы способны отрицательно сказываться на вынашивание плода и вызывать у него различные пороки развития.
По некоторым данным, такое безобидное лекарство, по мнению многих, как «Аспирин», способно увеличивать риск выкидыша на ранних сроках. Но иногда врачи по показаниям назначают женщинам данный препарат (ограниченным курсом и в минимальных дозах). В каждом конкретном случае решение должно приниматься специалистом-медиком.