Фсг гормон что это такое у мужчин понижен
Центр ЭКО в Курске
Мы диагностируем и лечим все формы бесплодия как у женщин, так и у мужчин. Мы используем самые современные медицинские технологии, чтобы осуществить ваше желание стать родителями. Для нас нет ничего невозможного! В клинике «Центр ЭКО» вы получите не только грамотно подобранное лечение, но и психологическую поддержку, и комфортные условия.
Почему пациенты выбирают «Центр ЭКО»?
В клинике «Центр ЭКО» в распоряжении врачей находится самое современное оборудование для проведения наиболее точной диагностики и лечения пациентов. За счет этого клиника обеспечивает высокую эффективность протоколов ЭКО. Специалисты клиники «Центр ЭКО» проведут грамотную консультацию, назначат все необходимые анализы и обследования, чтобы подобрать каждой паре самый оптимальный курс лечения. Клиника «Центр ЭКО» проводит лечение пациентов в рамках программ ЭКО по ОМС.
В нашей клинике ведут прием высококвалифицированные специалисты, постоянно повышающие свою квалификацию и желающие помочь каждому пациенту. Любая семья, обратившаяся к нам в клинику, получает шанс стать счастливыми родителями. Записаться на консультацию в клинику можно, заполнив форму на сайте или позвонив нам по телефону.
Популярные программы ЭКО:
Наша клиника является одной из первых частных клиник России, участвующих в программе государственного финансирования
ЭКО в естественном цикле считается наиболее щадящим способом лечения бесплодия из всех методов вспомогательных репродуктивных технологий.
Низкий ФСГ
Низкий ФСГ
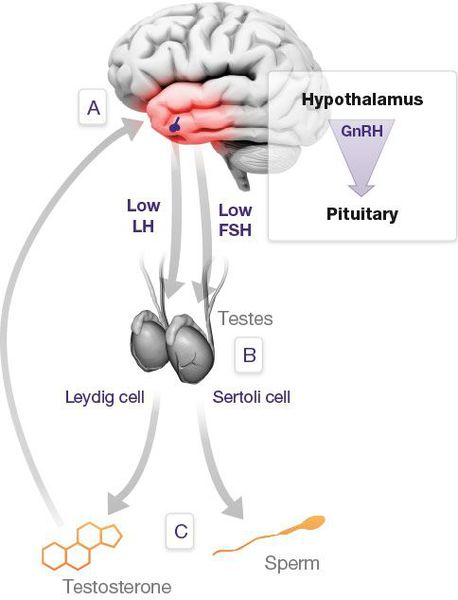
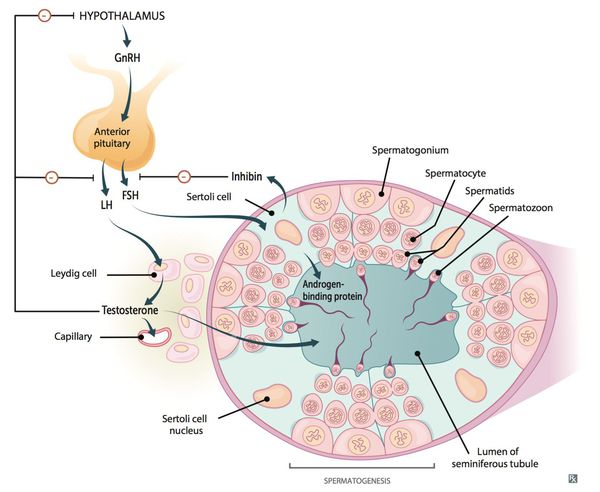
Фолликулостимулирующий гормон (ФСГ, фоллитропин) вырабатывается передней долей гипофиза и играет очень важную роль в организме, контролируя деятельность половых желез и продукцию половых гормонов.
Какие функции выполняет ФСГ
Под влиянием этого гормона происходит физическое и половое созревание ребенка.
У мальчиков-подростков благодаря ФСГ начинается процесс образования и созревания сперматозоидов (сперматогенез), который затем продолжается на протяжении всей жизни мужчины. Кроме того, гормон влияет на выработку основного мужского гормона – тестостерона, влияющего как на либидо, так и на качество половых клеток.
В организме женщины под воздействием фоллитропина происходит:
Нормальные показатели
У женщин выработка ФСГ зависит не только от возраста, но и ото дня менструального цикла.
| Возрастной период, фазы цикла | Средние значения ФСГ, МЕ/мл |
| Девочки до полового созревания (до 9 лет) | 0,11–1,6 |
| Девочки-подростки (12–16 лет) | До 3,5 |
| Женщины репродуктивного возраста (до 40 лет), фолликулярная фаза цикла | 2,8–11,3 |
| Овуляторная фаза | 3,7–19,5 |
| Лютеиновая фаза | 1,7–9,0 |
| Менопауза | До 150 |
| Постменопауза | 21,7–153 |
Нужно также иметь в виду, что фоллитропин выбрасывается в кровь импульсно каждые несколько часов. При этом на протяжении примерно 15 минут его концентрация резко увеличивается, в дальнейшем возвращаясь к норме.
Какие симптомы свидетельствуют о низком уровне ФСГ
Мужчинам следует обратить внимание на следующие признаки:
Если уровень фоллитропина снижен у подростков, указывать на проблему может преждевременное или, напротив, замедленное половое развитие.
Каковы причины снижения уровня гормона
Среди причин снижения продукции гормона:
Кроме того, спровоцировать уменьшение продукции фоллитропина могут строгие диеты и голодание. Таким образом, причины низкого ФСГ у женщин и мужчин бывают самыми разными.
Когда нужно сдать анализ на определение уровня ФСГ
Показания к проведению исследования:
В большинстве случаев исследование назначают пациентам (мужчинам и женщинам) с нарушением репродуктивной функции для выявления причин бесплодия.
Подготовка к исследованию
Женщины в периоде менопаузы и мужчины могут сдать кровь на ФСГ в любое время. Пациентки репродуктивного возраста, как правило, делают анализ на 2-5 день менструального цикла, однако врач может назначить несколько исследований в течение месяца.
Сдавать кровь нужно только на голодный желудок. С момента последнего приема пищи должно пройти не менее 8 часов.
За 3 суток до исследования необходимо прекратить активные занятия спортом. Накануне старайтесь не нервничать, исключите стрессовые ситуации и прием алкоголя. В течение часа до анализа нельзя курить.
Как правило, забор крови осуществляется однократно.
Лечение
Лечение низкого ФСГ у женщин и мужчин направлено на устранение факторов, спровоцировавших уменьшение продукции гормона. Поэтому очень важно предварительно провести тщательное обследование, которое включает в себя как лабораторные анализы, так и инструментальные исследования (УЗИ, МРТ).
Диагностикой и лечением состояний, обусловленных снижением уровня ФСГ, занимаются такие специалисты, как эндокринолог, гинеколог-эндокринолог, андролог, репродуктолог.
В некоторых случаях для коррекции патологии бывает достаточно нормализации образа жизни. Чаще используется гормональная терапия. Врач разрабатывает наиболее подходящую схему лечения, основываясь на результатах исследований и индивидуальных особенностях пациента.
Норма фолликулостимулирующего гормона для мужчин и женщин, причины его повышения
ФСГ или фолликулостимулирующий гормон — гонадотропин, присутствующий в организме всех людей. Вырабатывается он передней долей гипофиза и выполняет разную роль в мужском и женском организме.
Функции ФСГ у мужчин и женщин
У мужчин фолликулостимулирующий гормон способствует выработке тестостерона, который в свою очередь влияет на образование активных сперматозоидов, увеличивает сексуальное влечение, способствует правильному развитию органов мужской репродукции, нормальному сперматогенезу.
В женском организме в репродуктивном возрасте фолликулостимулирующий гормон регулирует менструальный цикл, стимулирует формирование фолликулов, созревание яйцеклетки. Именно под его воздействием фолликул созревает, лопается и выпускает яйцеклетку. Гормон участвует в продукции эстрадиола и прогестерона в лютеиновой фазе, способствует превращению тестостерона в эстрадиол, оказывает значительное влияние на сохранение здоровья органов женской репродуктивной системы и цикличность менструаций.
Нормы фолликулостимулирующего гормона
Фолликулостимулирующий гормон синтезируется в гипофизе. Его основной функцией является регуляция функционирования половых желез человека. У мужчин это семенники, у женщин – яичники. До полового созревания образование ФСГ у людей продуцируется постоянно, но в малом количестве, поэтому концентрация гормона в крови очень низкая.
ФСГ выбрасывается в кровь не постоянно, а эпизодически. В течение жизни его уровень может колебаться и не всегда повышение гормона означает заболевание. У новорожденных детей уровень гормона немного увеличен, затем у мальчиков он снижается к полугоду, а у девочек этот процесс происходит позже, в возрасте от года до 2 лет. Далее в норме он повышается перед началом полового созревания при формировании вторичных половых признаков.
Активность гормон проявляет с началом подросткового периода. Гипофиз с началом пубертатного периода начинает активно синтезировать гормон и выделять его в кровь. При помощи крови ФСГ переносится к клеткам-мишеням, на поверхности которых имеются специальные рецепторы для присоединения гормона. Воздействуя на клетки-мишени, ФСГ регулирует процесс образования сперматозоидов у мужчин и яйцеклеток у женщин. У женщин ФСГ в первую фазу менструального цикла присоединяется к клеткам-мишеням яичников и стимулирует созревание фолликулов. Зрелости достигает тот фолликул, который имеет больше рецепторов к ФСГ.
У женщин уровень фолликулостимулирующего гормона постоянно меняется. До полового созревания, в разные фазы менструального цикла, при менопаузе уровень его нестабилен. В репродуктивном возрасте у женщин подъем ФСГ наблюдается в середине менструального цикла, пока идет формирование доминантного фолликула. Концентрация гормона постепенно увеличивается, достигает пика к моменту овуляции. Когда созревшая яйцеклетка выходит из фолликула, уровень ФСГ падает под действием эстрогена.
У мужчин, в отличие от женщин, уровень гормона стабилен при условии, что человек здоров. Но возможно сезонное колебание ФСГ в крови. Он повышается в летний период.
У женщин репродуктивного возраста нормальный уровень фолликулостимулирующего гормона составляет:
У мужчин уровень гормона зависит от возраста и фертильности:
Причины повышенного ФСГ
Небольшое повышение фолликулостимулирующего гормона может быть абсолютно нормальным процессом. А вот постоянный гормональный дисбаланс нарушает всю работу организма, как мужчин, так и женщин. Если анализы показывают, что этот гормон превышает норму, следует выяснить причину и незамедлительно начинать ее лечить. Среди причин повышения ФСГ выделяют общие для обоих полов и характерные для мужчин и для женщин.
Основными причинами повышения ФСГ у мужчин и женщин являются:
Помимо этого женскими причинами повышения ФСГ являются:
У мужчин причинами становятся:
Фолликулостимулирующий гормон выполняет важнейшую функцию в женском и мужском организме. Он оказывает влияние на способность воспроизводить потомство (фертильность). Последствиями постоянно повышенного ФСГ являются раннее половое созревание или, наоборот, его задержка, бесплодие, снижение полового влечения, понижение потенции у мужчин, а у женщин невозможность забеременеть даже при проведении искусственного оплодотворения и частые выкидыши.
При повышенном ФСГ необходимо пройти полное обследования для выявления причины. Он не повышается просто так, иногда этому процессу способствует наличие серьезных патологий. И чем раньше они будут обнаружены, тем легче и быстрей пройдет лечение и все вернется в норму.
Обратиться к врачу для определения уровня ФСГ необходимо при наличии следующей симптоматики:
Для исследования берется образец крови из вены. По результатам назначается дальнейшее лечение. Иногда привести уровень гормона в норму помогает отказ от вредных привычек, налаживание системы правильного питания и режима дня. В других случаях требуется более детальное обследование с целью выявления и устранения причины повышения ФСГ.
Фолликулостимулирующий гормон необходим для полноценного функционирования репродуктивной системы мужчин и женщин. Если отмечается его повышение в крови, то необходимо срочно обследоваться и начинать лечение. В противном случае все процессы, связанные с зачатием, вынашиванием и рождением детей будут нарушены, и обзавестись потомством не удастся.
Низкий ФСГ
ФСГ (фоллитропин, гонадотропин, фолликулостимулирующий гормон) – один из двух гормонов наряду с лютеинизирующим (ЛГ), вырабатываемых передней долей гипофиза (аденогипофизом). Гонадотропины принимают активное участие в репродуктивной и сексуальной функции человека.
Задача ФСГ – контроль над деятельностью половых желез и выработки ими гонадостероидов (половых гормонов).
Стаж работы 11 лет.
Под воздействием ФСГ в человеческом организме происходят следующие процессы:
| Категории (гендерная и возрастная принадлежность) | Функции ФСГ |
| Женщины | Формируются и созревают фолликулы, происходит овуляция при пиковом выбросе фоллитропина, снижается или увеличивается половое влечение. Гормон влияет на менструальный цикл |
| Мужчины | Рост семявыносящих канальцев, влияние на либидо и уровень тестостерона, от чего зависят половое влечение и качество сперматозоидов |
| Дети, подростки | Происходит физическое развитие, половое созревание, появление вторичных половых признаков |
Гонадотропины и гонадостероиды функционируют по принципу «обратной связи»: избыток половых гормонов и белка ингибина В приводит к низкому уровню ФСГ, недостаток – к усиленному выбросу фоллитропина в кровь.

Нормальные показатели
Норма ФСГ различна, зависит от возраста, а у женщин еще от менструального цикла и периода беременности.
| Возрастной период, фазы цикла | Референтные (средние) значения ФСГ, МЕ/мл |
| Девочки до полового созревания (до 9 лет) | 0,11–1,6 |
| Девочки-подростки (12–16 лет) | До 3,5 |
| Женщины репродуктивного возраста (до 40 лет), фолликулярная фаза цикла | 2,8–11,3 |
| Овуляторная фаза | |
| Лютеиновая фаза | 1,7–9,0 |
| Менопауза | До 150 |
| Постменопауза | 21,7–153 |
Высокое или низкое содержание ФСГ в крови свидетельствует о проблемах со здоровьем, что требует медикаментозной коррекции.
Признаки пониженного уровня гормона
У женщин на опасное понижение концентрации ФСГ могут указывать такие симптомы:
У подростков при снижении ФСГ отмечаются проблемы с половым созреванием: преждевременное развитие или задержка. У мужчин снижается либидо, слабо растут волосы на лице и теле, может быть атрофия половых желез, импотенция. Подобная симптоматика характерна для многих заболеваний, связанных с репродуктивной сферой. Появление одного или комплекса признаков – основание для визита к специалисту, прохождения обследования.
Причины снижения
Причинами низкого ФСГ могут быть:
Показания к исследованию
Определение гонадотропинов необходимо при подозрении на онкообразования гипофиза или гипоталамо-гипофизарную дисфункцию. Но чаще всего исследование назначается для оценки фертильности и выявления проблем с репродуктивной функцией.
Основания для назначения анализа на ФСГ:
Для мужчин выяснение концентрации ФСГ необходимо при подозрении на опухоль гипофиза или яичек, диагностика бесплодия, при импотенции, снижении либидо, для выяснения причин нарушения сперматогенеза. Исследование ФСГ позволяет оценить гормональную регуляцию и нарушения, связанные с ней: первичные, вызванные патологией половых желез или вторичные, вызванные дефектами гипоталамо-гипофизарного комплекса. Чаще низкая выработка ФСГ связана с гипофизарными заболеваниями, что приводит к дисфункции половых желез.
Особенности исследования
Для анализа на ФСГ врач назначает женщине конкретную дату, зависящую от продолжительности и фазы цикла, примерно на 3–7 день начала месячных. Подготовка к процедуре проводится за трое суток. В это время исключаются физические и психоэмоциональные нагрузки, занятия спортом, интимная близость. Забор венозной крови проводится в утренние часы натощак, нельзя курить, пить воду.
Для определения уровня ФСГ исследуется сыворотка или плазма крови иммунохемилюминесцентным методом, позволяющим исследовать даже замороженные образцы. При заборе крови в фолликулярную фазу может применяться однократное тестирование. Если у женщины нерегулярный, слишком продолжительный либо слишком короткий цикл, то могут получиться ложные результаты. При необходимости, чтобы получить более достоверные результаты, делают 2–3 пробы с получасовым интервалом. Для анализа образцы всех сывороток объединяют.
Результаты анализа на ФСГ могут быть искажены не только из-за нестабильного цикла. На них могут повлиять принимаемые пациентом гормональные или радиоизотопные препараты, беременность, проведенное накануне МРТ или сеанс лучевой терапии, употребление спиртных напитков, курение, сильный стресс, прием лекарственных средств, влияющих на выработку ФСГ, противосудорожных препаратов, КОК.
Что такое андрогенный дефицит (гипогонадизм у мужчин)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Скатова Бориса Васильевича, уролога со стажем в 27 лет.
Определение болезни. Причины заболевания
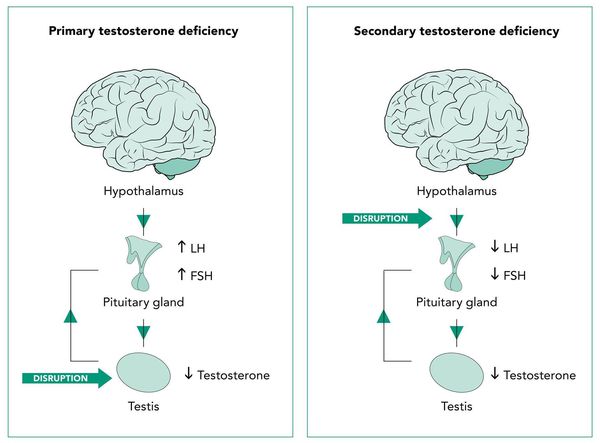
Андрогенный дефицит у мужчин (мужской гипогонадизм) — это клинический и биохимический синдром, характеризующийся снижением уровня мужских половых гормонов (прежде всего тестостерона), возникающий на фоне функциональной недостаточности яичек. [3] [14] [15]
Последние научные исследования убедительно доказали огромную роль дефицита основного мужского полового гормона — тестостерона — в формировании и развитии большинства урологических заболеваний у мужчин, в том числе рака предстательной железы и почек.
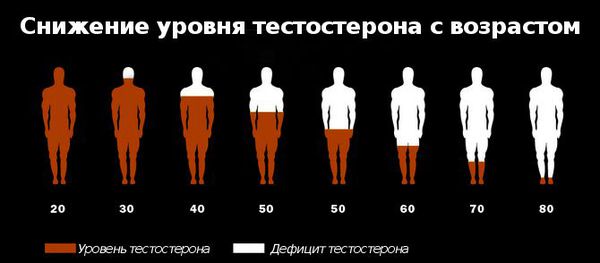
Существует устойчивое мнение, что проблемы, связанные с низким тестостероном, бывают только у пожилых мужчин. На самом деле это далеко не так. Современные данные показывают, что развитие андрогенного дефицита может наступить в любом возрасте. [16] [17] [18]
Первое современное мультицентровое мегаисследование мирового значения возрастного андрогенного дефицита MMAS (2000) выявило основные тенденции к снижению уровня общего тестостерона в крови у мужчин на 0,8% в год. [19] Наряду с этим, концентрация глобулина, связывающего половые гормоны (ГСПС), увеличивается на 1,6% в год, что позволяет позиционировать ГСПС как диагностический фактор возрастного андрогенного дефицита. [20]
Дальнейшее изучение проблемы показало, что уровень андрогенной недостаточности у мужчин 41–80 лет составляет более 35%, что является серьёзным показателем. [21] По исследованиям C. McHenry Martin (2013 год), более 6 млн американских мужчин имеют пониженную концентрацию гормона тестостерона в крови, что проявляется депрессией, пониженной работоспособностью и сердечно-сосудистыми заболеваниями. [23] А исследование, проведённое в Швеции среди мужчин в возрасте 33–46 лет, показало, что частота нарушений эрекции в этих группах отражала низкий уровень общего тестостерона в крови, который оказался ниже у 45-летних испытуемых по сравнению с мужчинами в возрасте 33 лет. [24]
Таким образом, дефицит андрогенов является значимым фактором для каждого мужчины и требует постоянного внимания как со стороны самого пациента, так и со стороны врачей различных специальностей.
Причины андрогенного дефицита
I. Тестикулярные причины (связанные с нарушением работы яичек). Их принято разделять на приобретённые и врождённые.
II. Другие причины АД:
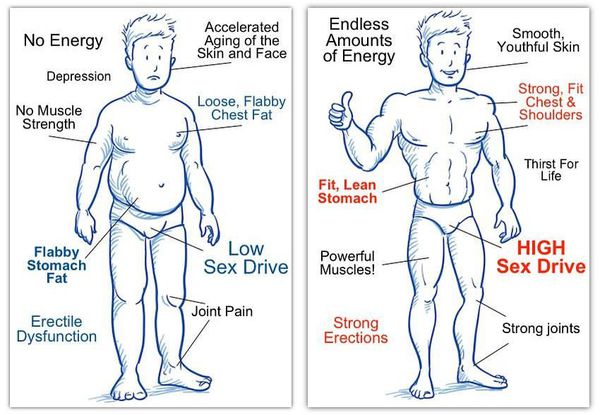
Симптомы андрогенного дефицита
К симптомам андрогенного дефицита относятся следующие признаки:
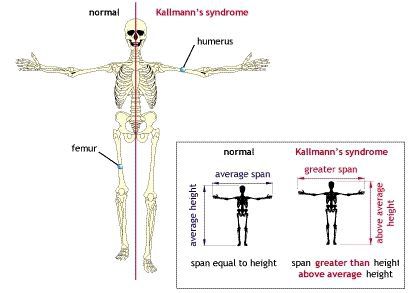
Если андрогенная недостаточность возникла до начала полового созревания, то тело приобретает характерную высокорослость с евнухоидными пропорциями. При этом размах рук превышает длину тела, а ноги оказываются длиннее туловища. В результате, такие пациенты сидя выглядят низкорослыми («сидячая карликовость»), а стоя — очень высокими («стоячий гигантизм»).
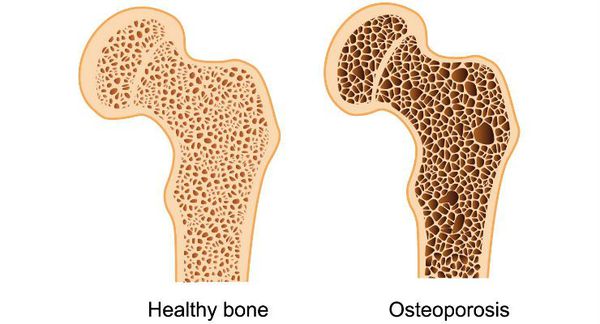
Длительная андрогенная недостаточность приводит к хрупкости костей (остеопорозу), что может сопровождаться патологическими переломами позвонков и бедренных костей, болями в спине.
Дефицит андрогенов прямо не ведёт к увеличению подкожной жировой ткани, но распределение жира приобретает женский характер (отложения на бёдрах, ягодицах, нижней части живота). Мышечная масса тела, наоборот, уменьшается.
В том случае, если андрогенный дефицит возник до наступления полового созревания, длина гортани не увеличивается и огрубление голоса не происходит.
Несмотря на высокий рост, таких пациентов принимают за женщин, особенно по телефону, что порождает у них дополнительные комплексы.
Сохраняется прямая граница волос надо лбом, борода не растёт или растёт очень плохо, почти не требует бритья. Оволосение тела очень скудное.
Ещё один типичный признак — раннее появление тонких морщин вокруг глаз и рта. Кроме того, в результате отсутствия стимуляции сальных желёз кожа остаётся сухой. Анемия и плохое кровоснабжение определяют сильную бледность кожи.
Также важный признак — снижение или полное отсутствие способности различать запахи (вероятность синдрома Кальмана). Такие больные не способны ощущать, например, запах ванилина, лаванды и другие ароматы, но сохраняют способность различать вещества, раздражающие тройничный нерв (нашатырный спирт).
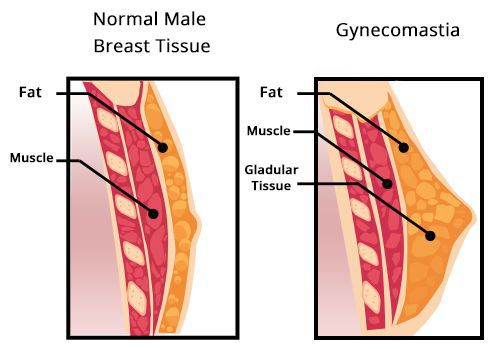
Снижение уровня тестостерона может вызвать увеличение грудных желёз у мужчин. В большинстве случаев, гинекомастия бывает двухсторонней, очень редко — односторонней. При выраженном, особенно одностороннем увеличении, пациента направляют на маммографию для исключения рака грудных желёз.
Увеличение груди сопровождается ощущением стеснения в груди и повышенной чувствительностью сосков. Нередко гинекомастия развивается у мальчиков при половом созревании (в возрасте 12–14 лет), но через 2–3 года исчезает. При ожирении картина становится ярче и сохраняется дольше. Иногда увеличение грудных желёз происходит у мужчин при старении.
В сочетании с маленькими плотными яичками, гинекомастия типична для синдрома Клайнфельтера.
Быстрое развитие гинекомастии может говорить о наличии гормонально-активной опухоли яичек. Характерная триада симптомов включает гинекомастию, утрату полового влечения и опухоль яичка. Причиной гинекомастии могут быть и общие заболевания: цирроз печени или почечная недостаточность.
Патогенез андрогенного дефицита
Патогенез андрогенного дефицита многообразен и зависит от конкретных причин. Рассмотрим основные моменты патогенеза андрогенной недостаточности.
Возрастной андрогенный дефицит
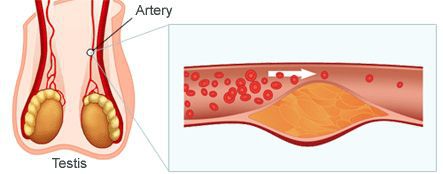
Патогенетические звенья возрастного андрогенного дефицита у мужчин запускаются, прежде всего, атеросклеротическими факторами, которые постепенно облитерируют (заращивают) заинтересованные сосуды. Это приводит к снижению кровотока в мужских гонадах, соответственно — к уменьшению синтеза тестостерона клетками Лейдига.
По мере прогрессирования процесса увеличивается чувствительность заднего отдела головного мозга — гипоталамуса — к тестостерону.
Параллельно, происходит увеличение концентрации в крови гонадотропинов, что ещё более усугубляет ситуацию.
Андрогенный дефицит при синдроме Кальмана
Интересен механизм развития патологических нарушений при синдроме Кальмана. В период развития нормального плода предшественники гонадотропин-рилизинг-зависимых гормонов — специальных нейронов — перемещаются из обонятельного эпителия слизистой носа к своей постоянной точке в гипоталамусе. У эмбриона с синдромом Кальмана, сцепленным с Х-хромосомой, это движение нарушается. Предшественники гонадотропин-рилизинг-зависимых гормонов не выходят из обонятельного эпителия и поэтому не влияют на специфические клетки гипофиза.
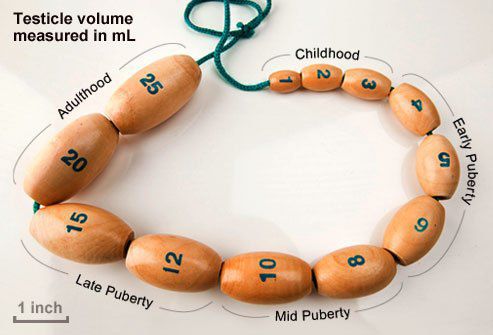
Основная характеристика синдрома Кальмана — незавершённое половое созревание или полное его отсутствие. Средний объём яичек у больных с синдромом Кальмана составляет не более 3 мл.
Витаминная недостаточность
Современные исследования показали огромную значимость недостатка витамина D у мужчин, в развитии андрогенного дефицита и снижения уровня тестостерона. Недостаток витамина D — это новая эпидемия XXI века, которая вызвана значительным снижением пребывания на солнце людей, которые проживают севернее 35-й параллели.
По большому счёту, витамин D вовсе не является витамином. Скорее это провитамин, точнее — гормон, который регулирует многие процессы в организме. Понятие «витамин D» подразумевает несколько одинаковых по строению форм витамина D, принадлежащих к классу сексостероидов — D1, D2, D3, D4, D5. Только D3 является истинным витамином D.
Витамин D образуется из продуктов питания и под воздействием солнечных лучей (ультрафиолета). Для преобразования в активную форму он должен пройти двухступенчатый процесс гидроксилирования:
Последние работы по синтезу тестостерона показали прямую корреляцию (взаимосвязь) между соотношением уровня витамина D и андрогенным недостатком у мужчин.
Так, масштабное европейское исследование EMAS (2012) доказало прямые соотношения между концентрациями витамина D и тестостерона у мужчин. Уровень 25-(OH) витамина D3 хорошо соотносился с уровнем общего и свободного тестостерона и недостаточно взаимодействовал с концетрацией эстрадиола и лютеинизирующего гормона (ЛГ), с учётом возраста.
Дефицит витамина D достоверно отражал динамику у мужчин с компенсированным и вторичным гипогонадизмом.
Сложилось мнение, что дефицит витамина D и связанная с ним андрогенная недостаточность являются важными эндокринологическими механизмами у мужчин, нарушающими соотношение жиросинтезирующих (пролактин, инсулин, кортизол) и жиросжигающих гормонов (гормон роста, катехоламины, половые и тиреоидные гормоны). Данная проблема находится в стадии широкого изучения. [29]
Стрессовые факторы
В стрессовых ситуациях в организме происходит перенапряжение симпатоадреналовой системы, в коре надпочечников вырабатывается большое количество различных гормонов и биологически активных веществ:
Кортизол синтезируется при стрессовых ситуациях, которые сочетаются с неудовлетворительным питанием и сопутствующими физическими перегрузками, пытается поддержать уровень глюкозы в крови.
В случае затяжного хронического стресса образуется повышение его физиологической концентрации, что негативно отражается на основном мужском гормоне — тестостероне — и резко уменьшает его концентрацию в крови.
Классификация и стадии развития андрогенного дефицита
По уровню основного мужского гормона тестостерона:
По характеру поражения:
С учётом времени выявления по отношению к половому созреванию:
В зависимости от причины:
По преимуществу клинических проявлений:
Осложнения андрогенного дефицита
При отсутствии полноценной терапии больного с андрогенным дефицитом симптоматика усугубляется, и те симптомы, которые проявлялись в лёгкой степени, становятся прямыми осложнениями нарастающего андрогенного дефицита.
К осложнениям андрогенного дефицита относятся:
Диагностика андрогенного дефицита
Анамнез заболевания
Обращается внимание на снижение общего тонуса организма, плохой рост бороды и усов, отсутствие спонтанных утренних и ночных эрекций, ослабление сексуального влечения и эротических фантазий.
Выясняется, какими заболеваниями болел пациент на протяжении жизни, были ли травмы, повреждения яичек, имелись ли подобные проблемы у родителей и близких родственников.
Нужно знать, какие лекарственные препараты принимал и принимает сейчас пациент, подвергался ли он внезапным термическим и химическим воздействиям.
Также следует учитывать интенсивность физических нагрузок и вредные привычки (курение, пристрастие к алкоголю).
Физикальное обследование
При осмотре пациента необходимо обращать внимание на клинические проявления андрогенного дефицита (выпадение волос, снижение массы тела, увеличение грудных желёз и т. д.).
У здоровых мужчин объём каждого яичка составляет в среднем 18 мл и колеблется от 12 до 30 мл. Уменьшение объёма яичек может говорить о наличии андрогенного дефицита.
Вспомогательные методы диагностики
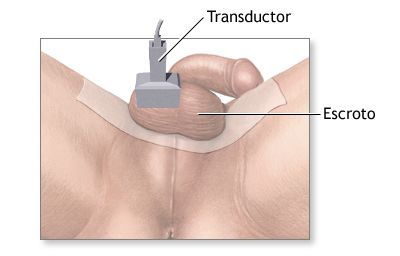
Нормальные яички и их придатки на эхограмме выглядят гомогенными (однородными) структурами.
С помощью ультразвука можно достоверно установить объём яичек, что очень важно. По формуле объёма эллипсоида получают точные результаты, имеющие большое значение для контроля лечения (например, при лечении гипогонадизма гонадотропинами).
Лабораторная диагностика
С помощью лабораторных исследований определяются следующие показатели:
Лечение андрогенного дефицита
Основная цель лечения — улучшение самочувствия пациента и его сексуального здоровья путём восстановления уровня тестостерона в крови до нормальных значений.
Выбор метода терапии определяется формой заболевания, факторами риска и планами пациента по рождению ребёнка.
Следует иметь в виду временное снижения уровня тестостерона на фоне острых или хронических заболеваний, которые должны быть исключены при тщательном обследовании и повторном измерении уровня андрогенов. Терапия складывается из назначения:
Тестостеронотерапия
Показания для назначения препаратов тестостерона:
Противопоказания к назначению заместительной терапии тестостероном:
Принципы терапии
Выбор препарата тестостерона должен быть осознанным решением пациента. Лечащий врач должен показать больному преимущества и недостатки различных форм заместительной терапии и остановиться на оптимальном варианте.
Тестостероны короткого действия могут быть эффективнее пролонгированных форм на начальном этапе заместительной терапии.
Для возмещения андрогенного дефицита существуют различные формы препаратов тестостерона:
Все они имеют разную концентрацию тестостерона и различную биодоступность.
Следует понимать, что каждый человек индивидуален, поэтому важной задачей становится постоянный мониторинг прироста тестостерона на фоне заместительной терапии андрогенами. Учитывается и тот факт, что в среднем за сутки у взрослого мужчины образуется 8-15 мг эндогенного тестостерона.
В настоящее время таблетированные формы для коррекции андрогенного дефицита практически не используются ввиду низкой эффективности и влияния на слизистую желудочно-кишечного тракта. Подкожные импланты также не нашли широкого применения.
Из инъекционных форм получили распространение препараты с длительным андрогенным эффектом: «Небидо» и «Омнадрен 250». Сохраняют своё значение тестостероны короткого и среднего действия — «Тестостерона пропионат» и «Сустанон 250».
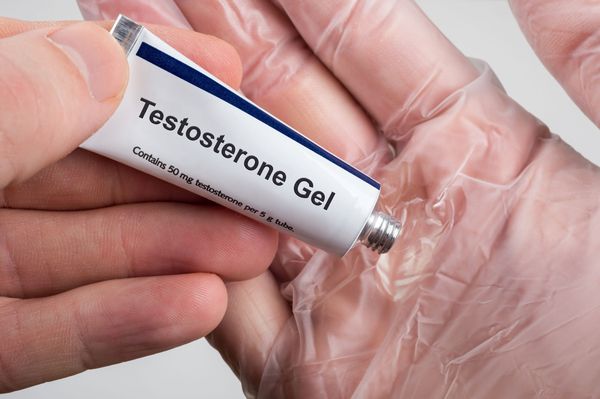
Из накожных препаратов неплохо себя зарекомендовал «Андрогель».
«Тестостерона пропионат» — «эталонный» препарат тестостерона короткого действия (работает до 2-3 суток). Он может применяться для лечения андрогенного дефицита в случаях, когда требуется быстро и эффективно поднять уровень тестостерона:
Кроме того, его применяют короткими курсами при олигоспермии.
«Тестостерона пропионат» является самым первым и «старейшим» препаратом тестостерона в мире, который назначают и по сей день. Уже в 1940 году, сразу после синтеза тестостерона из холестерина Нобелевскими лауреатами А. Бутенандтом и Л. Ружичкойс (1939 год), с помощью препарата стали лечить мужской климакс.
«Тестостерона пропионат» является «золотым эталоном» для всех андрогенных и стероидных препаратов. Именно от него отталкиваются все производители при создании новых препаратов андрогенной группы.
Андрогенно/анаболический индекс «Тестостерона пропионата» равен 1/1, то есть он одинаково анаболичен и андрогенен. Эффективность препарата высока в связи с тем, что удельная масса короткого эфира пропионата меньше, чем у длинных эфиров. И чем короче эфир, тем меньше тестостерон работает в организме, и тем больше его концентрация. К примеру, после инъекции 100 мг тестостерона ципионата в организм поступает 69,90 мг действующего вещества, остаток — масса эфира. При инъекции «Тестостерона пропионата» масса основного тестостерона будет равна 83,72 мг, масса эфира пропионата, в свою очередь, гораздо меньше.
Курс терапии индивидуален, его необходимо рассчитывать для каждого больного индивидуально. Однако следует понимать, что реальная эффективная дозировка составляет не менее 400 мг в неделю для взрослого мужчины. Период активности вещества длится до трёх суток. Курс терапии может составлять до шести недель.
Препарат не вызывает такую задержку жидкости, как «длинные» эфиры тестостерона. В целом он обладает меньшими побочными эффектами, чем другие тестостероны, именно благодаря своему короткому периоду активности.
При использовании тестостерона могут проявиться определённые недостатки терапии:
«Сустанон 250» — мощный стероид с большой андрогенной силой. Он представляет собой уникальную комбинацию четырёх эфиров тестостерона. Такое сочетание значительно повышает биодоступность и распределение препарата в организме. На протяжении 40 лет его используют спортсмены различных силовых видов спорта.
Андрогенный эффект наступает спустя 2-3 дня после первой инъекции. Оптимальная периодичность инъекций — 1 раз в 3 недели. Предпочтительный курс лечения — 6-8 недель, максимум — 10 недель. После медикаментозной паузы возможен повторный курс инъекций препарата.
«Сустанон 250» разработан голландской фармацевтической компанией «Органон» ещё в 1970-х годах для постепенного распределения тестостерона в организме. Это достигается благодаря разной скорости распределения и выведения эфиров тестостерона, входящих в состав препарата: период полураспада тестостерона пропионата — 23-49 часов, фенилпропионата — 47-100 часов, изокапроната — 119–132 часов, деканоата — до 11 суток. Максимальная концентрация тестостерона в организме наблюдается уже через два дня после введения «Сустанона».
В целом препарат хорошо переносится, однако у него, как и у всех тестостеронов, есть «но»…
Эфиры тестостерона, входящих в состав «Сустанона 250» быстро преобразуются в эстрадиол — женский половой гормон из группы эстрогенов. Повышенная концентрация эстрогена приводит к таким побочным эффектам, как отёки, увеличение жировой массы и грудных желёз. Предотвратить эти нежелательные эффекты могут анти-эстрогены — кломифен, тамоксифен.
Иногда следует чередовать приём «Сустанона» с антагонистами ароматазы, например с «Аримидексом», эффективно блокирующим выработку эстрогенов.
К другим побочным эффектам препарата следует отнести:
Для лучшего усвоения препарата и предотвращения психических реакций (депрессий и нервных срывов) обязательно посещение спортзала — не реже 3 раз в неделю.
«Омнадрен 250» является полным аналогом препарата «Сустанон 250», производится по лицензии польской фармацевтической компанией Jelfa S.A.
«Небидо» — наиболее популярный препарат-депо касторового масла для внутримышечных инъекций, содержащий тестостерона ундеканоат. После инъекции препарат постепенно высвобождается и затем расщепляется сывороточными эстеразами на тестостерон и ундекановую кислоту.
Возрастание концентрации тестостерона определяться уже на следующий день после инъекции. В 1 мл содержится 250 мг препарата, в последнее время обычно используют дозу 1000 мг (4 мл).
Препарат находится в организме до трёх месяцев. Кратность инъекции — 1 раз в 10-14 недель. «Небидо» присущи все побочные обычные эффекты тестостеронов.
«Андрогель» выпускают в виде геля, упакованного в пакетики. Один такой пакетик (саше) содержит 50 мг чистого тестостерона. Кроме того, появились флаконы этого препарата с дозатором. Наносится ежедневно на кожу предплечий и живота утром и поле душа. Всасывается в организм всего до 15% от нанесённой дозы.
Хорошим «бонусом» является локальный эффект «миолифтинга», которого нет у других препаратов. При нанесении геля на проблемные участки тела происходит улучшение функционального состояния кожи и мышц в этой зоне, «уходят» лишние жировые отложения. Этот эффект позволяет использовать «Андрогель» в комплексной терапии, совместно с пролонгированными формами тестостерона.
Кроме того, препарат можно использовать в комплексной терапии хронического простатита, обострения которого совпадают с сезонными колебаниями тестостерона. «Андрогель» помогает устранить дисбаланс и улучшить состояние.
При длительном применении «Андрогель» может оказать отрицательные эффекты, присущие тестостеронам:
Интересен вопрос о применении, так называемых тестостероновых бустеров (тестобустеров) — химических и биологических добавок, стимулирующих выработку собственного эндогенного тестостерона. И хотя широких международных клинических исследований по тестобустерам не проводилось, и иногда данные об эффектах достаточно противоречивы, их использование может быть оправдано при незначительных и транзиторных колебаниях уровня тестостерона в крови.
Наиболее популярные тестобустеры:
Заместительная витаминная терапия
При восполнении дефицита витамина D достаточно быстро в норму приходят показатели андрогенного обмена, повышается уровень тестостерона.
К препаратам, корректирующим уровень витамина D относятся:
Дозировка препаратов подбирается индивидуально, в зависимости от уровня дефицита витамина D.
Возможна передозировка витамина препаратов витамина D.
К ранним признакам гипервитаминоза витамина D относятся:
К поздним симптомам гипервитаминоза витамина D относят:
Противопоказания к применению препаратов витамина D:
ХГЧ-терапия
Мужские препараты, содержащие ХГЧ, увеличивают выработку тестостерона в яичках путём стимуляции клеток Лейдига. К таким препаратам относятся:
При назначении препаратов ХГЧ следует проводить терапию, стимулирующую сперматогенез.
Прогноз. Профилактика
При вовремя начатом лечении прогноз благоприятный (за исключением наследственных форм андрогенной недостаточности и критических стадий возрастного андрогенного дефицита).
К методам профилактики андрогенного дефицита относятся: