Холестатические заболевания печени что это
Холестатические заболевания печени
Термином «холестаз» обозначают патологии, сопровождающиеся нарушением образования или выведения желчи. Проблема может возникнуть в любой части печени и протекать с разной степенью тяжести.
Холестатические заболевания делятся на два типа:
В результате возникает застой желчи либо полностью прекращается ее отток. Это агрессивная жидкость, предназначенная для пищеварения. Основные факторы, приводящие к холестазу:
Проявления холестатических заболеваний схожи, поскольку в их основе лежит один и тот же патологический механизм. Элементы желчи, находясь внутри печени, создают давление на стенки сосудов, распирая орган. Из-за сильного воздействия они начинают впитываться в кровь. В связи с этим наблюдаются следующие клинические симптомы: кожный зуд, желтуха, потемнение мочи, осветление кала.
При длительном течении заболевания из-за нехватки желчи в процессе пищеварения нарушаются расщепление и всасывание жирорастворимых веществ, в первую очередь витаминов. Это приводит к нарушению сумеречного зрения, размягчению костей, слабости мышц, появлению кровоподтеков на коже и слизистых. Образуются ксантомы — плоские и мягкие желтоватые образования на лице, руках, груди, спине. Они являются показателем нарушения обмена жиров.
Диагностика холестатических заболеваний печени складывается из опроса и осмотра пациента, лабораторных и инструментальных обследований. К основным методам диагностики относятся:
В отдельных случаях показана биопсия.
Лечение холестаза направлено на устранение причины, снятие симптомов заболевания, облегчение жизни больного.
К сожалению, не всегда удается воздействовать на факторы, вызвавшие проблему. Если при закупорке желчных протоков проводят оперативное вмешательство, в случае вирусного гепатита назначаются противовирусные препараты, то цирроз печени не имеет обратного развития.
С целью снижения уровня желчных кислот в крови прописываются препараты урсодезоксихолевой кислоты, сорбенты.
Важную роль играет питание. Рекомендации по диете при холестазе:
Получить помощь в диагностике, лечении и подборе диеты можно у специалистов нашей клиники.
Т.В. Дворянкина: «Кожный зуд — удел не только аллерголога, но и гастроэнтеролога»

О современных методах диагностики и лечения холестатических заболеваний печени мы беседуем с заведующей гастроэнтерологическим отделением Городской клинической больницы № 12, врачом высшей категории, Заслуженным врачом Республики Татарстан Татьяной Васильевной Дворянкиной.
— Татьяна Васильевна, как часто на практике встречается первичный билиарный цирроз(ПБЦ) и первичный склерозирующий холангит(ПСХ)?
— В основе холестатических заболеваний печени лежит холестаз. Что такое холестаз? Это застой или затруднение выделения желчи. Он не является аналогом желтухи, так как при нем выделение билирубина может не нарушаться. Наблюдается при очень многих заболеваниях гепатобилиарной зоны. Чаще всего в клинической практике встречается обструктивный холестаз при желчнокаменной болезни.
В зависимости от локализации, причин и активности различают внутрипеченочный и внепеченочный холестаз. Также выделяют парциальный холестаз (уменьшение объема выделяемой желчи), диссоциированныйй холестаз (задержка выделения отдельных компонентов желчи), тотальный(задержка поступления желчи в 12-перстную кишку).
ПБЦ и ПСХ являются относительно редкими заболеваниями. Считается, что на 1 миллион взрослого населения 23-50 человек с ПБЦ. Среди всех циррозов печени от 6 до 15 % составляют ПБЦ. Согласно данным последних эпидемиологических исследований, ПБЦ распространен в развитых странах. В основном, им страдают женщины в возрасте старше 35 лет.
Что касается первичного склерозирующего холангита(ПСХ), то оно является аутоиммунным заболеванием, которым чаще всего страдают мужчины. Средний возраст больных — 41 год и старше.
— Какова этиология холестатических заболеваний печени?
— Этиология зависит от основной патологии печени. Для всего холестаза характерны единые клинические симптомы: кожный зуд, ахоличный кал. Утомляемость, похудание, диспептические болевые синдромы связаны, как правило, с основной патологией печени.
Кожный зуд – это симптом, который наиболее четко указывает на возможное холестатическое заболевание печени.
Так, для внутрипеченочного холестаза характерны нарушение образования желчных кислот из холестерина, гладкой эндоплазматической сети с задержкой их выделения. В этом случае повреждаются желчные мицелы и нарушается циркуляция желчи. А внепеченочный холестаз связан с нарушением оттока желчи. Как следует решать данную проблему? Если речь идет о стенозе дуоденального сосочка, где отток желчи возможен только механически, то она разрешается эндоскопически. С помощью специального оборудования производится рассечение.
Сейчас очень много существует лекарственных гепатитов, которые могут протекать с синдромом холестаза. В этом случае важно определить какие препараты принимает пациент. В частности, у женщины причиной данной проблемы может быть прием противозачаточных средств. Они, как правило, протекают очень благоприятно. Если речь идет о паренхиматозных заболеваниях, то даже обычный гепатит или цирроз печени может протекать с синдромом холестаза.
На практике терапевты с врожденными холестазами встречаюся редко. Так, первичный прогрессирующий внутрипеченочный холестаз (или болезнь Билера) является наследственной патологией, которая развивается в возрасте от 1 до 10 месяцев и характеризуется нарушением роста, рахитом, геморрагическим диатезом. Пациенты умирают в возрасте 2-15 лет от осложнений цирроза печени.
Существует доброкачественный холестаз беременных( идиопатическая желтуха). Это доброкачественное семейное заболевание, которое проявляется во время беременности и с её разрешением холестаз проходит.
У всех холестазов отмечаются однотипные лабораторные данные. В первую очередь, что доступно это повышение щелочной фосфатазы.
– Какие существуют современные методы диагностики холестатических заболеваний печени?
– Для холестатических заболеваний печени важным инструментом для оценки прогрессирования ПБЦ и ПСХ является ультразвуковое исследование(УЗИ). С помощью данного метода можно увидеть наличие камней в желчном пузыре, ширину холедоха, размеры поджелудочной железы. Компьютерная томография(КТ) и магнитно-резонансная томография как с контрастированием так и без используется для исключения внутри- и внепеченочных опухолей, а также для оценки состояния желчевыводящих путей. УЗИ и КТ необходимы для исключения опухолей и патологии желчных протоков.
Также проводятся эндоскопические исследования. Используется дуоденоскопия, когда рассматривается область дуоденального сосочка. При обнаружении воспалительных заболеваний, стриктур, наличия дивертикулов или опухолей назначается хирургическое лечение.
Раньше очень широко использовалась радиоизотопная диагностика. Не утратил своей актуальности метод дуоденального зондирования. Для диагностики диффузных заболеваний печени, таких как цирроз и гепатит золотым стандартом является пункционная биопсия.
Первым биохимическим изменением, свидетельствующим о возможном наличии ПБЦ или ПСХ, является повышение уровня щелочной фосфатазы, билирубина, определение антимитохондриальных антител.
Выявление антимитохондриальных антител наиболее достоверно свидетельствует о наличии ПБЦ и практически исключает ПСХ и другие холестатические заболевания. Антимитохондриальные антитела определяются практически у 100% пациентов с ПБЦ.
– Играют ли антиоксиданты, гепатопротекторы какую-либо роль в терапии заболеваний печени?
– В основе любой патологии лежит антиоксидантный стресс. Согласно теории образование свободных радикалов вызывает повреждение клеток. На сегодняшний день существует около шести групп гепатопротекторов.
У каждого препарата есть своя ниша. К каждому пациенту следует подходить индивидуально и, исходя из симптомов, назначать препарат. Широко используются препараты на растительном сырье. В состав которых входит расторопша.
— Какие ошибки допускают врачи при постановке диагноза ПБЦ или ПЦХ?
— Как я уже говорила основным симптомом холестаза является кожный зуд. Поэтому пациенты вначале попадают к дерматологам либо аллергологам. Если пациентке 35 лет и у нее присутствует кожный зуд, то ее необходимо направить на консультацию и к гастроэнтерологу Лечение должно осуществляться при взаимодействии терапевта и врачей других специальностей. Во всем мире отмечается рост пациентов, страдающих заболеваниями печени. У нас в стране большое значение уделяется сердечно-сосудистой патологии. Но, к сожалению, у молодых врачей наблюдаются пробелы в диагностике и лечении патологии печени.
Хочется отметить ещё один аспект. При желчнекаменной болезни камни развиваются не сразу. Важно отслеживать группы риска, наследственные факторы. В первую очередь, врач первичного звена должен заниматься профилактикой. А сейчас даже у женщин молодого возраста, которая хочет похудеть, старательно изнуряет себя голодом и различными разгрузочными диетами образуются камни в желчном пузыре. Если есть склонность к камнеобразованию, то голодание противопоказано! Одна из важных задач врача — настроить пациента на ведение здорового образа жизни и правильное питание.
Внутрипеченочный холестаз при болезнях печени: от диагноза до лечения
При длительно существующем холестазе нарушается липидный обмен, в результате чего на коже образуются ксантомы и ксантелазмы Внутрипеченочный холестаз (ВХ) может развиваться на уровне гепатоцитов или внутрипеченочных желчных протоков. С
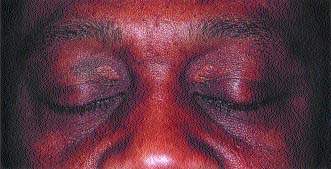 |
| При длительно существующем холестазе нарушается липидный обмен, в результате чего на коже образуются ксантомы и ксантелазмы |
Внутрипеченочный холестаз (ВХ) может развиваться на уровне гепатоцитов или внутрипеченочных желчных протоков. Соответственно этому выделяют ВХ, обусловленный поражением гепатоцитов и каналикул, и ВХ, связанный с поражением протоков.
Этиология и патогенез ВХ многообразны. Гепатоцеллюлярный и каналикулярный холестазы могут быть обусловлены вирусным, алкогольным, лекарственным, токсическим поражением печени, застойной сердечной недостаточностью, эндогенными метаболическими нарушениями (холестаз беременных, при муковисцидозе, при альфа-1-антитрипсиновой недостаточности и др.). Экстралобулярный (дуктулярный) холестаз характерен для первичного билиарного цирроза печени и первичного склерозирующего холангита, этиология которых неизвестна, а также для некоторых других заболеваний с известными причинами, например, для вторичного склерозирующего холангита.
При гепатоцеллюлярном и каналикулярном холестазах преимущественно поражаются транспортные системы мембран, а для экстралобулярного холестаза характерно повреждение эпителия желчных протоков. Для ВХ характерно поступление в кровь, а следовательно, и в ткани, различных компонентов желчи, преимущественно желчных кислот, и их дефицит или отсутствие в просвете двенадцатиперстной кишки и других отделах кишечника. При холестазе избыточная концентрация компонентов желчи в печени и тканях организма вызывает печеночные и системные патологические процессы, обусловливающие соответствующие клинические и лабораторные проявления болезни.
В основе формирования клинических симптомов лежат три фактора:
— избыточное поступление желчи в кровь и ткани;
— уменьшение количества или отсутствие желчи в кишечнике;
— воздействие компонентов желчи и ее токсических метаболитов на печеночные клетки и канальцы.
Характерными симптомами холестаза, в том числе ВХ, являются: кожный зуд, желтуха, ксантомы, ксантелазмы, ахоличный стул, моча темно-коричневого цвета. Выраженность симптомов ВХ зависит от основного заболевания, нарушения экскреторной функции гепатоцитов и печеночно-клеточной недостаточности.
Кожный зуд обычно предшествует появлению желтухи.
При ВХ присоединяются симптомы, связанные с недостатком желчи в просвете кишечника и нарушением всасывания жиров (стеаторея, похудение, дефицит жирорастворимых витаминов).
При длительно существующем холестазе закономерно выявляются: дефицит витамина Д (оссалгии, проксимальная миопатия, остеопороз, иногда остеомаляция), витамина Е (мышечная слабость, мозжечковая атаксия), витамина К(геморрагический синдром, гипопротромбинемия), витамина А (“куриная слепота”, гиперкератоз кожи, ксерофтальмия, кератомаляция). При формировании билиарного цирроза печени присоединяются признаки билиарной гипертензии (упорный метеоризм, асцит, спленомегалия) и печеночно-клеточной недостаточности (потеря массы тела, атрофия мышц, гипоальбуминемия и др.). К характерным лабораторным признакам ВХ относят: увеличение в крови щелочной фосфатазы (ЩФ) и гамма-глютаминтранспептидазы (ГГТП) до трех и более норм, а также повышение в крови холестерина (свыше полутора норм), желчных кислот (до полутора норм и выше) и некоторых других маркеров (лейцинаминопептидазы и др.), имеющих определенное диагностическое значение.
Уровень трансаминаз обычно повышен, но, как правило, он ниже уровней ферментов холестаза и только при быстро прогрессирующем холестазе уровень АсАТ и АлАТ резко возрастает, особенно при внепеченочном обструктивном синдроме.
Важным, но необязательным лабораторным признаком ВХ является повышение уровня конъюгированного билирубина, холестерина и его производных.
К симптомам, связанным с задержкой липидов в организме, относят ксантомы на коже, во внутренних органах, в том числе на оболочках нервных стволов с проявлениями полинейропатии.
Прежде чем диагностировать болезни, при которых проявляются ВХ, необходимо исключить внепеченочный холестаз, который также может длительно протекать под маской ВХ.
Внепеченочный холестаз имеет следующие характерные признаки: надстенотическое расширение протоков, выявляемое на УЗИ, и блокада протоков (холедохолитиаз, стриктура и др.), выявляемая при эндоскопической ретроградной холангиографии (ЭРХГ).
| Внутрипеченочный холестаз (ВХ) характеризуется уменьшением тока желчи и ее поступления в двенадцатиперстную кишку при отсутствии механического повреждения и обструкции внепеченочного билиарного тракта. ВХ обусловлен либо нарушением механизмов образования и транспорта желчи на уровне гепатоцитов, либо повреждением внутрипеченочных протоков, либо их сочетанием |
ВХ на уровне гепатоцитов, каналикулов и даже экстралобулярных желчных протоков, по существу, клинически неразличимы, поскольку внутрипеченочный билиарный тракт представляет собой непрерывную систему, и поэтому любой патологический процесс на уровне печени, в том числе поражающий гепатоциты, может сопровождаться холестазом. Гепатоцеллюлярный холестаз развивается как при острых, так и при хронических гепатитах вирусной, алкогольной, лекарственной и токсической этиологии, при циррозе печени, а также при невоспалительных заболеваниях печени (амилоидоз, саркоидоз и др.).
Таблица 1. Патогенетические подходы к медикаментозной терапии ВХ
Независимо от этиологии и нозологии ВХ, постоянное присутствие в избыточном количестве желчи в гепатоцитах и каналикулах приводит к некрозу гепатоцитов и развитию печеночно-клеточной недостаточности. Если холестаз наблюдается в течение трех–пяти лет, то формируется цирроз печени с развитием асцита, отеков и печеночной энцефалопатии. Тяжесть и выраженность клинических симптомов и при ВХ чрезвычайно вариабельны. Но почти всегда процесс прогрессирует, если не устраняется причина, обусловившая его развитие, — например, лекарство, алкоголь, вирус, бактерии и т. д.
В лечении используются любые лекарственные средства, влияющие на этиологию и патогенез болезни, если это возможно; также предпринимаются попытки оказать медикаментозное влияние на отдельные симптомы, например, устранить дефицит витаминов, улучшить процессы пищеварения и всасывания и т. д. Однако у каждого конкретного больного надо применять только патогенетически обоснованную лекарственную терапию.
1. Адеметионин-1,4-бутандисульфонат (S-адеметионин, гептал) — биологическое вещество, входящее в состав тканей и жидких сред организма и участвующее в реакциях трансметилирования. Обладает антидепрессивной и гепатопротективной активностью.
В течение двух-трех недель целесообразно применять ежедневно внутривенно или внутримышечно по 5-10 мл (400-800 мг), а в дальнейшем принимать внутрь по 400 мг (одна таблетка) два–четыре раза в день натощак.
Курс лечения. При остром ВХ полтора — два месяца, при хроническом — с учетом эффективности.
2. Урсодезоксихолевая кислота (УДХК) — обладает разносторонним позитивным действием на гепатобилиарную систему при ВХ и желчекаменной болезни. УДХК абсорбируется в прямой кишке. При систематическом приеме внутрь (10 мг/кг в сутки) она включается в энтерогепатическую циркуляцию, обеспечивая нормализацию желчеобразовательной и выделительной функций печени. Чаще применяется препарат урсофальк, назначаемый при ВХ внутрь по 250 мг два-три раза в день на длительный период. Возможно сочетание с гепталом.
3. Рифампицин (рифадин, рифарен и др.) — в основе его позитивного действия при ВХ лежит индукция микросомальных ферментов печени. Препарат вызывает ряд побочных эффектов (тошнота, рвота, диарея, головная боль и др.)
Эффект от применения препаратов, используемых при ВХ, как правило, больными оценивается по тому, как они влияют на зуд (его выраженность обычно уменьшается через несколько дней, но исчезает зуд лишь через один-два месяца от начала лечения. Врачами эффект оценивается, кроме того, по клиническим и лабораторным показателям (уровни ЩФ, ГГТП, холестерина и др.).
О патофизиологии холестаза
Как известно, желчь представляет собой изоосмотическую жидкость, состоящую из воды, электролитов, органических веществ (желчных кислот и солей, холестерина, коньюгированного билирубина, цитокинов, эйкозаноидов и других веществ) и металлов, в частности меди. Общее количество выделяемой печенью желчи в сутки составляет в среднем 600 мл. Основными же органическими компонентами желчи являются желчные кислоты, которые поступают из двух источников:
Формирование желчи проходит в три этапа: 1) захват из крови ее компонентов на уровне базолатеральной мембраны; 2) метаболизм, а также синтез новых составляющих и их транспорт в цитоплазме гепатоцитов; 3) выделение их через каналикулярную (билиарную) мембрану в желчные каналикулы.
В физиологических условиях транспорт желчных кислот из плазмы в гепатоцит осуществляется благодаря наличию в составе базолатеральных мембран K+-Na+-АТФазы. Внутриклеточный транспорт желчных кислот от базолатеральной мембраны до каналикулярной мембраны гепатоцита осуществляется цитозольными протеинами.
Выделение компонентов желчи из цитоплазмы гепатоцитов в просвет каналикулов против градиента концентрации осуществляют АТФ-зависимые транспортные белки, которые синтезируются в гепатоцитах наряду со щелочной фосфатазой (ЩФ). В результате функционирования этих транспортных систем в каналикулы поступают желчные кислоты и их соли, а также ряд осмотически активных веществ (глютатион, бикарбонаты), обеспечивающих поступление воды в каналикулы по осмотическому градиенту из синусоидов. Ток желчи во всей системе протоков зависит от темпов образования желчи. Из каналикулов желчь через вставочные канальцы Геринга поступает в желчные протоки, которые, соединяясь между собой, образуют интралобулярные, а затем и общий желчный проток. Эпителий протоков секретирует бикарбонаты и воду, формируя тем самым окончательный состав желчи, поступающей по внепеченочному желчному протоку (холедоху) в двенадцатиперстную кишку.
Принципы лечения холестатических заболеваний печени
Приведены классификация и основные причины холестаза, этиология и патогенез внутрипеченочного холестаза, клинические проявления холестаза. Рассмотрены основные направления терапии, оперативного лечения и немедикаментозных воздействий на холестаз и его пос
Classification and main reasons of cholestasis, aetiology and pathogenesis of intrahepatic cholestasis, and clinical presentations of cholestasis were presented. The main directions of the therapy, open treatment, and non-medication effect on cholestasis and its consequences.
Под холестазом (cholestasis; греч. chole желчь + stasis стояние) понимают уменьшение или полное прекращение оттока желчи вследствие нарушения ее образования, экскреции и/или выведения. Патологический процесс может локализоваться на любом участке от синусоидальной мембраны гепатоцита до дуоденального сосочка.
Напомним, что формирование желчи происходит в несколько этапов: 1) захват из крови ряда ее компонентов (желчные кислоты, билирубин, холестерин и др.) на уровне базолатеральной мембраны гепатоцитов; метаболизм, а также синтез новых составляющих и их транспорт в цитоплазме гепатоцитов; 2) выделение желчи через каналикулярную (билиарную) мембрану гепатоцитов в желчные канальцы; 3) дальнейшее формирование желчи в желчевыводящих путях, а в конечном счете, и в кишечнике [3, 7].
В функциональном отношении холестаз означает снижение канальцевого тока желчи, печеночной экскреции воды и органических анионов (билирубина, желчных кислот). При выраженном холестазе может происходить «обратное поступление» в гепатоцит (а в большинстве случаев в кровь) веществ, которые должны выделяться с желчью. В результате желчь накапливается в гепатоцитах и гипертрофированных клетках Купфера (так называемый клеточный билирубиностаз) и в расширенных каналикулах (каналикулярный билирубиностаз). При внепеченочном холестазе желчь находится в расширенных междольковых желчных протоках (дуктулярный билирубиностаз) и паренхиме печени в виде «желчных озер».
Холестаз, существующий в течение нескольких дней, вызывает потенциально обратимые ультраструктурные изменения. Персистирующий холестаз с сопутствующим воспалением и реакцией соединительной ткани ведет к необратимому холестазу, а через месяцы/годы к развитию билиарного фиброза и цирроза.
Классификация и основные причины холестаза. Различают вне- и внутрипеченочный холестаз (табл. 1). В первом случае речь идет о механической желтухе, при которой происходит обструкция и/или механическое повреждение внепеченочных желчных протоков. Внутрипеченочный холестаз обусловлен нарушением образования и транспорта желчи в гепатоцитах или повреждением внутрипеченочных желчных протоков (либо сочетанием этих механизмов) [6]. Внутрипеченочный холестаз подразделяется на интралобулярный холестаз, обусловленный поражением гепатоцитов (гепатоцеллюлярный) и канальцев (каналикулярный), и экстралобулярный (дуктулярный), связанный с поражением внутрипеченочных желчных протоков [7].
Патогенез холестаза при механической обструкции очевиден и не требует детального рассмотрения.
Что же касается внутрипеченочного холестаза, то его развитие имеет многофакторный характер. Основные его причины и механизмы развития представлены в табл. 2.
Как видно из табл. 2, патогенез внутрипеченочного холестаза носит многофакторный характер:
Клинические проявления холестаза однотипны и не зависят от этиологии и механизмов его развития. Они обусловлены следующими факторами: 1) уменьшением количества или отсутствие желчи в кишечнике; 2) избыточным поступлением элементов желчи в кровь; 3) воздействием компонентов желчи на печеночные клетки и канальцы.
Основным клиническим симптомом холестаза считается кожный зуд, который встречается не всегда. При сочетании холестаза с желтухой может отмечаться соответствующая окраска кожных покровов, потемнение мочи и изменение окраски кала. На коже больных кроме следов расчесов (спутников кожного зуда), можно увидеть и другие маркеры холестаза: сухость, гиперпигментацию, ксантомы и ксантелазмы. Длительно существующий холестаз, сопровождаясь стеатореей, приводит к нарушению всасывания жиров с развитием дефицита жирорастворимых витаминов, чаще всего выражающихся в развитии печеночной остеодистрофии.
С формированием билиарного цирроза появляются также признаки портальной гипертензии и печеночно-клеточной недостаточности. Печеночно-клеточная недостаточность развивается в среднем через 3–5 лет от начала возникновения холестатической желтухи. При некоторых заболеваниях (таких как первичный билиарный цирроз) портальная гипертензия может опережать формирование цирроза, формируясь по пресинусоидальному механизму.
Лабораторная диагностика холестаза направлена на выявление в сыворотке крови компонентов желчи либо признаков повреждения каналикулярных мембран гепатоцитов или билиарного эпителия.
Лабораторными маркерами холестаза являются: щелочная фосфатаза (билиарный изофермент), лейцинаминопептидаза, гамма-глютамилтранспептидаза, 5’-нуклеотидаза. Также может наблюдаться повышение желчных кислот, билирубина, холестерина.
Рассмотрим основные направления терапии, оперативного лечения и немедикаментозных воздействий на холестаз и его последствия.
Диетотерапия
Дефицит солей желчных кислот в просвете кишечника диктует особенности диеты при холестазе. Наряду с адекватным потреблением белка и калорий пациентам рекомендуется ограничение жиров до 40 г/сут. При необходимости жировой компонент пищи может восполняться энтеральными смесями, содержащими среднецепочечные триглицериды, которые перевариваются и абсорбируются в кишечнике даже при условии отсутствия желчных кислот. Стеаторея определяет необходимость обогащения пищи жирорастворимыми витаминами и кальцием (либо дополнительное назначение в виде лекарственных препаратов) [6]. Существуют рекомендации по ограничению потребления меди, поскольку она накапливается при холестазе в печени, однако они весьма спорны.
Этиологическое лечение
Этиотропная терапия разработана для ограниченного количества печеночных заболеваний, как правило, инфекционных. Если говорить о преимущественно холестатических заболеваниях, то несомненны успехи хирургических вмешательств, направленных на декомпрессию желчной системы.
Билиарная декомпрессия
Как лапароскопические, так и лапаротомные операции по-прежнему не теряют своей актуальности. Постепенно, с развитием малоинвазивных технологий, частота «больших» операций снижается. Ведь объемная операция это более серьезная травма для организма; кроме того, при эндоскопических методах сохраняется возможность для повторных, в том числе малоинвазивных вмешательств. Поэтому в большинстве случаев наши европейские и американские коллеги рассматривают эндоскопические способы лечения механической желтухи как методы первой линии. С их помощью, например, удается разрешить до 94% случаев обтурации желчных протоков, вызванных различными причинами.
В клиниках, где выполняется большое количество эндобилиарных вмешательств (по данным европейских исследований — более 40 в год), процент осложнений значительно ниже, чем в центрах, которые выполняют меньшее количество манипуляций.
Выбор способа устранения обструкции желчных протоков зависит от причины, вызвавшей желтуху. Принципиально можно выделить следующие способы эндоскопического пособия:
Разберем возможности каждого из методов.
Папиллэктомия применяется при доброкачественных образованиях БДС, вызвавших нарушение оттока из желчных или панкреатических протоков или имеющих высокий риск малигнизации. После удаления БДС выполняется стентирование холедоха и главного протока поджелудочной железы, для предотвращения отека устьев и развития рубцовых стенозов [13, 16].
Рассечение стриктуры применяется в случаях, когда доброкачественная неопухолевая стриктура расположена в терминальном отделе протоков, не выше интрамуральной части. Фактически выполняется эндоскопическая папиллосфиктеротомия (ЭПСТ), которая может выполняться стандартным способом, после предрассечения, или носить форму супрапапиллярной холедохотомии. В случае если не удается заканюлировать холедох непосредственно через устье, выполняется предрассечение БДС от устья, с помощью торцевого (игольчатого) папиллотома. Данная методика является более опасной и трудновыполнимой, особенно для начинающих эндоскопистов.
В ряде случаев, когда стриктура находится на уровне устья БДС или его ампулы, верхняя часть продольной складки может выбухать. В этих случаях выполняется рассечение выступающей части, без рассечения непосредственно устья БДС. Такая методика называется супрапапиллярная холедохотомия.
Практически любая лечебная манипуляция на желчных протоках, особенно если планируется повторение манипуляций (например, для замены стентов), начинается с облегчения последующего доступа, то есть выполнения ЭПСТ.
Иногда, чаще всего при холелитиазе, можно полностью устранить причину желтухи. Литоэкстракция может быть выполнена с помощью достаточно большого количества эндоскопических инструментов. Если конкремент большого размера, то предварительно выполняется его литотрипсия. К более эксклюзивным методам лечения холедохолитиаза относятся лазерная литотрипсия и электрогидравлическая литотрипсия. Эти методики применяются во время холангиоскопии. Однако в рутинной клинической практике они используются редко, из-за большой трудоемкости и высокой стоимости. По нашим данным более 96% конкрементов, даже больших размеров, могут быть извлечены эндоскопически. На сегодняшний день большой размер конкремента не является противопоказанием для выполнения эндоскопической литоэкстракции.
Казуистической причиной желтухи могут стать гельминты. Выполнение ЭПСТ, извлечение видимых крупных паразитов и дальнейшее медикаментозное лечение приводит к излечению от заболевания.
Если стриктура расположена выше интрамуральной части холедоха, требуется ее расширение. Для этого в эндоскопии применяют два метода: баллонная дилатация и бужирование. В зависимости от генеза стриктуры ее дилатация может быть окончательным или этапным методом лечения. В большинстве же случаев при доброкачественных стриктурах (стриктура холедохо-холедохеального анастомоза, билиодигестивного анастомоза, после холедохтомии, ишемические стриктуры у больных после пересадки печени) требуется несколько сеансов дилатации в течение 1–2 лет. При этом между манипуляциями в область стриктуры устанавливаются временные эндобилиарные стенты для предотвращения их сужения.
При злокачественных стриктурах дилатация может быть выполнена как этап манипуляции при стентировании или фотодинамической терапии.
Стентирование желчных протоков выполняется пластиковыми либо нитиноловыми стентами. Оба вида имеют свои преимущества и недостатки.
Пластиковые стенты достаточно быстро в течение 2–5 месяцев забиваются густым желчным содержимым. Закупорка стентов снова приводит к нарастанию желтухи и развитию холангита. С другой стороны, эти стенты легко извлекаются и могут быть заменены на новые. Реканализация пластиковых стентов возможна, но не целесообразна.
Нитиноловые (металлические) саморасправляющиеся стенты бывают покрытые и непокрытые. Эти стенты могут функционировать значительно дольше пластиковых (до 1–2 лет), однако их извлечение и замена бывают значительно более сложной задачей. Установка саморасправляющихся стентов может быть рекомендована у пациентов с неблагоприятным прогнозом, предполагаемая продолжительность жизни которых не превышает 1 год (метастатическое поражение ворот печени, неоперабельные опухоли поджелудочной железы и желчных протоков). Еще одной отрицательной стороной нитиноловых стентов является их высокая стоимость [17, 25, 27].
Фотодинамическая терапия — метод, заключающийся во внутривенном введении фотосенсибилизатора, который избирательно накапливается в тканях опухоли. В результате объем образования уменьшается, устраняется закупорка желчных протоков. Доказана эффективность и безопасность этого метода при холангиокарциноме [18, 24]. Методика является очень трудоемкой и дорогостоящей, поэтому пока не нашла широкого применения в клинической практике в Российской Федерации.
С развитием эндоскопической ультрасонографии (ЭУС) развиваются и лечебные пункционные методы, выполняемые под контролем эндоскопического ультразвука. Так, для устранения механической желтухи в литературе описаны способы холедохо- и холестомии под контролем эндоскопической ЭУС. Метод заключается в пункции под ультразвуковым контролем расширенных желчных протоков или желчного пузыря через стенку двенадцатиперстной кишки или желудка, с последующим их стентированием. Фактически формируются билидигестивные анастомозы.
Бывают ситуации, когда холедох сдавлен кистой поджелудочной железы. В этом случае может быть выполнено дренирование кисты под ЭУС-контролем.
Краткий обзор эндоскопических методов диагностики и лечения механической желтухи показывает значительный прогресс в этом направлении за последнее время.
Патогенетическая терапия
Урсодезоксихолевая кислота (УДХК). Единственным общепринятым препаратом для лечения большинства хронических холестатических заболеваний является УДХК. Способность лечить холестаз считается наиболее ценным свойством этого лекарственного средства.
УДХК является конкурентом токсичных желчных кислот при абсорбции в тонкой кишке, а также на мембране гепатоцитов и холангиоцитов. Считается, что положительное влияние УДХК на течение хронического холестаза прежде всего связано со снижением повреждения холангиоцитов токсичными желчными кислотами (за счет подавления их секреции и уменьшения пула путем снижения их всасывания в подвздошной кишке).
Кроме того, УДХК стимулирует транспорт желчных кислот и органических анионов в гепатоцитах и холангиоцитах. Она влияет на ряд процессов, связанных с белками-транспортерами гепатоцита: их транскрипционную регуляцию; включение в апикальную мембрану; фосфорилирование и дефосфолирирование в местах действия; а также воздействует на процессы экзоцитоза (путем активации кальций-зависимой альфа-протеинкиназы) и экспрессию транспортных систем в билиарном эпителии (бикарбонатный холерез).
Собственно цитопротективное действие УДХК при холестазе определяется ее способностью, образуя двойные молекулы, взаимодействующие с липофильными мембранными структурами, встраиваться в клеточную мембрану, повышая устойчивость к токсическим воздействиям гепатоцитов, холангиоцитов и эпителиоцитов желудочно-кишечного тракта.
Иммуномодулирующие свойства УДХК обусловлены преимущественно снижением пула токсичных желчных кислот, которые при холестазе индуцируют экспрессию молекул HLA I и II класса на мембранах гепатоцитов и холангиоцитов, что способствует их распознаванию с последующей деструкцией цитотоксическими Т-лимфоцитами. Длительный прием УДХК угнетает экспрессию HLA-антигенов на мембранах гепатоцитов и холангиоцитов, нормализует активность цитотоксических Т-лимфоцитов, влияет на экспрессию дипептидилпептидазы-4 и образование интерлейкина-2, уменьшает повышенное содержание эозинофилов, снижает синтез иммунокомпетентного IgM в сочетании с уменьшением продукции аутоантител.
Дополнительными механизмами воздействия УДХК могут служить ингибирование апоптоза холангиоцитов и гепатоцитов (влияя прежде всего на выход цитохрома С из митохондрий в цитозоль и запуск каскада каспаз) и антиоксидантные свойства, изменение метаболизма простагландинов и жирных кислот, влияние на регенерацию печени.
Антифибротический эффект УДХК обусловлен снижением содержания активаторов фиброгенеза и непосредственным угнетением активности звездчатых клеток. Предполагается влияние УДХК на индукцию цитохрома CYP3A4, что должно иметь значение для метаболизма желчных кислот и многих ксенобиотиков [2, 5].
Многообразие эффектов УДХК определяет достоверное уменьшение прогрессирования фиброза при ряде заболеваний печени.
Наиболее убедительно доказано положительное действие УДХК при таком истинно холестатическом заболевании, как первичный билиарный цирроз. В комбинированном анализе французских, канадских и северо-американских когорт больных при 2–4-летнем наблюдении отмечено снижение смертности и необходимости трансплантации печени в группах с умеренным и тяжелым течением заболевания [34]. «Барселонское» исследование 192 пациентов, получавших УДХК сроком 1,5–14 лет, показало, что выживаемость у «ответчиков» на УДХК (ответ оценивался по уровню снижения щелочной фосфатазы) была выше предсказанной по прогностической модели Мейо и соответствовала популяционной [33].
Доза УДХК 13–15 мг/кг/сут при большинстве холестатических заболеваний имеет преимущество по биохимическому ответу и стоимости в сравнении с низкими и высокими дозами [10]. Исключением является муковисцидоз, где рекомендуются дозы 20–30 мг/кг/сут [19]. При первичном склерозирующем холангите рекомендуемые дозы не определены.
Имеются данные о положительном влиянии УДХК на лекарственный холестаз, в том числе обусловленный одним из наиболее часто вызывающих гепатотоксичность препаратов — амоксициллином/клавунатом [28].
Европейская ассоциация по изучению болезней печени (EASL, 2009) при лечении холестатических заболеваний рекомендует обязательное назначение УДХК в качестве базисной терапии при ряде болезней печени: первичном билиарном циррозе, первичном склерозирующем холангите, муковисцидозе, прогрессирующем фамильном холестазе 3-го типа (PFIC 3), внутрипеченочном холестазе беременных и обсуждает ее назначение при лекарственном холестазе и доброкачественном семейном холестазе.
На сегодня оригинальный препарат УДХК — Урсо (Япония) в России отсутствует. В этой ситуации при выборе генерических препаратов, широко представленных на отечественном фармацевтическом рынке, следует руководствоваться прежде всего соотношением «цена/качество». Появившийся в последние годы отечественный препарат УДХК Урдокса по нашим клиническим впечатлениям не уступает ранее зарегистрированным в нашей стране генерическим формам.
S-аденозил-L-метионин (SAMe) также применяется при ряде заболеваний печени в качестве антихолестатического средства. Его участие в процессах сульфатирования, в т. ч. желчных кислот и таурина, приводит к уменьшению пула токсичных свободных желчных кислот, что улучшает выведение их из гепатоцита и способствует их элиминации почками. Участие в синтезе структурных белков и фосфолипидов обеспечивает стабилизацию мембран клеток и митохондрий и тем самым улучшает функционирования транспортных систем. Имеются экспериментальные данные о том, что SAMe уменьшает апоптоз, индуцированный желчными кислотами, хотя и в меньшей степени, чем УДХК [12].
Эффективность SAMe была показана у пациентов с хроническим холестазом различного генеза [20, 21]. В рандомизированных клинических исследованиях он продемонстрировал способность увеличивать продолжительность жизни пациентов с алкогольным циррозом печени [30]. EASL (2009) обсуждает его назначение при внутрипеченочном холестазе беременных в качестве препарата второй линии. В экспериментальных работах SAMe предотвращал холестаз, вызванный эстрогенами. В рандомизированном исследовании [32], включавшем 72 пациента с псориазом, показана возможность SAMe профилактировать гепатотоксичное действие циклоспорина А, который ингибирует транспорт желчных кислот и редуцирует билиарный глутатион. Антидепрессивный эффект SAMe определяется повышением уровня серотонина, что может сближать его по эффектам с применяющимся при холестаз-индуцированном кожном зуде сертралином.
Глюкокортикостероиды (ГКС) снижают уровень билирубина при печеночно-клеточной желтухе (преднизолоновая проба), но не оказывают влияния собственно на холестаз. Их назначение может уменьшать такие симптомы, как кожный зуд. В то же время прием ГКС приводит к резкому снижению минеральной плотности костной ткани, увеличивая риск развития остеопороза, а также повышает риск развития других неблагоприятных явлений.
Поэтому ГКС рекомендуются при ограниченном числе холестатических заболеваний, где иммуносупрессия оказывает основное патогенетическое воздействие (IgG4-холангиопатия, аутоиммунный гепатит).
Агонисты ядерных рецепторов. В 2011 году объявлено об успехе II фазы клинического исследования препарата нового класса — обетихолевой кислоты (Obeticholic Acid (INT-747)), являющейся агонистом фарнесоидных Х-рецепторов (Farnesoid X receptor (FXR)). Монотерапия этим препаратом у 59 пациентов с первичным билиарным циррозом в течение 12 недель приводила к значительному снижению щелочной фосфатазы в сравнении с плацебо. Это наиболее вероятный кандидат на место нового эффективного препарата в лечении первичного билиарного цирроза.
Трансплантация печени остается единственным методом лечения пациентов при прогрессирующем течении заболевания и развитии печеночной декомпенсации либо малигнизации. На более ранних стадиях хронических холестатических заболеваний в качестве показаний для включения в лист ожидания могут рассматриваться инвалидизирующая слабость, резистентный кожный зуд, тяжелый остеопороз.
Лечение внепеченочных проявлений
Основными внепеченочными проявлениями холестаза являются утомляемость и кожный зуд.
Лечение кожного зуда. Европейская и Американская ассоциации по изучению болезней печени единодушны в выборе препаратов для лечения холестатического кожного зуда [19, 29].
I линия: секвестранты желчных кислот (холестирамин — 4 г 4 раза/сут).
II линия: рифампицин (150–300 мг/сут с возможным повышением дозы до 600 мг/сут).
III линия: пероральные антагонисты опиатов (налтрексон 50 мг/сут).
IV линия: сертралин (75–100 мг/сут).
В рекомендациях EASL особо отмечено, что при неэффективности указанных препаратов могут быть использованы экспериментальные методы лечения и обсуждаться вопрос о ранней трансплантации печени.
Секвестранты желчных кислот (холестирамин) используются многие десятилетия, хотя, как для большинства «старых» препаратов, достойная доказательная база по их применению отсутствует. В Российской Федерации холестирамин, к сожалению, последние годы отсутствует.
Рифампицин является индуктором Х-рецепторов прегнана, регулирующих биосинтез, детоксикацию и транспортировку токсичных желчных кислот, поэтому при холестазе рифампицин, возможно, оказывает не только симптоматический, но и патогенетический эффект. Эффективность рифампицина сохраняется и при длительном применении (2 года) [11]. Случаи гепатотоксичности рифампицина при холестатических заболеваниях печени относительно редки [11]. Тем не менее, его назначение требует обязательного биохимического контроля показателей печени [28].
Пероральные антагонисты опиатов (Налтрексон), вероятно, действуют на зуд за счет снижения опиоидергической нейротрансмиссии, а селективный ингибитор обратного захвата серотонина Сертралин предположительно влияет на перцепцию зуда [15].
Антигистаминные препараты, фенобарбитураты и ондансетрон больше не рекомендуются для лечения холестатического зуда в связи с низкой эффективностью и побочными эффектами.
К другим возможным методам купирования зуда относятся экстракорпоральные методики: альбуминовый диализ, плазмафарез.
Физиотерапия: ультрафиолетовое облучение по 9–12 минут ежедневно в некоторых случаях позволяет уменьшить кожный зуд и гиперпигментацию [6].
Утомляемость, усиливающаяся с прогрессией заболевания, является одной из важных проблем при ряде холестатических заболеваний. Для ее лечения пока не существует специфической терапии.
С целью уменьшения утомляемости EASL рекомендует лечение сопутствующих состояний (гипотиреоз, анемия, диабет, депрессия), исключение факторов, способствующих автономной дисфункции и нарушениям сна (избыточное назначения гипотензивных препаратов, вечернее употребление кофеина), использование методов психологической поддержки [19].
Перспективным представляется использование модафинила (аналептика, исходно разработанного для лечения нарколепсии), использованного в пилотных исследованиях для лечения утомляемости при первичном билиарном циррозе [23].
Лечение осложнений хронического холестаза
Специфическим осложнением хронических холестатических заболеваний являются дефицит жирорастворимых витаминов и остеопороз.
Остеопороз. Профилактика остеопороза подразумевает прежде всего исключение дополнительных факторов риска его развития (курение, низкую физическую активность и т. п.), гормонозаместительная постменопаузальных женщин.
Традиционно при хроническом холестазе рекомендуется постоянное применение препаратов кальция (1000–1200 мг/сут) и витамина D (400–800 МЕ/сут), хотя эффективность этого не доказана EASL [19]. При выраженных костных болях может быть эффективно курсовое парентеральное введение глюконата кальция в дозе 15 мг/кг сутки [6].
При развитии выраженного остеопороза, а тем более спонтанных переломов рекомендуются бифосфонаты, прежде всего Алендронат, по эффективности которого имеется достаточная доказательная база [37]. Имеются данные и по применению парентеральных бифосфонатов. Результаты применения флуорида натрия и селективного модулятора эстрогеновых рецепторов ралоксифена при гепатогенном остеопорозе ограничены и противоречивы.
Дефицит жирорастворимых витаминов. Назначение витамина D рассматривается прежде всего как профилактика остеопороза. Пероральное применение витаминов A, E и К рекомендуется, как правило, при клинически выраженной стеаторее либо при снижении их концентраций в крови [19]. Парентеральные формы витамина K назначаются для профилактики кровотечений (например, при проведении инвазивных процедур на фоне холестаза) [19].
В заключение скажем, что глубокое понимание механизмов развития холестаза и выявление его причин могут служить ключом в терапевтической и/или хирургической тактике ведения подобной категории пациентов.
Литература
А. Ю. Барановский*, доктор медицинских наук, профессор
К. Л. Райхельсон*, кандидат медицинских наук, доцент
Н. В. Семенов*, кандидат медицинских наук, доцент
Е. Г. Солоницин**, кандидат медицинских наук
*ГБОУ ВПО СЗГМУ им. И. И. Мечникова Минздравсоцразвития России,
**ФГБУ ГКБ № 122 им. Л. Г. Соколова ФМБА России, Санкт-Петербург
_575.gif)
_575.gif)