Цирроз печени в стадии декомпенсации что это значит
Структура статьи
Что такое цирроз печени?
Цирроз печени – это стадия многих хронических заболеваний печени. Цирроз является следствием длительного повреждения клеток печени, в результате которого происходит замещение живой функционирующей ткани печени фиброзной рубцовой тканью. Нарушение нормального строения печени ведет к снижению способности печени выполнять свои функции и развитию ряда осложнений.
Обычно люди считают, что если поставлен диагноз цирроза печени, то это приговор. Это далеко не всегда так. Существуют различные причины, формы и стадии цирроза печени. И в зависимости, главном образом, от причины болезни прогноз заболевания может быть различным. При некоторых формах цирроза устранение причины болезни приводит не только к прекращению прогрессирования, но и к восстановлению функции печени. Такие пациенты могут прожить долгую полноценную жизнь, даже если заболевание было диагностировано в очень молодом возрасте. Конечно, в тех случаях, когда причину болезни не удается устранить, а диагноз поставлен на самой поздней стадии (врачи называют это декомпенсированным циррозом), прогноз не благоприятен. В таких случаях может потребоваться операция пересадки печени.
Главное – установить и устранить причину цирроза печени!
К полностью устранимым причинам поражения печени относится инфекция, вызванная вирусом гепатита С. В настоящее время медицина располагает безопасными и высокоэффективными лекарствами, позволяющими за короткий курс терапии полностью элиминировать вирус гепатита С из организма. Устранение вируса гепатита С даже на стадии цирроза печени приводит к предотвращению прогрессирования заболевания, к улучшению и восстановлению функции печени.
Для цирроза печени в исходе хронического гепатита В также есть эффективное лечение. Эту инфекцию невозможно полностью элиминировать из организма, но существуют лекарственные препараты, которые позволяют стойко подавлять инфекцию, стабилизировать заболевание, предотвращая его прогрессирование и развитие осложнений. В отличие от случаев цирроза печени, вызванного вирусом гепатита С, при наличии вируса гепатита В лечение противовирусным препаратом должно проводиться непрерывно на протяжении всей жизни.
Полное прекращение употребления алкоголя – основное лечение алкогольного цирроза печени, которое приводит к восстановлению печени, предотвращению осложнений. Поэтому прогноз при этом заболевании зависит не только от врача, но и в значительной степени от самого больного.
Есть некоторые формы цирроза печени, при которых успешно применяется лечение, направленное не на причину, а на механизм повреждения. Так, при генетически обусловленных заболеваниях печени мы не можем изменить генетику. Но, например, при болезни Вильсона-Коновалова поражение печени происходит вследствие избыточного накопления в ней меди, и выведение из организма меди специальными лекарственными препаратами приводит к восстановлению печени. Это одно из немногих наследственных заболеваний, имеющих очень успешное лечение. У таких пациентов цирроз печени диагностируется чаще в детском и юношеском возрасте. Без лечения они умирают в молодом возрасте. При условии же постоянной на протяжении жизни терапии препаратами, выводящими из организма медь, они живут полноценной жизнью (учатся, работают, рожают и воспитывают детей). При наследственном гемохроматозе цирроз печени развивается из-за избытка железа, поэтому удаление железа (простыми кровопусканиями) меняет прогноз болезни.
У одного и того же пациента может быть две и более причин поражения печени. Например, вирусный гепатит может сочетаться со злоупотреблением алкоголем, обменными нарушениями или др. Очень важно установить и устранить все факторы, повреждающие печень. Это является залогом хорошего прогноза жизни больного.
У цирроза печени есть свои стадии развития
Врач при установлении диагноза цирроза печени, помимо причин повреждения печени, всегда оценивает степень активности болезни и тяжесть повреждения функции печени. В зависимости от тяжести нарушения функции печени выделяют три стадии, или класса цирроза печени:
Понятно, что установление диагноза цирроза на стадии «класс А» более благоприятно для прогноза, но в большей степени прогноз зависит от возможности устранения причины повреждения печени. Так, например, при аутоиммунном, вирусном генезе заболевания, при болезни Вильсона –Коновалова успешное лечение возможно даже на поздних стадиях, и оно может приводить к компенсации цирроза печени (переход в класс А). В тех же редких случаях, когда лечение отсутствует или оказывается неэффективным (например, при первичном склерозирующем холангите, инфекции вируса гепатита дельта и некоторых др.) прогноз может быть не таким благоприятным и при исходном классе А цирроза.
Больные циррозом печени должны проходить регулярное обследование, включающее оценку функции печени и прогноза, для выбора адекватного лечения и профилактики осложнений.
Цирроз опасен своими осложнениями
Опасность для жизни у больных циррозом печени представляют осложнения. К основным осложнениям относят кровотечения, печеночную энцефалопатию и кому, асцит, а так же развитие рака печени.
Наиболее опасны кровотечения из варикозно расширенных вен пищевода и желудка. Поэтому всем больным с диагнозом цирроз печени показано проведение эзофагогастродуоденоскопии (ЭГДС) не реже одного раза в год для уточнения наличия варикоза вен, оценки риска кровотечения и при необходимости проведения профилактического лигирования этих вен. Это небольшая операция, которая проводится через эндоскоп и заключается в сдавлении варикозных узлов с помощью латексных лигатур. Такая операция проводится экстренно в случаях кровотечения для его остановки, но при наличии риска кровотечения ее лучше проводить профилактически. Кроме того, большое значение имеет соблюдение определенной диеты. Врач может также порекомендовать прием лекарств, снижающих давление в портальных сосудах, а также устраняющих эрозии и язвы слизистой оболочки.
Печеночная энцефалопатия и кома. При прогрессировании цирроза нарушается способность печени обезвреживать токсические вещества. Головной мозг особенно чувствителен к воздействию токсических веществ, в первую очередь аммиака, образующегося в кишечнике вследствие переваривания белковой пищи (так называемые «азотистые шлаки»). В результате наблюдаются расстройства функции центральной нервной системы в виде снижения памяти, замедления реакций, сонливости, заторможенности, дрожания рук, нарушении координации и др. При прогрессировании энцефалопатии развивается опасное для жизни коматозное состояние.
Поэтому пациенты с циррозом печени должны проходить регулярное обследование, направленное на оценку наличия и степени печеночной энцефалопатии, назначение адекватного лечения. Больным рекомендуют придерживаться диеты с различной в зависимости от тяжести нарушения функции печени степенью ограничения употребления животного белка (в основном, красного мяса). Назначаются лекарства, устраняющие запоры и уменьшающие токсичность «азотистых шлаков», препараты, связывающие аммиак в крови, и др.
Асцит, отеки. Асцит означает скопление жидкости в брюшной полости. Асцит является следствием портальной гипертензии, а также снижением синтеза альбумина в печени. Одновременно жидкость может скапливаться в грудной клетке (в полости плевры), наблюдаются отеки. Наблюдаются увеличение живота, уменьшение количество мочи, одышка. Асцит может осложняться развитием инфицирования брюшной полости, нарушением работы почек и др. Врач назначает таким больным диету с ограничением соли, мочегонную терапию, в основе которой применение спиронолактона, препараты для профилактики бактериальной инфекции и других осложнений. Пациент должен избегать избыточного назначения мочегонных, массивного выделения мочи (более 2-2,5 литров в сутки), регулярно контролировать выделение жидкости, анализы крови и наблюдаться врачом.
Так как ранние стадии первичного рака печени имеют успешное лечение, все больные циррозом печени должны регулярно (не реже 1 раза в 6 месяцев) проходить обследование, включающее обязательное ультразвуковое исследование и исследование уровня онкомаркера печени – альфафетопротеина. В некоторых случаях требуются дополнительные исследования ( магнитно-резонансная томография и др.).
Коварство болезней печени
Многие заболевания человека могут протекать незаметно, без ярких проявлений. Но болезни печени отличаются особенно длительным бессимптомным течением, и в этом их коварство. В печени нет нервных окончаний, поэтому даже при наличии цирроза печени, она не болит. Желтуха развивается, как правило, уже на поздних стадиях цирроза. Поэтому болезнь зачастую выявляется при диспансеризации или при случайном обследовании уже на стадии цирроза, а не гепатита.
Необходимо знать, что первые проявления у всех разные, что зависит от причины и стадии заболевания. Часто это только слабость, повышенная утомляемость и дискомфорт в правом подреберье. Первыми проявлениями могут быть увеличение в объеме живота, отеки на ногах, то есть уже осложнения цирроза. Иногда это кожный зуд, кровоточивость из носа и десен, легкое появление синяков на коже, пожелтение склер глаз, боли в суставах, высыпания на коже и др.
Когда нужно обратиться к врачу гепатологу?
Для своевременной диагностики заболевания печени нужно обратиться к специалисту
Цирроз печени в стадии декомпенсации
Цирроз печени – это хроническое заболевание, со склонностью к прогрессированию. Недуг приводит к развитию необратимых изменений в клетках органа. В итоге нормальная ткань заменяется фиброзной, из-за чего нормальное функционирование просто невозможно. Это сказывается работе жизненно важных органов и систем организма.
Повреждение и воспаление клеток печени приводит к их полной гибели. В восьмидесяти процентах зафиксированных случаев цирроза причинами послужили вирусные гепатиты или алкоголизм. Также спровоцировать появление страшного заболевания могут паразитарные заболевания, прием некоторых лекарственных средств, аутоиммунные процессы и другое.
Заболевание развивается довольно медленно. Первые признаки и вовсе могут отсутствовать. С течение времени могут появляться следующие симптомы: желтуха, кожный зуд, сосудистые звездочки, слабость, снижение работоспособности, похудение на фоне потери аппетита. В этой статье подробнее поговорим о декомпенсированном циррозе печени.
Что означает стадия декомпенсации?
Цирроз протекает в несколько стадий и очень важно не пропустить первые признаки патологического процесса. К сожалению, полностью избавиться от недуга не получится, но вот замедлить дальнейшее прогрессирование в ваших силах. На первой стадии недуга развиваются воспалительно-некротические изменения в печени.
Компенсированный цирроз проявляется в виде слабости, утомляемости, снижения концентрации и внимания, снижения аппетита. Часто больные списывают эти признаки на авитаминоз или переутомление. Уже на второй стадии появляются более серьезные симптомы. Кожа приобретает желтый оттенок, появляется зуд, повышается температура тела.
Также больных беспокоит дискомфорт в животе, а приступ тошноты может заканчиваться рвотой с примесями желчного секрета. Каловые массы светлеют, при этом моча приобретает более темный оттенок. Ткань печени начинается заменяться фиброзной, но еще на этом этапе орган продолжает работать в привычном режиме.
Третья стадия представляет собой декомпенсированный цирроз печени. На этом этапе могут появляться серьезные осложнения в виде печеночной комы, заражения крови, воспаления легких, тромбоза вен и другого. Для этой стадии характерны также внезапные кровотечения из носа, десен или анального отверстия.
Также у больных появляется понос, полное бессилие, резкое снижение массы тела, рвота, высокая температура, а также атрофия мышц рук и в межреберной части. Больные должны находиться в стационаре, так как вероятность летального исхода высока. Третья стадия характеризуется полным нарушением функциональной активности и деформированием печени.
На этом этапе происходит гибель большого количества гепатоцитов. При этом площадь поражения органа составляет практически 90%. Терминальная стадия характеризуется коматозным состоянием. Деформация печени затрагивает обширную часть. На фоне печеночной комы поражается головной мозг. Чаще всего больной просто не выходит из комы.
Провоцирующие факторы
Цирроз печени может перейти на стадию декомпенсации под влиянием следующих факторов:
Симптомы
Для третьей стадии цирроза характерно появление следующих симптомов:
Отдельно стоит сказать про изменения психического состояния при циррозе. Почему так происходит? Одна из причин связана с тем, что в головной мозг попадают токсические вещества. В некоторых случаях больные становятся заторможенными и теряют ориентацию. У них может наступать помрачение сознания, депрессия, раздражительность, мнимая тревожность.
Диагностическое обследование
Оценить состояние больного помогут лабораторные анализы, биопсия, УЗИ, лапароскопическое исследование. С помощью ультразвуковой диагностики специалист может обратить внимание на увеличенные размеры печени, а также наличие структурных изменений. Орган имеет плотную структуру с узелками.
Лапароскопия позволяет определить разновидность и степень патологии, а также общее состояние пораженного органа. С помощью биопсии можно узнать о структурных изменениях печени на клеточном уровне.
В общем анализе крови при циррозе увеличена скорость оседания эритроцитов, а показатели гемоглобина снижены. При микроскопии мочевого осадка специалист сможет увидеть соли, а также повышенный уровень эритроцитов. В биохимическом исследовании уровень билирубина, АсТ, АлТ будет повышен. Лабораторные анализы помогут в постановке диагноза.
Особенности лечения
Лечение цирроза печени на стадии декомпенсации подразумевает поддержание функционирования жизненно важных органов и систем организма, а также предупреждение опасных осложнений. Медикаментозная терапия включает в себя применение таких средств:
Наряду с этим, важно в корне поменять свой образ жизни. Это означает отказаться от вредных привычек и отрегулировать рацион питания. Больным назначается лечебный стол №5. При декомпенсированном циррозе принимать противовирусные средства категорически запрещено. Такие препараты усиливают развитие некротических изменений в органе.
Выделим основные правила лечебного процесса при декомпенсированном циррозе:
Больным разрешено включать в диету протертые супы, молочные продукты, кисели, компоты, морсы, шиповниковый отвар. Категорически запрещена сдоба, крепкий кофе, бобовые, лук, чеснок, редиска. Снять неприятные ощущения также помогут рецепты народной медицины.
Рассмотрим наиболее действенные методы:
Но как известно, любое заболевание проще предотвратить, и цирроз не является исключением. Главной профилактической мерой является исключение алкогольных напитков. Немаловажную роль играет рацион питания. Следует ограничить потребление жирной, жареной пищи, а также фастфудов.
Не забывайте также о простых мерах предосторожности:
Прогноз
Сколь живут больные с циррозом печени? Прогноз во многом зависит от стадии патологического процесса. При компенсированной форме возможно прожить до десяти лет. Прожить с декомпенсированным циррозом печени можно всего один-два года. Согласно статистике, срок жизни у сорока процентов пациентов не превышает более трех лет.
Специалисты утверждают, что только каждый пятый может прожить еще пять лет. При асците только лишь четвертая часть всех больных может прожить три года. Если же развилась печеночная энцефалопатия, прожить больше года не удастся. Впадение в коматозное состояние практически всегда заканчивается смертью.
Однозначно ответить на вопрос о том, сколько живут больные с 4 стадией цирроза, невозможно, так как летальный исход в результате осложнений может наступить в любой момент. Распространённой причиной летального исхода на стадии декомпенсации являются желудочные и кишечные кровотечения. Асцит, осложненный с перитонитом, стоит на втором месте.
Возможные осложнения
В результате прогрессирования заболевания могут наблюдаться серьезные осложнения, такие как рак, кровотечения, скопление жидкости и многое другое. Поговорим о наиболее распространенных процессах, которые возникают на стадии декомпенсации.
Печеночная энцефалопатия
Патология приводит к нервно-психическим нарушениям, которые проявляются в виде изменений поведения и сознания. При циррозе кровь накапливает токсические вещества, которые в первую очередь поражают отделы головного мозга. Человек становится невнимательным и раздражительным, у него нарушается сон, при этом сонливость приобретает постоянный характер.
Постепенно больной теряется во времени, у него нарушается речь, а поведение становится неадекватным. Лечение включает в себя инфузионную терапию. Гепатопротекторы способствуют уменьшению концентрации токсинов в кровеносной системе. Иногда даже требуется промывание желудка. Для уменьшения всасывания продуктов распада применяются антибактериальные средства.
Асцит
За счет накопления жидкости живот увеличивается в размерах. При циррозе деформированные клетки сдавливают кровеносные сосуды, что приводит к нарушению кровоснабжения. О накоплении жидкости можно говорить с помощью ежедневного измерения окружности живота. Пупочное кольцо растягивается, а пупок выворачивается наружу. На коже живота отчетливо виднеются вены.
Больным рекомендован постельный режим. Количество соли резко ограничено, также употребление жидкости уменьшается. Под контролем диуреза назначаются диуретические препараты. Если же реакция на эти средства отсутствует, проводится пункция брюшной полости
Печеночная кома
Патологический процесс вызывает уменьшение количества активных клеток. Если наряду с нарушением функциональной активности печени возникают изменения со стороны обменных процессов, развивается печеночная кома. Появляется она внезапно и длится от 1 до 3 суток.
Лечение проводится в отделении реанимации, в котором должен происходит постоянный мониторинг жизненно важных функций. Больным назначается парентеральное питание с помощью введения лекарственных растворов с питательными веществами. Проводится дезинтоксикационная терапия.
Итак, цирроз печени – это опасное прогрессирующее заболевание, которое может, в конечном итоге, привести к смерти. Декомпенсация – это третья стадия недуга, при котором наблюдаются серьезные структурные нарушения органа и тяжелые клинические симптомы.
Прогноз в целом неблагоприятный, именно поэтому так важно не пропустить первые симптомы. Тщательное соблюдение врачебных рекомендаций, корректировка питания, отказ от вредных привычек – все это поможет продлить жизнь.
Цирроз печени в стадии декомпенсации что это значит
Цирроз печени (ЦП) — хроническое полиэтиологическое прогрессирующее необратимое повреждение печени, характеризующееся нарастающим фиброзом, перестройкой нормальной структуры паренхимы печени с формированием узлов регенерации в виде ложных долек и проявляющееся развитием портальной гипертензии (ПГ) и печеночно-клеточной недостаточности.
Распространенность
Истинная распространенность цирроза печени недостаточно изучена. Очевидно, в большинстве случаев ЦП диагностируется уже на далеко зашедших стадиях поражения печени, то есть на стадии декомпенсации.
В экономически развитых странах ЦП входит в число шести ведущих причин смерти пациентов в возрасте 35–60 лет, а частота его составляет, по различным данным, от 14 до 30 случаев на 100 000 населения.
Этиология и патогенез
ЦП является конечной стадией хронического заболевания печени, а также результатом развития морфологических изменений в ней (диффузный фиброз) при ряде патологических состояний.
Наиболее частыми причинами развития ЦП являются хроническая интоксикация алкоголем и вирусные гепатиты (прежде всего гепатит С), а также неалкогольный стеатогепатит (НАСГ) и первичный билиарный цирроз (ПБЦ). Существенно реже ЦП развивается при хронической сердечной недостаточности, гемохроматозе, окклюзионных процессах в системе воротной вены (флебопортальный цирроз). Приблизительно в 10–35 % случаев этиология ЦП остается неустановленной.
Скорость формирования ЦП зависит от характеристик повреждающего фактора (вирулентности вируса, длительности приема алкоголя и т.д.) и обычно продолжается в течение многих лет. На начальных этапах развития ЦП механизмы повреждения печеночной паренхимы различны и определяются этиологическим фактором. Однако ведущие патогенетические механизмы универсальны и включают следующие стадии: 1) некроз гепатоцитов, приводящий к коллапсу печеночных долек; 2) следующее затем диффузное образование фиброзных септ; 3) и, наконец, формирование узлов регенерации. Независимо от этиологии гистологическая картина печени развившегося ЦП однотипна (за исключением ПБЦ).
Повреждение (некроз) гепатоцитов при алкогольном ЦП обусловлено непосредственным токсическим действием ацетальдегида (метаболита метанола). При хроническом употреблении алкоголя наблюдается персистенция повышенных уровней ацетальдегида, обусловливающая накопление жирных кислот и триглицеридов (ТГ) в гепатоцитах, что ведет к развитию жировой дистрофии печени. Этот процесс сопровождается стимуляцией синтеза коллагена и разрастанием фиброзной ткани, что в конечном итоге приводит к ЦП.
При репликации вирусов HBV и HCV развиваются сходные морфологические изменения, включающие апоптоз, гепатоцеллюлярный некроз и воспаление. При этом наблюдается набухание гепатоцитов (баллонная дистрофия), их сморщивание (ацидофильные изменения) и формирование ацидофильных телец. Портальные тракты расширены за счет воспалительной инфильтрации лимфоцитами и плазматическими клетками. По мере прогрессирования воспаление распространяется на печеночные дольки, вызывая повреждение пограничной пластинки и ступенчатые некрозы. Сливающиеся участки некроза в сосудистых структурах (веточки портальной и центральной вен) обозначаются мостовидными некрозами. Фиброз (коллагенизация) на начальных этапах обратим, но после образования в дольках септ, не содержащих клеток, становится необратимым. В результате превалирования процессов образования внеклеточного матрикса над его деградацией формируется рубцовая ткань. Активное участие в фиброгенезе принимают звездчатые клетки (также называемые липоцитами, перицитами), располагающиеся в пространстве Диссе между эндотелиальными клетками и поверхностью гепатоцитов, обращенной к синусоиду. В покое в звездчатых клетках печени содержатся капельки жира, включая витамин А, а также основные запасы ретиноидов организма. При различных патологических процессах в печени происходит активация звездчатых клеток, характеризующаяся их пролиферацией, увеличением в размерах, исчезновением капелек жира, а следовательно, ретиноидов. При этом увеличивается шероховатая эндоплазматическая сеть, появляется белок гладких мышц — a-актин, увеличивается количество рецепторов к провоспалительным цитокинам, стимулирующим пролиферацию и фиброгенез.
Другим ведущим фактором образования фиброзной ткани является разрушение белков матрикса под влиянием ряда ферментов, обозначаемых металлопротеазами, синтез которых происходит преимущественно в активированных звездчатых клетках (купферовских клетках).
Важное место занимают ранние изменения матрикса в пространстве Диссе — отложение коллагена I, III и V типов, что ведет к превращению синусоидов в капилляры (капилляризация) и исчезновению фенестров эндотелия, а следовательно, к нарушению метаболических процессов в гепатоцитах.
Последующее стенозирование синусоидов фиброзной тканью ведет к повышению сосудистого сопротивления в печени и развитию портальной гипертензии.
В участках гибели печеночных клеток формируются узлы регенерации, по периферии которых в области портоцентральных септ сохраняются синусоиды. При этом нарушается кровоснабжение центральной части узла, что способствует прогрессии цирротических изменений.
В патогенезе ЦП, как исхода неалкогольного стеатогепатита (НАСГ), наблюдаемого у больных СД 2-го типа, ведущую роль отводят инсулинорезистентности, которая обусловливает развитие дислипидемии с накоплением ТГ в гепатоцитах, что приводит к развитию жировой дистрофии (стадия стеатоза). Следующие параллельно оксидативный стресс и продукция провоспалительных цитокинов приводят к некрозу гепатоцитов, индукции процессов фиброзирования (стадия фиброза) и, в конечном итоге, формированию цирроза.
В патогенезе ЦП при хронической сердечной недостаточности ведущее место отводится некрозу гепатоцитов, обусловленному персистирующей гипоксемией и венозным застоем.
Этиология, патогенез и лечение первичного билиарного цирроза печени приводятся в отдельном разделе данного семинара.
Патоморфология цирроза печени
Макроскопически при ЦП поверхность печени бугристая, плотная, увеличена в размерах. У части больных в терминальной стадии ЦП имеет место уменьшение печени в размерах и ее сморщивание.
Выделяют три патоморфологические стадии ЦП:
— Начальная стадия (стадия формирования) ЦП.
— Стадия сформировавшегося цирроза.
— Дистрофическая стадия (атрофический ЦП).
При микроскопическом исследовании биоптатов печени выявляются нарушения долькового строения печени, фрагментация ее стенки, наличие узлов-регенератов или ложных долек, фиброзных прослоек или септ, окружающих ложные дольки, утолщение печеночных трабекул, изменение гепатоцитов (крупные клетки регенеративного типа, диспластические гепатоциты с полиморфными ядрами).
Классификация циррозов печени
(Акапулько, 1974; ВОЗ, 1978; А.С. Логинов, Ю.Е. Блок, 1987; Лос-Анджелес, 1994)
I. По этиологии:
1) вирусный — следствие вирусных гепатитов В, С, D;
4) аутоиммунный — следствие аутоиммунного гепатита;
5) вследствие метаболических нарушений:
b) болезнь Вильсона — Коновалова;
c) недостаточность a1-антитрипсина;
d) гликогеноз IV типа;
6. застойный — как следствие застоя в печени, обусловленного сердечной недостаточностью;
a) первичный билиарный;
b) вторичный билиарный;
II. По морфологической характеристике:
1) мелкоузловой (узлы размером 1–3 мм);
2) крупноузловой (узлы размером более 3 мм);
3) смешанный (мелко-крупноузловой);
4) неполный перегородочный (септальный).
III. По активности и скорости прогрессирования:
1) активный (с умеренной или высокой активностью):
a) быстро прогрессирующий;
b) медленно прогрессирующий;
IV. По тяжести течения:
1) компенсированный (печеночная энцефалопатия и асцит отсутствуют);
2) субкомпенсированный (печеночная энцефалопатия I–II степени, асцит, корригируемый диетическим режимом и медикаментозно);
3) декомпенсированный (печеночная энцефалопатия III степени, резистентный напряженный асцит).
V. Осложнения:
1) печеночная кома (или прекома);
2) кровотечение из варикозно расширенных вен пищевода и желудка, геморроидальных вен;
3) тромбоз воротной вены;
4) спонтанный бактериальный перитонит;
5) спонтанный бактериальный плеврит;
6) цирроз-рак (гепатоцеллюлярная карцинома).
В широкой клинической практике для оценки тяжести ЦП используется балльная шкала Child-Turcotte-Pugh (табл. 1).
Класс А соответствует понятию «компенсированный ЦП».
Класс В соответствует понятию «субкомпенсированный ЦП».
Класс С соответствует понятию «декомпенсированный ЦП».
Клинические проявления цирроза печени
Портальная гипертензия
Определение, распространенность
В зависимости от анатомической локализации нарушений портального кровообращения различают препеченочную (портальная вена), внутрипеченочную (печень) и постпеченочную (сердце, нижняя полая вена, печеночные вены). В подавляющем большинстве случаев причиной внутрипеченочной портальной гипертензии (ПГ) является ЦП.
ПГ, характеризующаяся увеличением градиента давления между портальным и кавальным венозными бассейнами, является ведущим осложнением ЦП и устанавливается при печеночном венозном градиенте давления (ПВГД) выше 5 мм рт.ст. Клинически значимым ПВГД считается при его уровнях 10 мм рт.ст. и выше. Последствия ПГ включают развитие множественных портосистемных шунтов (варикозное расширение вен пищевода, желудка, геморроидальных), асцита/отеков, гепаторенального синдрома и печеночной энцефалопатии, определяющих клиническую картину, характер течения и прогноз.
Частота ПГ при ЦП приближается к 100 %. При ПВГД 10 мм рт.ст. наблюдается развитие интенсивной коллатеральной циркуляции, компенсирующей дальнейшее его нарастание, что ведет к формированию анастомозов, посредством которых кровь из портальной системы поступает в систему нижней полой вены (НПВ).
К основным факторам, обусловившим развитие ПГ при ЦП, относится повышение сопротивления току крови в печени и увеличение спланхнического кровотока (спланхническое кровообращение характеризуется перфузией между чревной, верхней и нижней мезентериальными артериями и портальной веной).
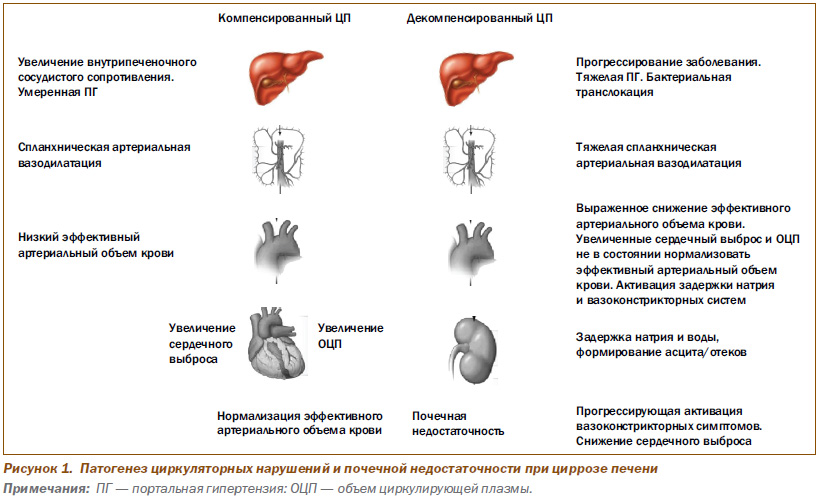
Диффузный фиброз печени, нодулярная перестройка ее паренхимы, капилляризация синусоидов, наличие микротромбов во внутрипеченочной сосудистой сети приводят к дисфункции синусоидальных эндотелиальных клеток (СЭК), продуцирующих в норме вазоактивные субстанции, регулирующие синусоидальную резистентность. К ним относятся вазодилататорные агенты — оксид азота (NO), простагландин Е2 и вазоконстрикторные — эндотелин-1, ангиотензин II, лейкотриены и норадреналин. Дисфункция СЭК ведет к повышению продукции вазоконстрикторов и чувствительности к ним, снижению продукции вазодилататоров. Конечным результатом этих процессов является нарушение синусоидальной релаксации и развитие ПГ.
В отличие от вазоконстрикции, имеющей место во внутрипеченочной сосудистой сети при ЦП, вне ее развивается прогрессирующая спланхническая сосудистая вазодилатация, обусловленная гиперпродукцией вазодилататорных субстанций (прежде всего NO), что ведет к повышению печеночного кровотока и затем к хронизации и усугублению ПГ.
Развитие ПГ ассоциируется с формированием портокавальных шунтов за счет расширения коллатеральных вен. В соответствии с эмбриогенезом коллатерали формируются: 1) в гастроэзофагеальных и геморроидальных сплетениях; 2) облитерированных фетальных сосудах (околопупочных) и 3) порторенальном сплетении. При этом не наступает нормализация портального давления, а развивается гипердинамическое состояние внутрипеченочного кровотока, сопровождающееся увеличением сердечного выброса и снижением периферического сосудистого сопротивления, которые обусловливают снижение эффективного артериального кровотока и развитие гипотензии.
Описанные выше механизмы нейрогуморальной дисфункции обусловливают ретенцию натрия и воды, развитие гиперволемии за счет увеличения объема циркулирующей плазмы и формирование асцита/отеков.
Патофизиология портальной гипертензии
ПГ — ведущее проявление ЦП, обусловливает развитие спланхнической артериальной вазодилатации. В результате развившейся системной артериальной вазодилатации «разряжаются» рецепторы, реагирующие на растяжение в каротидном синусе и дуге аорты, в результате чего стимулируется ренин-ангиотензин-альдостероновая система (РААС), симпатическая нервная система (СНС) и аргинин, вазопрессин (АВП-АДГ). Стимуляция РААС, СНС и АВП способствует поддержанию артериального давления (АД) за счет повышения системной сосудистой резистентности в сочетании с увеличением сердечного выброса. В то время как компенсаторная нейрогуморальная активация препятствует развитию гипотензии, имеет место почечная вазоконстрикция, ассоциируемая с ретенцией натрия и воды. Все это результируется в почечную дисфункцию, носящую функциональный характер, и не обусловлено острым тубулярным некрозом (ОТН). Следовательно, возможно восстановление почечной функции, в частности, после трансплантации печени или при устранении снижения эффективного артериального объема крови, обусловленного спланхнической вазодилатацией, посредством использования комбинации аналогов АВП с альбумином. При первом типе гепаторенального синдрома (ГРС) такой лечебный подход позволяет восстановить почечную функцию в течение 7–10 дней приблизительно у 50 % больных. Наличие почечной вазоконстрикции у больных с ЦП ассоциируется с высоким риском развития ОТН в ситуациях, включающих гастроинтестинальные кровотечения, диарею, обусловленную приемом лактулозы, сепсис или прием нефротоксических антибиотиков (в частности, аминогликозидов) или нестероидных противовоспалительных препаратов (НПВП).
Патогенез циркуляторных нарушений и почечной недостаточности показан на рис. 1.
Клиника портальной гипертензии
В клинической практике выделяют следующие стадии ПГ:
0 стадия — отсутствует варикозное расширение вен и асцит;
I стадия — имеется варикозное расширение вен без асцита;
II стадия — имеется варикозное расширение вен и асцит;
III стадия — наблюдаются кровотечения из варикозно расширенных вен при наличии асцита;
0 и I стадии соответствуют компенсированному ЦП, II и III стадии — декомпенсированному.
Уже на ранних этапах ЦП возникают диспептические расстройства (снижение аппетита, тошнота, метеоризм). По мере нарастания и персистенции ЦП появляются слабость, утомляемость, дискомфорт в обоих подреберьях, желтуха, «сосудистые звездочки», «печеночные ладони» и др.
Характерно похудание, часто маскируемое одновременным накоплением жидкости в брюшной полости. В 25 % случаев отмечается уменьшение размеров печени, спленомегалия у 50 % больных. Гепатолиенальный синдром часто сопровождается гиперспленизмом, характеризующимся снижением в крови форменных элементов крови (лейкопенией, тромбоцитопенией, анемией) и увеличением клеточных элементов в костном мозге. Гинекомастия и импотенция у мужчин и нарушение менструального цикла у женщин объясняются появлением на фоне печеночно-клеточной недостаточности признаков гиперэстрогенемии. У половины больных повышена температура тела. В большинстве случаев лихорадка носит субфебрильный характер и сохраняется несколько недель.
Характерным проявлением ЦП и клинически значимой портальной гипертензии на II–III стадии являются варикозное расширенние вен в описанных выше сосудистых сетях, асцит и их осложнения (кровотечения, перитонит), печеночная энцефалопатия.
Клинические проявления и лечебная тактика при компенсированном и декомпенсированном циррозе печени
В настоящее время рекомендуется рассматривать компенсированный ЦП (КЦП) (класс А) в отношении диагностики, лечебных подходов и прогноза раздельно от декомпенсированного ЦП (ДЦП) (классы В и С). В связи с этим далее мы отдельно обсуждаем клинические проявления и лечебную тактику при компенсированном и декомпенсированном ЦП.
Компенсированный цирроз печени
Больные КЦП класса А характеризуются отсутствием желтухи, асцита, кровотечений из варикозных вен и энцефалопатии.
Лечебная тактика при КЦП преследует две ведущие цели: 1) лечение заболевания печени или патологических состояний, обусловивших развитие ЦП (гепатиты С или В, алкогольный гепатит, НАСГ) и 2) ранняя диагностика ЦП и профилактика его осложнений. Лечение заболеваний печени не является предметом данного обсуждения.
Диагностика гастроэзофагеальных варикозных вен и первичная профилактика варикозных кровотечений (ВК)
Всем больным с впервые диагностированным ЦП необходимо проведение ФГДС с целью диагностики варикозных вен (ВВ) пищевода и желудка и определения необходимости проведения терапии, предупреждающей первый эпизод ВК.
ВВ выявляется приблизительно у 50 % больных с ЦП. Их наличие коррелирует с тяжестью поражения печени: у лиц с классом А варикозно расширенные вены наблюдаются в 40 % случаев, а при классе С — в 85 %. Частота гастроэзофагеальных кровотечений составляет 12–15 % в год, а летальность достигает 15–20 %. В связи с этим важное место в ведении больных с КЦП отводится лечебным подходам, направленным на первичную профилактику ВК.
Показания для проведения первичной профилактики гастроэзофагеальных кровотечений включают: большие размеры ВВ (варицелы) и классы В и С ЦП.
Для первичной профилактики используются два подхода:
1) неселективные b-адреноблокаторы (b-АБ) (при отсутствии противопоказаний);
2) эндоскопическое лигирование варицел (ЭЛВ).
Неселективные b-АБ (пропранолол, надолол) уменьшают портальное давление за счет снижения сердечного выброса (b1-блокирующий эффект) и в большей мере за счет снижения притока крови в портальную вену вследствие вазоконстрикции спланхнической (чревной) сосудистой сети (b2-блокирующий эффект). В связи с этим не рекомендуется использовать селективные b-АБ с целью профилактики кровотечений.
Представлены убедительные доказательства способности неселективных b-АБ снижать частоту первичных ВК (на 15–25 %) и уменьшать летальность, обусловленную ими, а также замедлять рост варицел.
Применение b-АБ не показано больным ЦП без варицел.
Не рекомендуется использование нитратов (например, изосорбида мононитрат), являющихся потенциальными вазодилататорами. Их применение не только не снижает частоту кровотечений, но и ассоциируется с увеличением летальности вследствие усугубления вазодилатирующего состояния. Также не рекомендуется использование комбинации нитратов с b-АБ. Не получены доказательства способности сартанов снижать риск ВК. Комбинация b-АБ со спиронолактоном не повышает эффект b-АБ.
Эффективность ЭЛВ в снижении частоты ВК близка к таковой при применении неселективных b-АБ.
Риск развития декомпенсации при использовании различных медикаментов
Ацетаминофен (парацетамол) и НПВП, включая аспирин, потенциально могут вести к декомпенсации больных с КЦП или к нарастанию тяжести декомпенсации.